写真は散歩の途中で見つけた川沿いの道路わき家庭菜園。おそらく無許可でしょうね。イチゴやネギが何でもない道路わきで栽培されています。
さて季節の変わり目で、体調変化に伴い疲れやすく眠気が常にあるのか、それともいびきや無呼吸が原因で眠気があるのか。
いつも眠いという方にはちょっと怖い論文をご紹介します。

福岡医誌103(1):1―11,2012
総説
イビキ・閉塞性睡眠時無呼吸による健康障害について
1)九州大学病院心療内科
2)九州大学大学院医学研究院心身医学
古川智一1),須藤信行2)
https://catalog.lib.kyushu-u.ac.jp/opac_download_md/20691/p001.pdf
はじめに
睡眠障害は現代社会において大きな問題となりつつある.例えば,日本人の5人に1人が不眠症など何らかの睡眠に関する問題を抱えているとされる1).我が国では産業の効率化を図るために交代勤務制をとる事業所も多いが,その結果交代勤務者の健康障害も問題となっている.世界に目を向けてみると,チェルノブイリ原発事故やスペースシャトルチャレンジャー号爆発事故などの大参事もその作業員の睡眠不足によるヒューマンエラーが原因であったとされている.睡眠に対する関心が高まるなか2003 年に新幹線運転士による居眠り運転が報道され,その原因とされる閉塞性睡眠時無呼吸症候群(obstructive sleep apnea syndrome;以下OSAS)が注目を浴びることとなった.OSASは有病率が高く,イビキという容易に観察される現象が発見の手がかりとなる.そのためOSAS を疑い睡眠外来を受診する患者も多く,睡眠障害の中で最も重要な疾患と言える.OSAS による障害は日中の過剰な眠気のみならず,高血圧や心血管障害,脳卒中を含む多くの合併症の発症,悪化因子であるというエビデンスが多くの研究結果から構築されつつある.本稿ではOSASとその主要な合併症との関連について概説し,OSAS の主症状であり日常的によくみられるイビキにも焦点を当てて述べてみたい.
1.閉塞性睡眠時無呼吸
1)睡眠時呼吸障害の分類
2005 年のInternational Classification of Sleep Disorder(ICSD)-2 分類では,睡眠関連呼吸障害群(sleep-related breathing disorders;SRBD)がOSAS,中枢性睡眠時無呼吸低呼吸症候群(central sleep apnea syndrome;CSAS),睡眠時低換気/低酸素血症症候群(sleep related hypoventilation syndrome;SHVS),その他の睡眠関連呼吸障害に大きく分類されている2).CSAS には原発性中枢性睡眠時無呼吸や心不全患者に多くみられるCheyne-Stokes 呼吸などが含まれるが,SRBD 全体からみるとその頻度は少なく,一般人口において圧倒的に頻度が高いのはOSASである.OSAS の定義には症状を含んでいるが,最近の論文には臨床症状の有無に関わらず,睡眠ポリグラフィー検査の所見より診断した閉塞性睡眠時無呼吸(obstructive sleep apnea;以下OSA)という表記が頻用され,心血管障害との関連を示す知見が集積されてきている.本稿では頻度が高くイビキとも関連するOSA に限定して述べることとする.
2)OSAの発症因子
まず,OSA の発症機序を簡単に述べたい.OSA の発症に影響を与える因子としては,男性,閉経後の女性,下顎の後退などの頭蓋顔面形態,加齢,肥満,扁桃肥大などが挙げられる.OSA の診断は睡眠ポリグラフ検査(polysomnography:PSG)での無呼吸低呼吸指数(apnea-hypopnea index:AHI,睡眠1時間当たりの無呼吸・低呼吸の回数)で行われるが,米国の大規模研究では,30 − 60 歳の男性におけるAHI≧ 5 のある割合は24%であったのに対して,同年代の女性では9%であった3).このように,OSA の有病率は男性で高いことが報告されている.ただし,閉経後の女性ではOSA の重症度が増大し,65 歳以上の年齢に限定すると男性が女性の1.3-1.6 倍とその差は縮まる4).女性ホルモンであるプロゲステロンに呼吸中枢刺激作用5)や上気道開大筋の活動促進作用6)があると報告されており,ホルモン補充療法によってOSA が改善したとの報告がある7).
OSA の発症因子において上気道の解剖学的構造は重要な位置を占める.OSA に特徴的な頭蓋顔面形態については,セファログラムを用いた研究で,下顎の後退あるいは狭小化,舌面積の増大,舌骨の低位,顔面の前後径の減少,中咽頭長の増大などが挙げられている8).CTを用いた研究では,硬口蓋の後下部から舌骨の上後部までの上気道長とOSA の重症度との間に有意な相関を認めた.その上気道長は身長を考慮してもOSA 男性の方がOSA女性よりも長かった9).
肥満はOSA 発症において重要な因子である.日本人のOSA 患者の6割以上に認め,重症OSA ほど肥満者の割合が増加する.体重が10%増加するとAHI > 15となるオッズ比が6.0,20%増加すると36.6 となるとの報告もある10).上気道周囲の軟部組織の増大や肺容量低下による気管の下方牽引の減弱に伴う咽頭腔の狭小化に肥満が関与するものと考えられる.
その他のOSA の発症に関与する解剖学的問題としては,扁桃肥大や小児におけるアデノイドがある.前述の上気道の解剖学的構造に加えて,上気道が虚脱しないように維持する上気道開大筋の機能もOSA の発症に大きく関与する.咽頭周囲には左右20 対以上の筋肉が存在し,咽頭気道の大きさや形を調節している.これらのうち,オトガイ舌筋が咽頭の開大に最も重要であるとされる.OSA 患者では覚醒時の上気道開大筋の活動性はむしろ健常者と比較して亢進しており11),気道の閉塞に対する代償性変化と考えられる.しかし,睡眠中はこれらの筋活動性が低下する12)ため,上気道抵抗増大の原因となりOSAを引き起こすこととなる.また飲酒,睡眠薬服用時や加齢に伴う上気道開大筋の機能低下が起こると,OSA が発症する可能性がある.
睡眠中の呼吸調節もOSA 発症において重要である.入眠期には,気道の開存性と呼吸調節が覚醒時調節からNREM 睡眠時調節に変わるため,呼吸が不安定になりやすい13).健常者でも睡眠が安定する前は中枢性の無呼吸が出現する.OSA では頻回の覚醒反応を繰り返すが,覚醒に伴う一過性の過換気が生じるため,無呼吸を引き起こしやすくなり呼吸が不安定になる.
前述したOSA の発症に関与する因子は,上気道の軟部組織の増大や頭蓋顔面形態異常という解剖学的要因と,睡眠中の上気道筋の緊張低下や呼吸の不安定性という機能的要因の2つに大別できるが,その2つのバランスによって睡眠中の上気道閉塞,つまりOSA が発症するか否かが決定されるものと考えられる.
3)OSAの病態生理
OSA に伴う病態生理学的機序には,無呼吸に伴う低酸素血症,高炭酸ガス血症,無呼吸再開後の再酸素化が挙げられる.再酸素化は虚血再灌流と同様に酸化ストレスを与え組織障害を誘導する.また,上気道抵抗性の増大は胸腔内圧変動を増大させ,またそれに伴う呼吸努力は覚醒反応を引き起こし,睡眠分断をきたす.OSAは高血圧,心・脳血管障害などの発症リスクの増加につながる可能性が示されているが,介在する機序として,交感神経活性の亢進,血管内皮機能障害,血管への酸化ストレス,炎症,凝固異常,インスリン抵抗性などの代謝異常が考えられている[図1]14).さらにOSA には肥満の合併も多く相乗的な影響を及ぼす可能性がある.高度の肥満がある場合には,肺の機能的残気量が減少し低酸素血症をさらに悪化させる原因となる.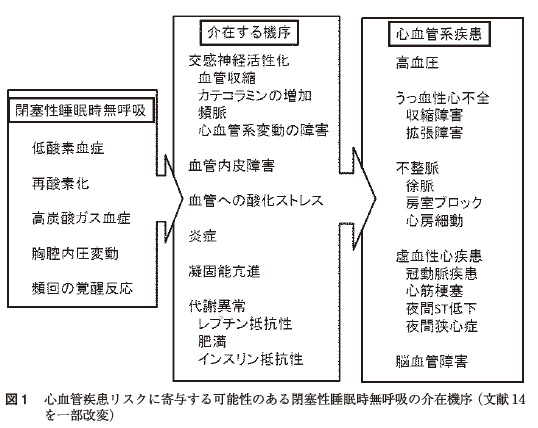
4)OSAの合併症
OSAと高血圧
OSAは前述した機序を背景に高血圧,心・脳血管障害,糖尿病などに関連するといわれている.その中でも高血圧は,睡眠外来受診患者や就労者,一般住民における横断的研究において,OSAとの独立した関連が多く報告されている.国立病院機構福岡病院睡眠センター受診患者303 名での検討では,AHI が高値となるごとに高血圧の合併率が上昇し[図2],AHI は年齢,性別と同様に高血圧の独立した危険因子であった15).OSA が疑われた2677 名の対象における検討では,血圧と高血圧の合併はAHI で示されるOSA 重症度と関連していた16).受診患者ではなく,米国の州職員を対象とした一般就労者での研究(Wisconsin Sleep Cohort Study)においてもOSA重症度と高血圧の有病率に量反応関係が認められた17).さらに,高血圧についてはOSAとの因果関係が証明されており,Wisconsin Sleep Cohort Study で,AHI≧ 15 のOSA ではAHI 0 の対象と比較して4年後の高血圧発症リスクが約3倍であることが報告された[図3]18).OSA と高血圧に関する多くの実験的研究や臨床疫学研究に基づいたエビデンスが構築され,高血圧の予防,発見,診断および治療に関する米国合同委員会第7次報告では,OSAは二次性高血圧の原
因として挙げられている19).ランダム化対照比較試験やメタ解析の結果よりOSA に対する持続陽圧呼吸療法(continuous positive airway pressure;CPAP)によって降圧効果を認めることが示されている20)21).
OSAと脳卒中
OSA が疑われた患者の追跡研究で重症OSA では非OSA 群と比較して脳卒中または死亡の調整後ハザード比が3.3倍であったとの報告22)や,一般住民研究でAHI > 19 のOSA患者では非OSA群と比較して8年後の虚血性脳卒中の調整後ハザード比が2.86 倍であったとの報告23)があり,OSA が脳卒中発症リスクであることが示唆された.脳血管疾患におけるOSAS の病因的関与は,OSAS患者において夜間酸素飽和度低下が高血圧発症とは独立して頸動脈の内膜中膜肥厚や動脈硬化プラークと関連していることによって示唆された24)25).またOSA が虚血性脳卒中の再発リスクを高め26),CPAP治療によって虚血性脳卒中の既往のあるOSA患者の生命予後が改善した27)との報告がある.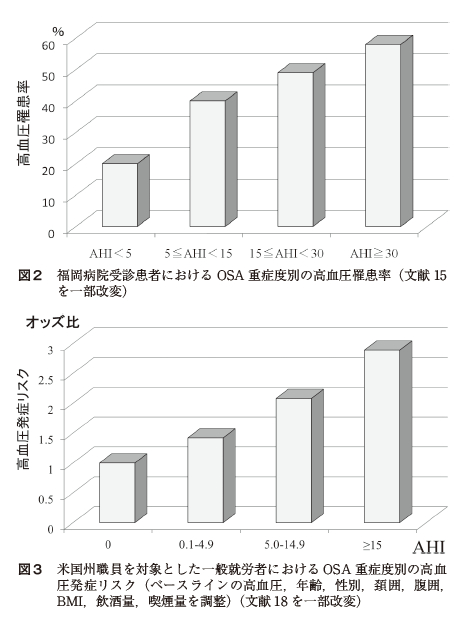
OSAと冠動脈疾患(coronary artery disease;CAD)
CAD におけるOSA合併率(AHI ≧15)は24%で,対照群の9%と比較して有意に高値であった28).冠動脈疾患にRDI10 以上のSDB が合併すると,その後5年間の心血管死が明らかに多いと報告されている(9.3%対37.5%)29).CAD の既往のない睡眠外来受診患者でOSA 重症度に応じて冠動脈石灰化が顕著であったとの報告30)や,CAD 患者でOSA が生命予後の悪化や心血管合併症リスクの増大につながったとする縦断的研究がある31).日本のデータからもAHI10 以上のOSA を合併する急性冠症候群の予後は不良で,その調整リスクは11.6 にもなると報告されている32).CPAP 治療はOSA 合併の冠動脈疾患の予後を改善し33),CPAP治療を行った患者では,治療を拒んだ患者よりも良好な臨床経過であったとの報告もある34).年齢,性別を一致させた一般人口と比較し,OSA 患者では冠動脈疾患の合併率が2倍以上多く,その後の死亡原因としても重要である35).
OSAと心不全
OSA が心不全の病因であるのみならず中枢性睡眠時無呼吸と同様心不全の悪化とともにOSA が発症あるいは増悪することがある.大規模な横断的研究でOSA と心不全との強い関連が認められた36).1ヵ月間のCPAP 治療によって心不全合併OSA 患者の左室駆出率の改善が認められた37).心不全合併OSA患者の死亡や入院のリスクに対するCPAP 治療効果については,平均25.3ヵ月の追跡期間においてCPAP未治療群や低コンプライアンス群でそれらのリスクが増加し,CPAP治療が心不全合併患者の予後
を改善させることが示されている38).
OSAと不整脈
一般住民研究でAHI ≧ 30の重症OSA患者では非OSA群(AHI < 5)と比較して,心室性期外収縮,心房細動,Ⅱ度房室ブロック(1型),ペースメーカー植え込み患者の頻度が有意に増加した.調整後オッズ比は非持続性心室頻拍,複雑性心室性期外収縮,心房細動でそれぞれ,3.40,1.74,4.02 倍であった39).心不全合併OSAS 患者における心室性期外収縮は1か月のCPAP 治療で58%低下する40)ことが報告された.
OSAは前述の血管障害以外に代謝異常にも大きく関与している.
OSAと糖尿病,インスリン抵抗性
国際糖尿病連合の声明ではOSA と2型糖尿病との関連が述べられている41).この関連を裏付けるものとして,OSA 重症度の指標であるAHI と最低酸素飽和度とインスリン抵抗性との関連42)や,軽度肥満男性におけるOSA とインスリン抵抗性との関連43)を報告した研究があり,これらの関連はいずれも肥満と独立していた.横断的解析で肥満調整後もOSA(AHI ≧ 15)と2型糖尿病との関連は有意であった(オッズ比2.3)が,4年後の糖尿病発症との関連については有意でなかった44).この研究は追跡期間が4年間と比較的短いこともあり今後さらに縦断的あるいは介入的研究が望まれる.
OSA の身体的影響について述べたが,その他のOSA を特徴づける症状に日中の過剰な眠気がある.精神症状としては他に抑うつ,集中力の低下がみられ,QOL低下につながる可能性がある.さらに社会的インパクトの強い問題が交通事故との関連である45)46).非職業運転者のメタ解析でも,OSA 患者で自動車事故のリスクが2〜3倍に上昇することが報告されている47).
このようにOSA は多彩な症状を呈し生命予後に関わる合併症を続発することがあるため早期の診断と治療が望まれる.次章ではOSA の主症状であり,またより身近な問題でもあるイビキについてその病態生理や健康への影響について述べたい.
2.イビキとその障害について
1)イビキの概念と疫学
イビキとは軟口蓋,舌,咽頭壁などの上気道の軟部組織が振動することで発生する音響現象である.ヒトの上気道は発声には有利であるが,骨,軟骨組織によって支持されない軟部組織のみの部位が長く,イビキや無呼吸を起こしやすい.イビキは容易に観察できOSA のほとんどで認めるためその有用な指標とされ,イビキが非常に強い患者ではAHI ≧15であるリスクが約4倍であったとの報告もある48).過去の疫学研究によるとイビキの頻度は男性で20 − 46%,女性で8 − 28%とかなりばらつきが多い3)49)~53).これはイビキが質問紙に基づくこと,さらに本人,ベッドパートナーのいずれが回答したかによっても異なること54)による可能性がある.我が国における最近の一般住民研究では,「ほとんど毎日イビキをかく」と答えた対象の割合は,男性で24%,女性で10%であった55).イビキの危険因子としては,肥満,飲酒,鼻閉などが挙げられる.
2)イビキの病態生理
いくつかのイビキによる病態生理学的機序が考えられる.まず,イビキの振動による影響である.吸気が狭い上気道を通過する際に乱流となり,主に咽頭粘膜の激しい振動を引き起こすことでイビキとなる.
このイビキによる振動によって上気道粘膜の傷害を引き起こし,ひいては炎症が引き起こされることで56)咽頭粘膜57)や隣接する血管58)59)において永続的な障害が残る可能性が示唆されている.次に胸腔内圧変動による影響である.上気道抵抗に抗することで吸気努力が増大し胸腔内陰圧の著明な増大を引き起こし,その結果心筋経壁圧の増加により後負荷が増すことになる.このことから左室肥大さらに心不全の悪化につながる可能性が示唆される.無呼吸のないイビキ症患者での研究で胸腔内圧の変動の増大に伴い圧受容体感受性の低下を呈することも報告されている60).このことはOSA のみならずイビキ症患者においても圧受容体感受性の低下より,夜間の血圧上昇,さらには日中の血圧上昇につながる可能性を示唆している.
また,睡眠中に呼吸努力が増大することで疲労が残ることや,上気道抵抗の上昇やイビキの騒音により覚醒反応が起こり眠気を引き起こす可能性がある.
3)イビキによる障害
イビキによる障害として,OSA と同様に日中の過剰な眠気や高血圧との関連が報告されている.イビキの振動が頸動脈硬化症に関連すると報告した最近の研究もある59).また,騒音という側面からイビキ症者のみならずベッドパートナーの睡眠への影響も考えられる61).これらの障害とイビキとの関連について示した臨床研究をいくつか紹介したい.
イビキと高血圧
1741 名の住民研究では,無呼吸のないイビキ症患者で弱いものの高血圧との独立した関連(オッズ比1.6)を認めた62).Wisconsin Sleep Cohort Study では,AHI が0.1-4.9のOSA の診断に至らない対象でも4年後の高血圧発症リスクが1.42 倍であることが報告された18)が,AHI が5に満たないこの集団はOSAとは診断されず,病的ではない単純性イビキ症として放置されている可能性があるものと思われる.
今までイビキの客観的測定値と血圧との関連を検証した研究は少ないが,我々はOSA を疑い睡眠ポリグラフを施行した患者を対象にイビキと日中の血圧との関連について検証した.睡眠検査室の患者ベッドの1.2 メートル上方にマイクロフォンを設置し,騒音計を用いて空中音圧レベルを測定した.イビキ音測定値としては,空中音圧レベル(dBA)の上位1パーセンタイル値であるL1 を用いた.記録不良例,降圧薬服用例などを除外した378 名において検討した.AHI < 15 の単純性イビキ症あるいは軽症OSA 患者で,客観的に測定したイビキ音を反映するL1 と日中の収縮期および拡張期血圧との間に有意な相関を認めた[図4].年齢,性別,Body mass index,睡眠時間,喫煙,飲酒,AHI を交絡因子として調整した後も日中の収縮期および拡張期血圧と関連することを認めた(それぞれβ=0.681,p=0.017;β=0.571,p=0.012)63).一方で,AHI ≧ 15 の中等症あるいは重症OSA 患者では独立した関連は認められなかった.
さらに小児での研究においても,質問紙より診断した単純性イビキ症患者で,交絡因子調整後も夜間拡張期血圧が対照よりも有意に高値であると報告した研究がある64).血圧へ影響する交絡因子が比較的少ないとされる小児においてもイビキと血圧との関連が認められたことは,今後の成人での研究に対して示唆を与えるものと考えられる.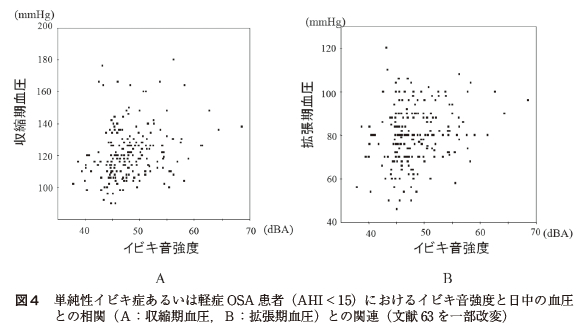
イビキと頸動脈硬化症
頸動脈硬化症の頻度について軽症イビキ症(イビキの割合が睡眠時間の25% 未満)である対象(20%)よりも重症イビキ症(イビキの割合が睡眠時間の25%未満)である対象(64%)で高率であったとの報告がある.年齢,性別,高血圧の有無などの交絡因子を調整後も重症イビキのあるものは頸動脈硬化症のオッズ比が10.5 であったことより,イビキと頸動脈硬化症との独立した関連が示唆された59).その他,睡眠時無呼吸の評価はされていないが質問紙で評価したイビキと頸動脈硬化症についての研究がある.頸動脈分岐部と総頸動脈における最大内膜中膜複合体厚の平均値がイビキ症ではない対象よりもイビキ症者で有意に高値であった.さらに,習慣性イビキを認める場合,内膜中膜肥厚の増加と頸動脈分岐部のプラークのオッズ比は,心血管障害の危険因子を調整した後でもそれぞれ1.71 と3.63 であった65).
イビキと眠気
一般住民女性でAHI やその他交絡因子を調整後も習慣性イビキが日中の過剰な眠気と独立して関連するとの報告がある66).Sleep Heart Health Study においてもイビキの頻度がEpworth sleepiness scale(ESS)で測定した日中の眠気とRDI とは独立した関連を示した.イビキの頻度が増加するにつれてESSが上昇することが示された67).また我々がOSA を疑いPSG を施行した患者515 名において行った研究では,AHI ≧ 15 のOSA 患者において,客観的に測定されたイビキ音強度がESS によって評価された日中の眠気とAHI とは独立して関連することを認めた68).
イビキによる騒音被害
イビキはその騒音によりイビキ症者のベッドパートナーの睡眠や日中のQOL をも障害する可能性がある69).その結果,別々の寝室で寝たり,さらには夫婦間不和のもとにもなることがある.OSA と診断された患者とそのベッドパートナーで行われた研究では,ESS で評価された眠気と36-item short-formhealth survey(SF-36)で評価されたQOL が患者のみならずベッドパートナーでもCPAP 治療によって改善することが示された70).
ここで示した以外にもイビキと心血管障害,脳卒中などの合併症について調べた研究は数多くあるが,多くはイビキを睡眠時無呼吸の代理指標としたものでイビキ自体の影響を調べたものではない.また,それらの研究の多くはイビキそのものの影響というよりも低酸素血症などを呈する睡眠時無呼吸によって障害が引き起こされるものと考えられてきた側面もある.しかし,イビキの振動が血管への障害を引き起こし頚動脈硬化症につながる可能性を示唆した最近の研究71)もあり,今後睡眠呼吸障害の病態生理を考える上でイビキにも焦点を当てていく必要があるものと思われる.現時点ではイビキの標準的な客観的測定法がないことから,今後イビキの臨床的意義を評価するためにはその標準的計測法を確立した上でより厳格に計画された研究を行うことが望まれる.
まとめ
OSA とイビキによって引き起こされる障害を中心に述べた.OSA については二次性高血圧の確立された要因であるほか,脳・心血管障害,糖尿病などとの関連についてもエビデンスが構築されつつある.睡眠時無呼吸を伴わないイビキ症については,その臨床的意義はまだ明らかではないが,イビキに伴う振動,胸腔内圧変動,騒音などを介した健康への影響が推測される.一般人口における頻度の高さからも公衆衛生学的に重要な問題であると考えられ,今後より詳細な研究が行われることが望まれる.
参考文献
1) Kim K, Uchiyama M, Okawa M, Liu X and Ogihara R : An epidemiological study of insomnia among the Japanese general population. Sleep 23 : 41-47, 2000.
2) The international classification of sleep disorders : diagnostic and coding manual, second edition. American Academy of Sleep Medicine, Westchester, IL. 2005.
3) Young T, Palta M, Dempsey J, Skatrud J,Weber S and Badr S : The occurrence of sleep-disordered breathing among middle-aged adults. N. Engl. J. Med. 328 : 1230-1235, 1993.
4) Ancoli-Israel S, Kripke DF, Klauber MR, Mason WJ, Fell R and Kaplan O : Sleep-disordered breathing in community-dwelling elderly. Sleep 14 : 486-495, 1991.
5) Regensteiner JG, Woodard WD, Hagerman DD, Weil JV, Pickett CK, Bender PR and Moore LG : Combined effects of female hormones and metabolic rate on ventilator drives in women. J Appl Physiol. 66 : 808-813,1989.
6) Popovic RM and White DP : Upeer airway muscle activity in normal women : influence of hormonal status. J Appl Physiol. 84 : 1055-1062, 1998.
7) Keefe DL, Watson R and Naftolin F : Hormone replacement therapy may alleviate sleep apnea in menopausal women : a pilot study. Menopause. 6 : 196-200, 1999.
8) Sakakibara H, Tong M, Matsushita K, Hirata M, Konishi Y and Suetsugu S : Cephalometric abnormalities in non-obese and obese patients with obstructive sleep apnoea. Eur Respir J. 13 : 403-410, 1999.
9) Segal Y, Malhotra A and Pillar G : Upper airway length may be associated with the severity of obstructive sleep apnea syndrome. Sleep Breath.12 : 311-316, 2008.
10) Peppard PE, Young T, Palta M, Dempsey J and Skareyd J : Longitudinal study of moderate weight change and sleep-disordered breathing. JAMA. 284 : 3015-3021, 2000.
11) Mezzanotte WS, Tangel DJ and White DP : Waking genioglossal electromyogram in sleep apnoea patients versus normal controls (a neuromuscular compensatory mechanism). J Clin Invest. 89 : 1571-1579, 1992.
12) Tangel DJ, Mezzanotte WS and White DP : The influence of sleep on tensor palatini EMG and upper airway resistance in normal subjects. J Appl Physiol. 70 : 2574-2581, 1991.
13) Cherniack NS and Longobardo GS : Mathematical models of periodic breathing and their usefulness in understanding cardiovascular and respiratory disorders. Exp Physiol. 91 : 295-305, 2005.
14】Shamsuzzaman AS, Gersh BJ and Somers VK : Obstructive sleep apnea : implication for cardiac and vascular disease. JAMA 290 : 1906-1914, 2003.
15) Nakano H, Hayashi M, Ohsihima E and Onizuka A : Relationship between sleep-disordered breathing and hypertension. Sleep Biol Rhythms 1 : 115-116, 2003.
16) Lavie P, Herer P and Hoffstein V : Obstructive sleep apnoea syndrome as a risk factor for hypertension :population study. BMJ 320 : 479-482, 2000.
17) Young T, Peppard P, Palta M, Hla KM, Finn L, Morgan B, Skatrud J : Population-based study of sleep-disordered breathing as a risk factor for hypertension. Arch Intern Med 157 : 1746-1752, 1997.
18】Peppard PE, Young T, Palta M and Skatrud J : Prospective study of the association between sleep-disordered breathing and hypertension. N Engl J Med 342 : 1378-1384, 2000.
19) Chobanian AV, Bakris GL and Black HR : National Heart Lung and Blood Institute Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure : National High Blood Pressure Education Program Coordinating Committee. The seventh report of the joint national committee on prevention, detection, evaluation, and treatment of high blood pressure : the JNC 7 report. JAMA. 289 :2560-2572, 2003.
20) Haentjens P, Van Meerhaeghe A, Moscariello A, De Weerdt S, Poppe K, Dupont A and Velkeniers B : The impact of continuous positive airway pressure on blood pressure in patients with obstructive sleep apnea syndrome. Evidence from a meta-analysis of placebo-controlled randomized trials. Arch Intern Med. 167 :757-765, 2007.
21) Bazzano LA, Khan Z, Reynolds K and He J : Effect of nocturnal nasal continuous positive airway pressure on blood pressure in obstructive sleep apnea. Hypertension. 50 : 417-423, 2007.
22) Yaggi HK, Concato J, KernanWN, Lichtman JH, Brass LM and Mohsenin V : Obstructive sleep apnea as a risk factor for stroke and death. N Engl J Med. 353 : 2034-2041, 2005.
23) Redline S, Yenokyan G, Gottlieb DJ, Shahar E, O’Connor GT, Resnick HE, Diener-West M, Sanders MH, Wolf PA, Geraghty EM, Ali T, Lebowitz M and Punjabi NM : Obstructive sleep apnea-hypopnea and incident stroke. The Sleep Heart Health Study. Am J Respir Crit Care Med. 182 : 269-277, 2010.
24) Suzuki T, Nakano H, Maekawa J, Okamoto Y, Ohnishi Y, Yamauchi M and Kiumura H : Obstructive sleepapnea and carotid-artery intima-media thickness. Sleep 27 : 129-133, 2004.
25) Baguet JP, Hammer L, Lévy P, Pierre H, Launois S, Mallion JM and Pépin JL : The severity of oxygen desaturation is predictive of carotid wall thickening and plaque occurrence. Chest 128 : 3407-3412, 2005.
26) Dziewas R, Humpert M, Hopmann B, Kloska SP, Lüdemann P, Ritter M, Dittrich R, Ringelstein EB, Young P and Nabavi DG : Increased prevalence of sleep apnea in patients with recurring ischemic stroke compared with first stroke victims. J Neurol. 252 : 1394-1398, 2005.
27) Martínez-García M A, Soler-Catalunña JJ, Ejarque-Martínez L, Soriano Y, Román-Sánchez P, Illa FB, Canal JM and Durán-Cantolla J : Continuous positive airway pressure treatment reduces mortality in patients with ischemic stroke and obstructive sleep apnea. Am J Respir Crit Care Med 180 : 36-41, 2009.
28) Mooe T, Rabben T, Wiklund U, Franklin KA and Eriksson P : Sleep-disordered breathing in men with coronary artery disease. Chest 109 : 659-663, 1996.
29) Peker Y, Hender J, Kraiczi H and Löth S : Respiratory disturbance index . An independent predictor of mortality in coronary artery disease. Am J Respir Crit Care Med 162 : 81-86, 2000.
30) Sorajja D, Gami AS, Somers VK, Behrenbeck TR, Garcia-Touchard A and Lopez-Jimenez F : Independent association between obstructive sleep apnea and subclinical coronary artery disease. Chest. 133 : 927-933,2008.
31) Mooe T, Franklin KA, Holmström K, Rabben T and Wiklund U : Sleep disordered breathing and coronary artery disease : long-term prognosis. Am J Respir Crit Care Med. 164 : 1910-1913, 2001.
32) Yumino D, Tsurumi Y, Takagi A, Suzuki K and Kasanuki H : Impact of obstructive sleep apnea on clinical and angiographic outcomes following percutaneous coronary intervention in patients with acute coronary syndrome. Am J Cardiol. 99 : 26-30, 2007.
33) Peker Y, Carlson J and Hedner J : Increased incidence of coronary artery disease in sleep apnoea : a long-term follow-up Eur Respir J. 28 : 596-602, 2006.
34) Milleron O, Pilliere R, Foucher A, de Roquefeuil F, Aegerter P, Jondeau G, Raffestin BG and Dubourg O :Benefits of obstructive sleep apnoea treatment in coronary artery disease : a long-term follow-up study. Eur Heart J 25 : 728-734, 2004.
35) Partinen M and Guilleminault C : Daytime sleepiness and vascular morbidity at seven-year follow-up in obstructive sleep apnea patients : Chest 97 : 27-32, 1990.
36) Shahar E, Whitney CW, Redline S, Lee ET, Newman AB, Javier Nieto F, O’Connor GT, Boland LL, Schwartz JE and Samet JM : Sleep-disordered breathing and cardiovascular disease. Cross-sectional results of the Sleep Heart Health Study. Am J Respir Crit Care Med 163 : 19-25, 2001.
37) Kaneko Y, Floras JS, Usui K, Plante J, Tkacova R, Kubo T, Ando S and Bradley TD : Cardiovascular effects of continuous positive airway pressure in patients with heart failure and obstructive sleep apneas. N Engl J Med 348 : 1233-1241, 2003.
38) Kasai T, Narui K, Dohi T, Yanagisawa N, Ishiwata S, Ohno M, Yamaguchi T and Momomura S : Prognosis of patients with heart failure and obstructive sleep apnea treated with continuous positive airway pressure.Chest 133 : 690-696, 2008.
39) Mehra R, Benjamin EJ, Shahar E, Gottlieb DJ, Nawabit R, Kirchner HL, Sahadevan J and Redline S :Association of nocturnal arrhythmias with sleep-disordered breathing : the Sleep Heart Health Study. Am J Respir Crit Care Med 173 : 910-916, 2006.
40) Floras JS and Bradley TD : Effect of continuous positive airway pressure on ventricular ectopy in heart failure patients with obstructive sleep apnoea. Thorax 60 : 781-785, 2005.
41) Shawa JE, Punjabi NM, Wilding JP, Alberti KG and Zimmet PZ : Sleep-disordered breathing and type 2 diabetes : a report from the International Diabetes Federation Taskforce on Epidemiology and Prevention.Diabetes Res Clin Pract. 81 : 2-12, 2008.
42) Ip MS, Lam B, Ng MM, Lam WK, Tsang KW and Lam KS : Obstructive sleep apnea is independently associated with insulin resistance. Am J Respir Crit Care Med 165 : 670-676, 2002.
43) Punjabi NM, Sorkin JD, Katzel LI, Goldberg AP, Schwartz AR and Smith PL : Sleep-disordered breathing and insulin resistance in middle-aged and overweight men. Am J Respir Crit Care Med 165 : 677-682, 2002.
44) Reichmuth KJ, Austin D, Skatrud JB and Young T : Association of sleep apnea and type II diabetes : a population-based study. Am J Respir Crit Care Med 172 : 1590-1595, 2005.
45) Howard ME, Desai AV, Grunstein RR, Hukins C, Armstrong JG, Joffe D, Swann P, Campbell DA and Pierce RJ : Sleepiness, sleep-disordered breathing, and accident risk factors in commercial vehicle drivers. Am J Respir Crit Care Med 170 : 1014-1021, 2004.
46) Young T, Blustein J, Finn L and Palta M : Sleep-disordered breathing and motor vehicle accidents in a population-based sample of employed adults. Sleep. 20 : 608-613, 1997.
47) Ellen RL, Marshall SC, Palayew M, Molnar FJ,Wilson KG and Man-Son-HingM: Systematic Review of Motor Vehicle Crash Risk in Persons With Sleep Apnea. J Clin Sleep Med 2 : 193-200, 2006.
48) Young T, Shahar E, Nieto FJ, Redline S, Newman AB, Gottlieb DJ,Walsleben JA, Finn L, Enright P and Samet JM : Predictors of sleep-disordered breathing in community dwelling adults : the Sleep Heart Health Study.Arch Intern Med 162 : 893-900, 2002.
49) Hu FB, Willett WC, Colditz GA, Ascherio A, Speizer FE, Rosner B, Hennekens CH and Stampfer MJ :Prospective study of snoring and risk of hypertension in women. Am J Epidemiol 150 : 806-816, 1999.
50) Al-Delaimy WK, Manson JE, Willett WC, Stampfer MJ, Hu FB : Snoring as a risk factor for type 2 diabetes mellitus : a prospective study. Am J Epidemiol 155 : 387-393, 2002.
51) Durán J, Esnaola S, Rubio R and Iztueta A : Obstructive sleep apnea-hypopnea and related clinical features in a population-based sample of subjects aged 30 to 70 yr. Am J Respir Crit Care Med 163 : 685-689, 2001.
52) Lindberg E, Taube A, Janson C, Gislason T, Svärdsudd K, Boman G : A 10-year follow-up of snoring in men.Chest 114 : 1048-1055, 1998.
53) Svensson M, Lindberg E, Naessen T and Janson C : Risk factors associated with snoring in women with special emphasis on body mass index. A population-based study. Chest 129 : 933-941, 2006.
54) Wiggins CL, Schmidt-Nowara WW, Coultas DB and Samet JM : Comparison of self- and spouse reports of snoring and other symptoms associated with sleep apnea syndrome. Sleep 13 : 245-252, 1990.
55) Nagayoshi M, Yamagishi K, Tanigawa T, Sakurai S, Kitamura A, Kiyama M, Imano H, Ohira T, Sato S, Sankai T and Iso H : Risk factors for snoring among Japanese men and women : a community-based cross-sectional study for the CIRCS Investigators. Sleep Breath 15 : 63-69, 2011.
56) Almendros I, Acerbi I, Puig F, Montserrat JM, Navajas D and Farre R : Upper airway inflammation triggered by vibration in a rat model of snoring. Sleep 30 : 225-227, 2007.
57) Svanborg E : Upper airway nerve lesions in obstructive sleep apnea. Am J Respir Crit Care Med 164 : 187-189、2001.
58) Howitt L, Kairaitis K, Kirkness JP, Garlick SR,Wheatley JR, Byth K and Amis TC : Oscillatory pressure wave transmission from the upper airway to the carotid artery. J Appl Physiol 103 : 1622-1627, 2007.
59】Lee SA, Amis TC, Byth K, Larcos G, Kairaitis K, Robinson TD and Wheatley JR : Heavy snoring as a cause of carotid artery atherosclerosis. Sleep 31 : 1207-1213, 2008.
60) Mateika JH, Kavey, NB and Mitru G : Spontaneous baroreflex analysis in non-apneic snoring individuals during NREM sleep. Sleep 22 ; 461-468, 1999.
61) Beninati W, Harris CD, Herold DL and Shepard Jr JW : The effect of snoring and obstructive sleep apnea on the sleep quality of bed partners. Mayo Clin Proc 74 : 955-958, 1999.
62) Bixler EO, Vgontzas AN, Lin HM et al. Ten Have T, Leiby BE, Vela-Bueno A and Kales A : Association of hypertension and sleep-disordered breathing. Arch Intern Med. 160 : 2289-2295, 2000.
63】Furukawa T, Nakano H, Hirayama K, Tanahashi T, Yoshihara K, Sudo N, Kubo C and Nishima S : Relationship between snoring sound intensity and daytime blood pressure. Sleep and biological rhythms. 2010 ; 8(4) :245-253.
64) Li AM, Au CT, Ho C, Fok TF and Wing YK : Blood pressure is elevated in children with primary snoring. J Pediatr 155 : 362-368, 2009.
65) Li Y, Liu J, Wang W, Yong Q, Zhou G, Wang M, Sun J and Zhao D : Association of self-reported snoring with carotid artery intima-media thickness and plaque. J. Sleep Res. 2011 Jul 14 [Epub ahead of print]
66) Svensson M, Franklin KA, Theorell-Haglow J and Lindberg E : Daytime sleepiness relates to snoring independent of the apnea-hypopnea index in women from the general population. Chest 134 : 919-924, 2008.
67) Gottlieb DJ, Yao Q, Redline S, Ali T and Mahowald MW : Does snoring predict sleepiness independently of apnea and hypopnea frequency? Am J Respir Crit Care Med 162 ; 1512-1517, 2000.
68】Nakano H, Furukawa T and Nishima S : Relationship between snoring sound intensity and sleepiness in patients with obstructive sleep apnea. J Clin Sleep Med. 4 : 551-556, 2008.
69) Beninati W, Harris CD, Herold DL and Shepard Jr JW : The effect of snoring and obstructive sleep apnea on the sleep quality of bed partners : Mayo Clin Proc 74 : 955-958, 1999.
70) Parish JM and Lyng PJ : Quality of life in bed partners of patients with obstructive sleep apnea or hypopnea after treatment with continuous positive airway pressure. Chest 124 : 942-947, 2003.
71) Cho JG, Witting PK, Verma M, Wu BJ, Shanu A, Kairaitis K, Amis TC, Wheatley JR, MD : Tissue vibration induces carotid artery endothelial dysfunction : a mechanism linking snoring and carotid atherosclerosis? Sleep 34 : 751-7, 2011.
(参考文献のうち,数字がゴシック体で表示されているものについては,著者により重要なものと指定された分です.)
論文紹介は以上ですが、この手の論文でいつも思うのは、いびきや無呼吸は、意識して行っているわけではないので、それを原因としての疾患への結びつきには疑問が残ります。例えばタバコを吸うことでいろいろと不具合が出るのは、意識して行っていることによる言わば副作用です。いびきや無呼吸は意識的に行っているのではなく、何か原因が別にあるものの症状として出ています。風邪をひいて熱が出ているようなものです。熱を原因として頭痛がするとかめまいがするとか言ったらおかしな対症療法の話になるのです。
ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。