実家からデコポンが届きました。美味しい農園を見つけたようです。果汁のあふれ方がすごすぎます。普通のミカンのように簡単に手で皮をむいて食べるのですが、房が大きく、一房で口いっぱいになります。あふれる果汁でおぼれそうになります。

本日は、不眠症の診断と睡眠薬の使い方辞め方が分かりやすく説明されている論文を見つけたのでご紹介いたします。
不眠症の診断と治療
村崎 光邦
不眠は臨床的には痛みに次いで多い訴えであり, 日常の臨床場面で不眠症患者の治療が必要になる機会はきわめて多い, アメリカの国立精神保健研究所NIMHでの最初の調査では10.2 % が重い不眠に悩み,そのうちの31 % は1 年後もなお不眠を訴えており,全体の3% は厳密な意味での慢性不眠症と判断されている。また,1950 人のインタビューによるGallup 調査では9% が慢性的に不眠を訴え,うち20 % か睡眠薬を服用している。ヨーロッパでの調査でも2% はいわゆる不眠症であるとの結果が得られている。資料のとり方や不眠症の定義の違いなどで、多少の開きはあるが,調査対象の2~ 3% が慢性の不眠症で治療が必要があるとのコンセンサスがある。
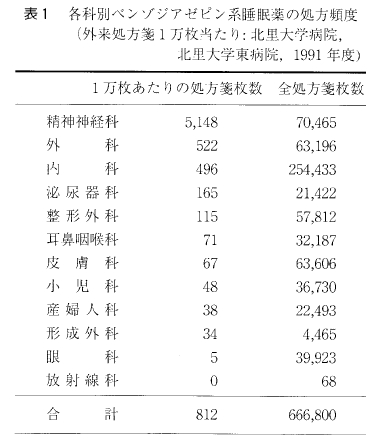
最も外来患者数の多い病院の1 つである北里大学病院,北里大学東病院における1991年度の外来処方箋1万枚あたりの睡眠薬の処方頻度をみてみると,全科平均8.1% に及び,精神神経科のみでは51%と外来患者の半数以上に睡眠薬が処方されるように,現実に外来患者のいかに多くが睡眠薬を服用しているかが明らかである(表1)。したがって,不眠症の正しい知識とその治療法を知ることは,一般治療科の医師にとってきわめて大切である。ここでは,不眠症の診断と治療,とくに睡眠薬の使い方とやめ方について解説しておきたい。
http://ci.nii.ac.jp/els/contents110004696666.pdf?id=ART0007435515
不眠症の診断
1. 睡眠調査表を用いた診断
不眠症の診断は、眠れない、あるいは眠れないために翌日気分が優れず、日常生活に支障があるといった 患者の主観的訴えに基づくことになる。例えば、国際疾患分類案(ICD-10)による不眠症診断ガイドラインでも、①入眠困難 (2時間以上寝つけない)、睡眠の持続の障害 (中途覚醒:一晩に2回以上、早朝覚醒: 普段より2時間以上早く目覚める) および熟睡感のなさのうち、1つ以上を訴える、②不眠の訴えは少なくとも週3回以上あり、1か月以上持続している、といった2項目を重視し、付加的に、③眠れないとの先入感があり、不眠を過剰に気にしている。④顕著な苦悩, 社会的、職業上の困難を惹き起こしている、との2項 目を加えているように、主観的訴えが診断の中心となっている。
ここでは、睡眠調査表を用い具体的点数化を試みた 診断の仕方を紹介しておこう(表2)。この表から。中等度以上の不眠があると判定された場合には治療が必要となる。
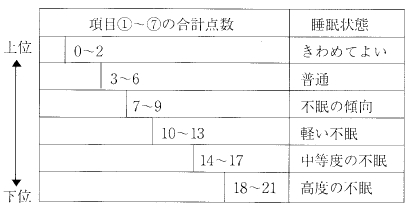
項目①~⑦の合計点が多いほど下位へランクする。但し、合計点が6点以下でも1つの項目で3点がある場合は1ランク下位へ、7点以上で2つ以上の項目に3点がある場合は2ランク下位へ下げて評価する。中等度以上の不眠がある場合は治療が必要となる 。
⑧と⑨の項目は睡眠の精神身体に及ぼす影響や不眠症の原因を考えるうえの参考になり①~⑦の点数が低くても、この項目での点数が高い場合には精神医学的治療が必要である。
2.睡眠ポリグラフィ記録による診断
主観的訴えのみでは把握しえない特殊な不眠症の診断に、脳波、眼球運動、筋電図、呼吸、心電図を中心とする睡眠ポリグラフイ記録 (polysomnography。 PSG) を実施して、一夜の睡眠経過や夜間のエピソー ドを客観的に知ることが必要となる。PSG からは次のような情報が得られる。
a) 睡眠経過と睡眠パターンのパラメーター
Rechtschaffen – Kalesの基準を用いて、①全睡眠時間、②入眠潜時、③覚醒時間の長さおよび中途覚醒の頻度、④各睡眠段階の量と比率 (徐波睡眠とレム睡眠)、⑤レム睡眠潜時、⑥睡眠効率などの睡眠パターンのパラメーターを計算するとともに、一夜の睡眠 経過を描くことによってどの程度のおよびどのタイプの不眠症が存在するかを客観的に明らかにすることができる(図 1)。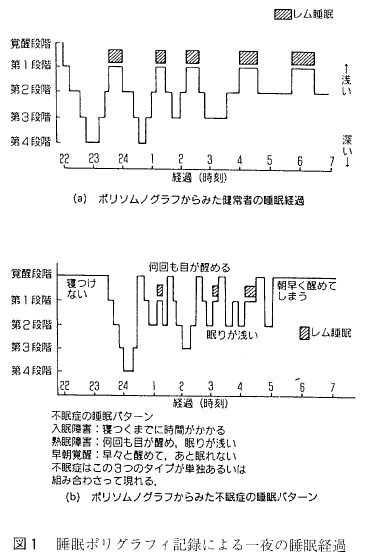 本態性不眠症とも特発性不眠症とも呼ばれている精神生理性不眠症は、神経質な人や心気的傾向のある人にみられ、寝つきがわるくなったり、眠りが浅くなったりするが、全体としては睡眠の量や質は正常者のそれと変わらないことが多いといった事実が PSG で明らかにされているし、客観的所見を欠 不眠症と呼ばれるものも、PSG によって実際にはよく眠っていることが証明されよう。
本態性不眠症とも特発性不眠症とも呼ばれている精神生理性不眠症は、神経質な人や心気的傾向のある人にみられ、寝つきがわるくなったり、眠りが浅くなったりするが、全体としては睡眠の量や質は正常者のそれと変わらないことが多いといった事実が PSG で明らかにされているし、客観的所見を欠 不眠症と呼ばれるものも、PSG によって実際にはよく眠っていることが証明されよう。
b) 睡眠時無呼吸の有無と程度
覚醒時には呼吸障害がみられないのに、一晩7時間の睡眠中に10秒以上の無呼吸が30回以上、または睡眠1時間あたりの無呼吸の回数(apnea index)が5回 以上みられる場合を睡眠時無呼吸症候群と診断する。PSG の所見から、睡眠時無呼吸の型 (閉塞型、中枢型、混合型) や程度(無呼吸指数 apnea index)を知ることによって、睡眠時無呼吸症候群の存在が明らかにされる。同時にパルスオキシメトリーによって動脈血酸素飽和度を連続測定することで、より正確な情報のもとに正しい診断が可能となる。表3にみるような 症状が認められて、とくに不眠が強い症例は睡眠時無呼吸不眠症候群ということになる。主な原因は上気道の閉塞であり、アルコールや睡眠薬はこれを悪化させることがあるので、主訴が不眠でも、本病態が疑われる場合には PSG を施行し、診断を確定し、上気道狭猪の除去を中心とする治療をすすめることが必要である。
c) 睡眠時ミオクローヌスの有無と程度
入眠とともに両側下肢の前腔骨筋にミオクローヌスが出現し著しい場合には睡眠が中断されて不眠症をきたす。睡眠時ミオクローヌス不眠症候群の存在を疑った場合には、前脛骨筋の表面筋電図を同時記録することで、容易に確定診断される。むずむず脚症候群 restless legs syndrome.に随伴して出現することが稀でない。
d) 夜間の異常行動と睡眠パターンとの関連
高齢者やアルコール離脱期にみられる夜間せん妄や、高齢者や小児にみられる夢中遊行と睡眠パターンとの関連をみることができる。近年、高齢者の夢中遊行とレム睡眠との関連がレム睡眠行動障害として注目されている。
以上のように、PSG から得られる情報はきわめて多く、睡眠障害の診断には決定的といえるが、一晩のみの記録では初夜効果のために正確な情報とはなりえず、最低二夜連続の記録は必要である。単なる不眠症には睡眠調査表のみで診断可能であるが、睡眠薬などの治療でむしろ悪化するような場合には、こうした検査を積極的に施行して、診断を確定した上で治療を行なうことが必要である。PSG の実施には特別の施設と専門医が必要であり、遠慮なくこうした施設へ依頼することをすすめたい。
不眠症の原因と分類
1.原因
ヒトの睡眠・覚醒リズムは、脳内の上位機構としての体内時計のコントロールのもとに覚醒中枢と睡眠中枢が相反性に働き、サーカデイアンリズムが形成されていると仮定するとよい。このリズムを乱すようないかなる因子も睡眠・覚醒障害としての不眠をもたらすことになるが、外から入ってくる刺激による不眠症を大別すれば、心因性と身体因性とに分けられる。これを模式的に示したのが図2である。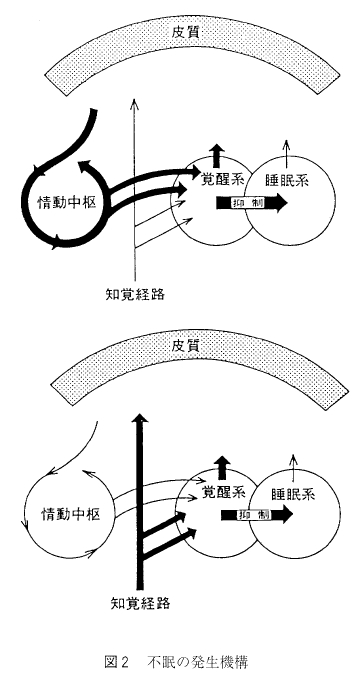 心因性の不眠とは, 大脳辺縁系を中心とする情動中枢に不安、懸念、心配事、恐怖などの情動性ストレスが入って興奮させ、情動中枢からの強いインパルスが覚醒中枢へ送りこまれてそこを興奮させる結果、覚醒中枢が優位となって睡眠中枢の働きを抑え、脳全体を覚醒させる方向に展開して不眠をもたらす。一方、身体因性の不眠は、知覚経路からのインパルスが側鎖を通って脳幹網様体-視床非特殊核からなる覚醒中枢へ送りこまれて興奮させ、同じくこれが睡眠中枢の働きを抑えて不眠をもたらす。なお、内因性のものは、躍うつ病や精神分裂病のように内因性に規定された脳内のある部位の活動性異常が直接-間接に睡眠・覚醒機構に作用して不眠をもたらすと考えられている。
心因性の不眠とは, 大脳辺縁系を中心とする情動中枢に不安、懸念、心配事、恐怖などの情動性ストレスが入って興奮させ、情動中枢からの強いインパルスが覚醒中枢へ送りこまれてそこを興奮させる結果、覚醒中枢が優位となって睡眠中枢の働きを抑え、脳全体を覚醒させる方向に展開して不眠をもたらす。一方、身体因性の不眠は、知覚経路からのインパルスが側鎖を通って脳幹網様体-視床非特殊核からなる覚醒中枢へ送りこまれて興奮させ、同じくこれが睡眠中枢の働きを抑えて不眠をもたらす。なお、内因性のものは、躍うつ病や精神分裂病のように内因性に規定された脳内のある部位の活動性異常が直接-間接に睡眠・覚醒機構に作用して不眠をもたらすと考えられている。
実際の臨床では、不眠症の原因は5つの P として 表4のようにまとめられており、きわめてわかりやすい。
2. 分類
睡眠・覚醒障害の国際分類は、アメリカのASDC-APSS 分類と ICSD 分類”が有名であるが、詳細をきわめており、ここに紹介しきれない。ここでは期間別に分類したものが臨床的に有用であり、理解しやすいので紹介しておく。診断の項で述べたように、いわ ゆる不眠症とは、長期不眠のことであり、この中に重要な不眠症のすべてが網羅されている(表5)”。
精神生理性不眠とは、とくに原因もないのに不眠が現われる特発性不眠症あるいは本態性不眠症と同義であり、性格要因が強い。はっきりと取りあげるほどのストレスはかかってはいないかにみえるが、性格的に過敏で、内省的、心気的であることから、日常の生活の中で、不断のストレスが情動中枢をチリチリと刺激し続け、覚醒中枢へこまかいインパルスが送り続けられることによって、結果的には心因性不眠と同じ機序で不眠に陥ってしまうものをいう。心因性不眠症の1 つのタイプで、ストレスが表面化していないものといえ、その代表的なものが不眠を恐れる神経質性不眠である。
不眠症の治療
不眠症の治療は、まず第一に睡眠薬によらない治療を試みるべきである。うまく成功すれば、そのまま不眠症状の改善が得られて、睡眠薬を使用することなく治療しうることになる。現実には睡眠薬の使用の段階へ進まざるをえない不眠症が多いのも事実であるが、治療法の順序はこれから述べる方法をまず試みることである。
1. 睡眠薬によらない治療
まず、毎晩の睡眠を良好なものとするにはいくつかの工夫が有用なことが知られている。そのすべてを列記したのが表6である。ここに書かれている項目は, いずれも比較的容易に実行可能なものであり、まず実施してみることである。これらの工夫はいずれ次の治療段階へ進む場合にも引き続いて実行すべきものである。 次に、不眠の改善のための行動療法について述べておこう (表7)。ここにあるすべての療法を一つ一つ 試みることは不可能で、いくつかを組み合わせて実施することになる。いずれも専門家の指導が必要であり、例えば最も有用性の高い自律訓練法を例にとると、専門家のいる精神科なり心療内科を受診してまず自律訓練の方法を教わる。何回か通院してそのやり方をマスターすれば、あとは自宅で自分で続けることによって不眠症の治療をめざして頑張るということになる。
次に、不眠の改善のための行動療法について述べておこう (表7)。ここにあるすべての療法を一つ一つ 試みることは不可能で、いくつかを組み合わせて実施することになる。いずれも専門家の指導が必要であり、例えば最も有用性の高い自律訓練法を例にとると、専門家のいる精神科なり心療内科を受診してまず自律訓練の方法を教わる。何回か通院してそのやり方をマスターすれば、あとは自宅で自分で続けることによって不眠症の治療をめざして頑張るということになる。
以上のような薬物によらない治療を行なうのみならず、薬物療法に進んだ場合にも、認知療法を基底にした精神療法を併用すると、より効果的になる。患者の不眠症の詳細を領解したうえで、治療者はヒトの睡眠はどのように起きているのか、患者の不眠はどうして起きているのか、どの程度のものなのか、不眠が続いた場合にどういうことが起きるのか、詳しく教えこむ。よく患者は睡眠中に死亡することがあるのではないか、不眠症が続くうちにどうにかなってしまうのではないか、翌日の仕事に悪い影響を及ぼして、だめになってしまうのではないかといった不安感、恐怖感を抱く一方で、睡眠薬への恐れを抱いていることが多いのである。まず患者の抱いている不安をやわらげるような状況に導いたうえで治療に入ることが肝要である。 2. 薬物による治療
2. 薬物による治療
可能な範囲で薬物によらない治療を試みたうえでなお不眠症状が改善しない場合には、睡眠楽による治療へ進むことになる。
a) 睡眠薬の種類
睡眠薬は大きくはbarbiturates, nonbarbiturates,およびbenzodiazepine受容体作動薬系睡眠薬 (BZ 系睡眠薬) の3つに分類される。barbiturates は図3にみるように、脳全体を抑制し、強力な麻酔作用ともいうべき催眠作用をもたらすが、高用量になると、脳幹の生命維持機構をも抑制するために、常用量の10倍量で皆睡状態に陥り、大量服用で呼吸中枢の抑制による死亡に至らしめ、中毒量との安全幅が狭いという欠点を有している。しかも耐性が早く形成され、 退薬症候もせん妄、けいれん発作など激しいものが起こりうる。こうした barbituratesの欠点を克服すべく開発された nonbarbiturates も、 barbiturates と同じ欠点を有してこれを克服しきれず、多くのものが姿を消し、現在では bromvalerylurea と新しいタイプの perlapine, butoctamide のみが残っているが(表8)、いずれも処方頻度は低く、私自身は barbiturates は例外的にしか用いず、 nonbarbituratesも perlapine を分裂病患者の不眠に用いることがあるくらいで、睡眠薬といえば BZ系睡眠薬のことを指すといってよい。
BZ 系睡眠薬は、現在benzodiazepines, thienodiazepines, cyclopyrrolones の3種類があり、いずれもBZ 受容体作動薬であり、共通の作用機序と作用特徴および副作用を有していることから、一括して BZ系 睡眠薬と呼んでいる (表8)。すなわち、主として情動中枢である大脳辺縁系に存在する BZ受容体に結合ることによって、脳内の抑制系伝達物質である GABAの活性を高め GABA 受容体と chloride channel 2 のカップリング機能を高め、chloride channelの開存頻度を増加させ、Cl⁻の細胞内流入を増加させて脳の興奮を鎮めるという作用を有している。いずれも催眠 作用のほかに、抗不安作用、抗けいれん作用、筋弾地緩作用を有しており、情動中枢に選択的に作用することから (図3)、過量服用による自殺に成功しないくらいに生命的には安全性が高い。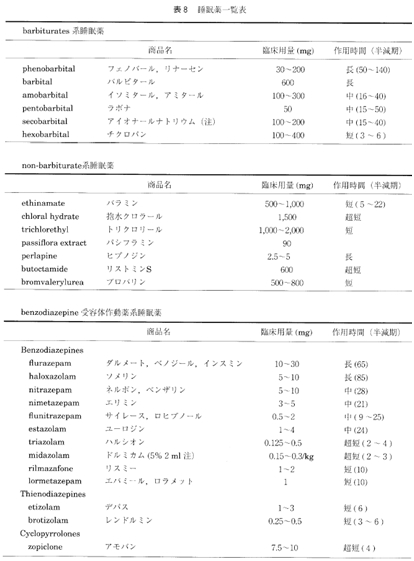
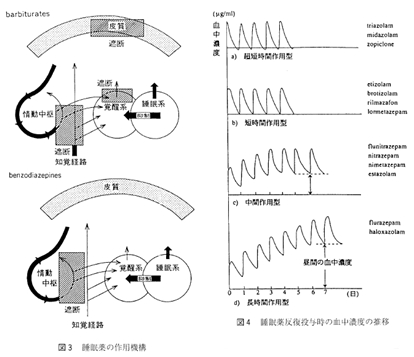
c) 薬物動態からみた BZ系睡眠薬の特徴
BZ 系睡眠薬は、作用時間の長さによって、①超短時間作用型,②短時間作用型,③中間作用型,④長時間作用型の4つに分類される(図4)。
超短時間作用型
消失半減期が2〜4時間ときわめて短い超短時間作用型は、服用とともに素早く血中濃度が上昇して、睡眠の前半に強く作用し、入眠障害に対して優れた催眠効果をもたらす。翌朝の覚醒時には、血中濃度はすでに有効濃度を割っており、残薬感を残さず、目覚めのよさを自覚させる。入眠障害を主たる訴えとする精神生理性不眠に最適であり、熟眠感の欠如に悩むタイプ の不眠症にもきわめて有効である。その反面、一夜の後半、とくに早朝期に血中濃度が低下しているために、早朝不眠 early morning insomniaとして明け方の5~6時に覚醒してしまうことがある。また、日中不安 daytime anxiety、反跳性不眠 rebound insomnia, BZ 健忘をきたしやすいとの指摘もあり、作用時間の短いものほど退薬症候や臨床用量依存との関連が深いとするのが一般的見解である。
短時間作用型
消失半減期が 6〜10 時間の短時間作用型も超短時間作用型と同様の経過をとり、朝方には何らかの作用を発揮しうるレベルを下回っていることから、翌朝の覚醒時の気分は良好で、超短時間作用型と同様な適応を有すると考えてよい。ともに、毎日服用することが あっても、最高血中濃度はほぼ同じ値を示して、蓄積することがない (図4)。
中間作用型
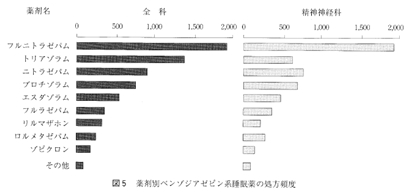
消失半減期が20〜30時間の中間作用型では、翌日の就寝時にはまだある程度の血中濃度が維持されており、連用するうちに中等度の蓄積が生じ、4、5日のうちに定常状態に達する。したがって、朝の覚醒時に眠気、頭重、ふらつきなどの持ち越し効果 hangover をきたすことがありうる。中途覚醒や早朝覚醒などの睡眠維持の障害を主訴とするタイプの不眠症に向いている。日中もある一定レベルの血中濃度が維持されることから、朝、覚醒時に不安・緊張を呈しやすい病態。とくに不安神経症やうつ病、あるいは精神分裂病といった精神医学的疾患に伴う不眠症には適応といえる。 1991年度の北里大学病院、北里大学東病院でのBZ系 睡眠薬の処方頻度をみても、この間の事情が如実に示されている (図5)。
長時間作用型
活性代謝物を含めて、消失半減期が50~100時間と長い長時間作用型になるとこの傾向はさらに強く、最高血中濃度の上昇とともに、昼間の血中濃度もかなり高いレベルに維持され、定常状態に達するのに1週間前後かかる。持ち越し効果や日中の精神運動機能に及ぼす影響は、それだけ出やすくなる。反面、急に中断しても反跳性不眠や退薬症候は出にくく、睡眠維持の 障害や日中の不安・緊張の強い病態によく、精神医学的疾患にみられる不眠症への適応は高いといえる。
睡眠薬選択の基準
睡眠薬の選択基準には、不眠症の原因別に選ぶ方法,タイプ別 (入眠障害、中途覚醒、早朝覚醒) に選ぶ方法、不眠症患者の病態に応じて選ぶ方法 (不安や抑うつ病状の有無) の3つがある。いずれも睡眠薬の持つ作用時間の長さが選択基準の基本になっている。睡眠薬の処方に当たっては、3つの方法を総合的に組み合わせることになるが、以下に期間別の不眠症の分類 (表5) に従って述べておく。
1,一過性不眠
作用時間の短いものを1、2日の単発的、アドリブ的投与する。ゴルフの前夜のみ服用して成功している例を知っている。
2。短期不眠
やはり作用時間の短いものを不眠時のみ、あるいは 2日1回くらいの割合で投与して、できるだけ短期の使用にとどめる。時差呆けに超短時間作用型はきわめて有用である。短期不眠から長期不眠に移行しうるので、ここでしっかり治療して長期への移行を防止しておかねばならない。
3. 長期不眠(慢性不眠症)
a) 不眠症のみの場合: 日中に不安症状のない、不眠のみの場合には、本態性不眠症 (精神生理性不眠) や身体疾患に伴う不眠症が中心であり、主に入眠障害を呈することから、寝つきをよくし、翌朝に持ち越し効果のない作用時間の短いもの、ことに超短時間作用型がよい。
b) 不安や抑うつ症を伴う不眠症の場合: 持続性のストレスや精神医学疾患に伴う不眠症では、日中の不安、緊張、焦燥や抑うつ症状が存在することが多い。こうした場合には、日中に BZ系抗不安薬を投与されている症例には、入眠障害には作用時間の短いもの、中途覚醒あるいは早朝覚醒の睡眠維持の障害には、中間型ないし長時間型のものを選べばよい。
日中に BZ 系抗不安薬が投与されていない場合には、どのタイプの不眠症にも中間型ないし長時間型の BZ 系睡眠薬を投与して、日中にもある程度の血中濃度を維持することによって、不眠症のみならず、抗不安作用をも期待する方法がよい。
c)高齢者の不眠症:高齢者では、BZ 受容体の感受性が亢進するとともに、薬物動態上、肝クリアランス の低下に伴って、最高血中濃度の上昇と消失半減期の延長が認められることから、作用・副作用とも強く出て、ふらつきによる転倒・骨折などの危険性がある。 作用時間の短いものほどよく、また、代謝過程の単純な lormctazepam や筋弛緩作用の弱いrilmazafone が推奨される。原則として成人量の1/2から始めるのが安全である。
眠眠薬の副作用
BZ 系睡眠薬は辺縁系を中心とする情動中枢に選択的に作用することから、それ自体の単独使用では、自殺に成功しないといわれ、臓器障害を惹起することがなく、主作用に耐性が形成されないとされて、優れた臨床効果と高い安全性から全世界で広く用いられている。しかし、いくら安全とはいっても、BZ系睡眠薬の副作用としていくつかの問題点が指摘されている (表9)。
この中で、とくに問題となるのは、健忘作用, 反跳性不眠、退薬症候および臨床用量依存である。
健忘作用は、diazepam の静注製剤をよく用いる麻酔科領域では、BZ 健忘として古くから知られていたが、高力価の超短時間作用型睡眠薬が繁用されるようになって、経口剤による報告例が増加し、とくに triazolam の高用量やアルコールとの併用といった不適正使用による健忘や多彩な精神病様症状がマスコミに過大かつセンセーショナルに取りあげられ、一時は社会問題とさえなった。その経緯は別の総説に詳しいが、適正目的による適正使用によって triazolam の使用には問題となることはないとの結論が出されている。
次の反跳性不眠、退薬症候、臨床用量依存は睡眠薬はのみ始めると癖になってやめられなくなると、医師も患者も等しく睡眠薬の使用を怖れる原因となっているもので、その成立過程は図6のように説明されている。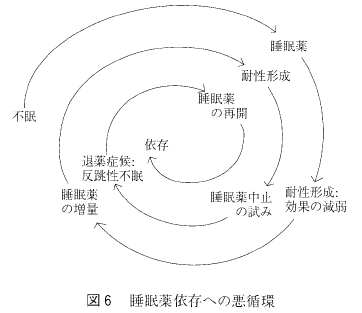
全国の内科医と精神科医を対象して実施したアンケート調査にも、処方する医師自身にこうした現象を恐れて、睡眠薬の処方に強い抵抗があることが明らかにされている”。図6の説明によると、睡眠薬によって一時は症状改善するが、耐性形成のために効果が薄れ、睡眠薬を増量する。そうするとそれにまた耐性が生じて眠れなくなるために思い切ってやめようとする。ところが、反跳性不眠と退薬症候が出現するために薬物を再開せざるをえなくなり、ここに依存が形成されるとの悪循環に陥るというのである。BZ 系睡眠薬は原則として耐性形成はなく、効果が薄れて増量していくことはないのであるが、一挙に中止した際、反跳性不眠や退薬症候が出現しうることは事実であり、やめるにやめられない臨床用量依存が形成されることはよく知られている。
これらの問題は、不眠症状が十分に改善したのち。 医師・患者間で睡眠薬を漸減・中止の方向への努力を進めることで解決していくべきものであろう。
眠薬のやめ方
不眠症状が改善して、睡眠薬なしに眠ることが可能な状態になったと判断されたときには、睡眠薬を中止することになるが、反跳性不眠や退薬症候を避けるために、いくつかの工夫が必要となる。 1. 漸減法 tapering method
BZ系睡眠薬は作用時間が短いものほど、一挙に中止すると反跳性不眠や退薬症候が出現しやすいので、徐々に減らすことが肝要である。まず、1日1/4量を減量し、3/4量を1~2週間続け、経過がよければ次には1/2量とし、さらによければ1/4量にする。減量して不眠症状が再現する場合には、その前の量でとどめて服用し、1〜2か月の経過をみて再び挑戦する。
2,隔日法
作用時間の長いものでは、一挙に中止しても血中濃度がゆっくり下降するので、反跳性不眠も退薬症候も遅れて現れ、程度も軽い。したがって、中止する際には、服用しない日を1週1日から始めて経過をみながら徐々にのまない日をふやしていく。
3. 長時間作用型への置き換え
漸減法が成功しない場合には、いったん短いものから長いものへ置き換えたのち、漸減法なり隔日法で減量する方法をとるとよいことがある。薬物動態学的にみて、長いものの方がやめやすいからである。超短時間作用型を長いものに置き換えたときに、一過性に不眠症状が出現することが少なくないが、1週間の我慢で症状が改善されることを知っておく必要がある。
実際には、図7にみるように長いものも短いものも、まずは漸減し、それ以上減らせない段階で隔日法で経過をみていくのがよい。
4、認知療法の併用
長年不眠に悩み、睡眠薬の助けで症状改善をみたものの、なんとか睡眠薬なしに眠りたいとの欲求を持つケースはきわめて多い。自分の不眠症状を現実的に検討し、対応していく力を身につけさせる認知療法を中心とする精神療法的接近を併用することが大切であり、何回失敗しても再挑戦する心意気をもたせるべく努力すべきである。
慢性不眠症とは本来きわめて難治なものであることから、以上に述べた方法をどう用いても減量・中止の方向にもっていけない症例は少なくない。BZ 系睡眠薬は必要最少限の臨床用量の範囲であれば、長期連用によっても危険性はないとするのが筆者の立場である。自信をもった態度で使用し、quality of life を高めることも立派な治療法であると考えている。最近の超短時間作用型睡眠薬の危険性についてのマスコミの誇大な報道にまとわされることなく、不眠症を正しく理解し、睡眠薬の適正目的に沿った適正使用を心掛けることが肝要である。
おわりに
不眠症の診断と治療について簡単な解説を加え、とくに睡眠薬の使い方とやめ方について説明した。不眠症は、患者にとってきわめて苦しい病態であり、決して軽く扱ってはならない。適切な治療法を用いて苦痛を軽減・消失させることは、患者を救うのみならず、 社会一経済的にも大きな利益を生むことになる。日常の臨床に少しでもこの解説が役立てば倖せというものである。
文,献
1) Association of Sleep Disorders Centers: Diagnostic Classification of Sleep and Arousal Disorders, 1st Ed., prepared by the Sleep Disorders Classification Committee, H. P. Roffwarg, Chairman. Sleep, 2: l – 137, 1979.
2) Breimer, D.D.: Pharmacokinetics and metabolism of various benzodiazepines used as hypnotics. Br. J. Clin. Pharmacol., 8 (Suppl. 1): 7S ~ 13S, 1979.
3) Curran H.V.: Tranquilizing memories:, A review of the effects of benzodiazepines on human memory. Biol. Psychol., 23: 179 -213, 1986.
4) Ford, D.E., Kamerow, D.B.: Epidemiologic study of sleep disturbances and psychiatric disorders: An opportunity for prevention? JAMA, 262: 1479 – 1484, 1989.
5) Guilleminault, C., Tilkian, A., Dement, W.C. : The sleep apnea syndromes. Ann. Rev. Med., 27:465-484, 1976.
6) 本多裕、佐々木司:ICD-10 (草案)と睡眠障害。 隔床精神医学,19:1075~1082,1990
7) 石鄉岡純:睡眠藥上記憶障害. H獨突報,37:10 །- 21, 1992.
8) Kales, A., Scharf, M.B., Kales, J.D. : Rebound insomnia: A new clinical syndrome. Science,201: 1039 – 1041, 1978.
9) Kales, A., Soldatos, C.R., Bixler, E.O., et al. : Early morning insomnia with rapidly eliminated benzodiazepies. Science, 220. 93-97, 1983.
10) Killin, J., Coates, T.: The complaint of insomnia: What is it and how do we treat it? In”New Developments in Behavior Therapy: From Research to Clinical Application” Ed. by C.M. Franks, pp.337-408, Haworth Press, New York, 1984.
11) 粉川進: 睡眠時無呼吸症候群と不眠、日本医師会 雜誌,108:58~60,1992.
12) Lader, M.: Dependence on benzodiazepines. J.Clin. Psychiatr., 44: 121 – 127, 1983.
13) Liljenberg, B., Almqvist, M., Hetta, J., et al. : Age and the prevalence of insomnia in adulthood. Eur. J. Psychiatr., 3: 5 – 12, 1989.
14) Lister, R.G. : The amnestic action of benzodiazepines in man. Neurosci. Biobehav. Rev., 9: 87-94, 1985.
15) Morgan, G.D., Oswald, I.: Anxiety caused by a short-life hypnotic. Br. Med. J., 284: 942, 1982.
16) Morin, C.M.: Insomnia: Psychological Assessment and Management. Guilford Press, New York, 1993.
17) 村崎光邦:睡眠葉,治療,72:1333~1342,1990
18) 村崎光邦:不眠症の正しい知識、南江堂、1991. 村
19) 崎光邦:短時間作用型睡眠藥O動向一Halcion story を通してー。精神医学レビュー。4: 89下 92, 1992.
20) 村崎光邦:睡眠菜之反跳性不眠,日播医靴,37: 31 ~43, 1992.
21) 村崎光邦:薬物と健忘ーとくに benzodiazepine 健忘についてー。 Clinical Neuroscience1296-1298, 1992.
22) 村崎光邦: トリアゾラムと一過性健忘、医薬品の 副作用3,伊藤宗元,他編,內外因字社,東京, pp.46-52, 1992.
23) 村崎光邦:不眠症の薬物療法ー睡眠薬の種類と使 い方ー。臨床精神医学、22:421〜431、1993
24) 村崎光邦: 不眠症の診断。日本医師会雑誌、105: FC13~ FC 15, 1992.
25) 村崎光邦、杉山健志、石郷岡純、竹内尚子:ベン ゾジアゼピン系薬物の常用量依存について一その 1: 北里大学東病院精神神経科外来における実態 調查,厚生省 [精神•神經疾患研究委託費]葉物 依存の発生機序と臨床および治療に関する研究一 平成2年度研究成果報告書(班長,佐藤光源), pp. 13 – 19, 1991.
26) 村崎光邦、杉山健志、石郷岡純、竹内尚子:ベン ゾジアゼピン系薬物の常用量依存についてーその 2: 北里大学東病院精神神経科外来における実態 調查,厚生省「精神一神經疾患研究委託費」葉物 依存の発生機序と臨床および治療に関する研究一 平成3年度研究成果報告書(班長•佐藤光源), pp. 196-205, 1992.
27) 村崎光邦,杉山健志,永派紀子,內海光朝,鈴木 牧彦、石郷岡純、ベンゾジアゼピン系薬物の常用 量依存についてーその3:ベンゾジアゼピン系薬 物長期服用者の精神運動機能の研究、厚生省「精 神・神経疾患研究委託費」薬物依存の発生機序と 臨床および治療に関する研究一平成4年度研究成 果報告書(班長,佐藤光源),pp.155~162,1993,
28) 村崎光邦: 睡眠薬についての認識: 現状と問題点. 一665名のアンケート調査から一、日本医事新報、3626: 32-48, 1993
29) 大熊輝雄:不眠を訴える患者像。日本医師会雑誌。107: 37-39, 1992.
30) 大熊輝雄監訳:不眠症の診断と治療 The Management of Insomnia. Pragmaton, Chicago, 1992.
31) Princeton, N.J.: Gallup Organization. Sleep in America, 1991
32) Rechtschaffen, A., Kales, A.: A Manual of Standardized Terminology, Techniques and Scoring System for Sleep Stages of Human Subjects, Public Health Service, U.S. Government Printing Office, Washington, D.C., 1968清野茂博(訳): 睡眠脳波アトラス。標準用語。 技•判定法,侯齒葉出版,東京,1971
33) Thorpy, M.J. : Classification and nomenclature of the sleep disorder. In “Handbook of Sleep Disorder” Ed. by M.J. Thorpy, pp.155 – 178 Dekker, New York, 1990
34) 内海光朝、村崎光邦: レストレス・レッグス症候群,隔床精神医学,23(3),1994,印刷中
35) 山内真:高齢者に見られるREM睡眠行動障害、精神医学レビュー4:96~101,1992.
(1993,11.29受付).
〔北里医学,
・・・・・・・・・・・・・・・・・・・・・・・・・・・

ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。




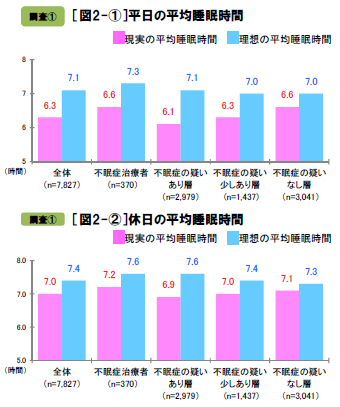
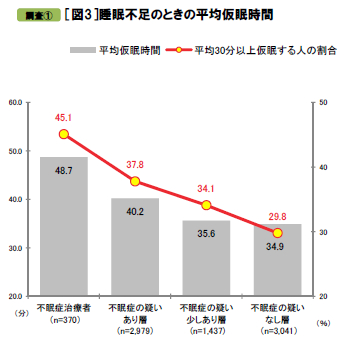
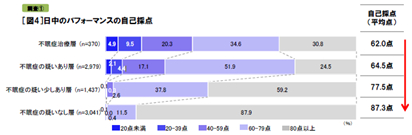
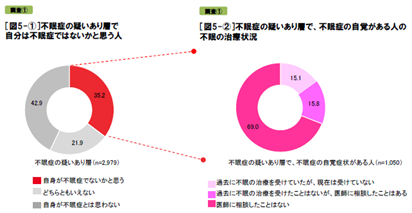
 説寝前の行動
説寝前の行動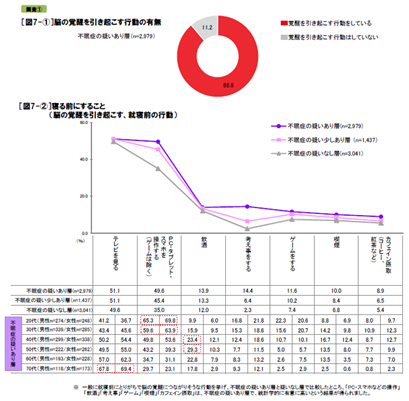
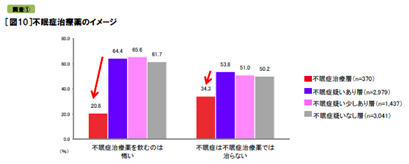
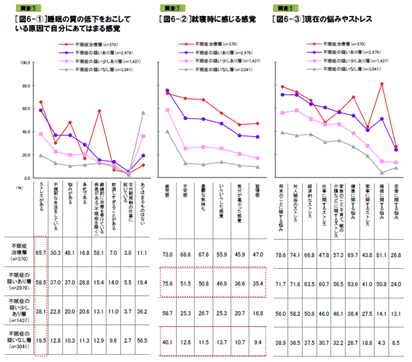
 次に調査①の対象者全員に不眠症治療薬のイメージを聞くと、不眠症治療層以外は6割が「不眠症治療薬を飲むのは怖い」(不眠症の疑いあり層64.4%、少しあり層65.6%、疑いなし層61.7%)と思い、5割が「不眠症は不眠症治療薬では治らない」(同53.8%、51.0%、50.2%)と捉えています。しかし、不眠症治療層ではいずれも低くなっていました(怖い20.8%、治らない34.3%)。
次に調査①の対象者全員に不眠症治療薬のイメージを聞くと、不眠症治療層以外は6割が「不眠症治療薬を飲むのは怖い」(不眠症の疑いあり層64.4%、少しあり層65.6%、疑いなし層61.7%)と思い、5割が「不眠症は不眠症治療薬では治らない」(同53.8%、51.0%、50.2%)と捉えています。しかし、不眠症治療層ではいずれも低くなっていました(怖い20.8%、治らない34.3%)。