ずいぶん小さく刈り込まれてしまった我が家の伊予柑の木ですが、花を付けてくれました。さて、どのくらい実がつくことになるかな。
本日ご紹介するのは、「口蓋垂切除の有無が睡眠時無呼吸症候群の術後成績に及ぼす影響に関する研究」と言う論文です。
口蓋垂切除で、睡眠時無呼吸やいびきの低減がどのくらいできるかを評価した研究ということです。
低減の効果は認められるものの、解消というのはほとんどないということが結果ですが、対症療法とはいえそれなりの効果を認めるということになりますね。ただ、藤田保健衛生大学病院では、やたらと切るのではなく、口蓋垂や軟口蓋の役割を理解したうえで、リスクを回避した切除術を行っているところがかなり評価できると思います。いびきが消えるとかを宣伝し、ただ切り取っておしまいのレーザー治療に比べたら、良心的であると思います。
https://fujita-hu.repo.nii.ac.jp/?action=repository_uri&item_id=452&file_id=20&file_no=2
藤田保健衛生大学
大学院 医学研究科
学位論文集 2015
口蓋垂切除の有無が睡眠時無呼吸症候群の
術後成績に及ぼす影響に関する研究
藤田保健衛生大学大学院
医学研究科 耳鼻咽喉科学Ⅱ(指導教授:鈴木賢二)
小 島 卓 朗
第1 章 諸 言
1956 年にBurwellらは長年に渡り常習的ないびきがあり,高度の肥満や昼間の傾眠,睡眠時の閉塞性無呼吸を認め,チアノーゼ,二次性多血症,右心不全,右室肥大,筋攣縮等を引き起こす症候群をPickwick症候群と命名し報告した。
その後,Drachman ら, 高橋らのpolysomnography検査(以下PSG と略す)を用いた研究によって,睡眠呼吸障害の観点から研究がなされてきた。また,1965 年にGastaut らは睡眠時無呼吸症候群を引き起こす病態生理学的機序についてPSG により次の3 型に分類した。換気停止時に胸郭と腹壁の運動が同時に停止するものを中枢型,換気停止時に胸郭と腹壁の運動が持続するものを閉塞型(obstructive sleep apneasyndrome:以下OSAS と略す),換気停止が中枢型から始まり,閉塞型へ移行するものを混合型とした。
この3 型のうち,閉塞型(または末梢型ともいう)と混合型は睡眠時に上気道の閉塞あるいは狭窄が生じている病態生理であり,耳鼻咽喉科領域における手術対象症例となる無呼吸とされている。その後,Guilleminaultらは肥満を伴わない患者の中にもPickwick症候群と同様の症状を呈するもの,慢性不眠を呈するものの中にも睡眠呼吸障害を伴うものが存在しており,不眠及び傾眠傾向を主症状とする睡眠呼吸障害患者に対して睡眠時無呼吸症候群(sleep apnea syndrome:以下SAS と略す)という疾患概念を提唱した。当初は1 時間当たりの無呼吸(10 秒以上の口・鼻の気流の停止)の回数(apnea index:AI)が5 回以上認められる病態と定義されていた。しかし,その後の研究で完全な気流停止(無呼吸)でなくとも換気量がベースラインより50%以上低下し,かつ酸素飽和度(SpO2)が3 %以上低下した場合には,これを低呼吸(hypopnea)と定義して無呼吸と同等の病的意義があると考え, 1 時間当たりの無呼吸と低呼吸の和を無呼吸低呼吸指数(apnea-hypopnea index:AHI)と呼びAHI > 5 をSAS と定義した。そして,このAHI(> 5 )に日中の眠気(過眠)などの臨床症状が加わった場合にSAS と診断することになった。
1979 年にSukerman らは,睡眠時無呼吸症候群の臨床症状として睡眠中の1 )大きないびき, 2 )眠りの浅さ,3 )夢中歩行,4 )夜尿症,5 )不眠,6 )悪夢などを挙げている。また,昼間の症状としては1 )早朝の頭痛,2 )易疲労性,3 )傾眠4 )気分がすぐれない,5 )根気のなさ,6 )落ち着きのなさ,7 )記憶力減弱,8 )判断の悪さなどを指摘している。
SAS を引き起こす原因は閉塞性(OSAS)と非閉塞性に分類されている(表1 )。
SAS の有病率はYoung らのWisconsin Sleep Cohortの結果が頻用されてきた。これはWisconsin 州の州職員602 名を対象にしたもので,無呼吸・低呼吸指数(AHI)≧ 5 回/hr の睡眠呼吸障害があるのは男性の24%,女性の9 % であり,そのうち,SAS の基準を満たし,かつ,日中の傾眠傾向が認められたのは男性が4 %,女性が2 % であったというものである。
OSAS についての研究は本邦においても1988 年に全国レベルの睡眠時呼吸障害研究会が発足して以来,耳鼻咽喉科,神経内科,精神科,循環器内科,呼吸器内科,小児科,歯科口腔外科,麻酔科に至るまで広い領域で研究が行われている。その中で,耳鼻咽喉科領
域では閉塞部位の診断や手術治療の成績の向上など非常に重要な役割を果たしている。1976 年にGuilleminaultらによりSAS が定義されて以降,世界中でSAS に関する研究が報告がされている。本邦でも,成井らは一般人口におけるSAS のほとんどは上気道の閉塞によって生じるOSAS であると報告している。
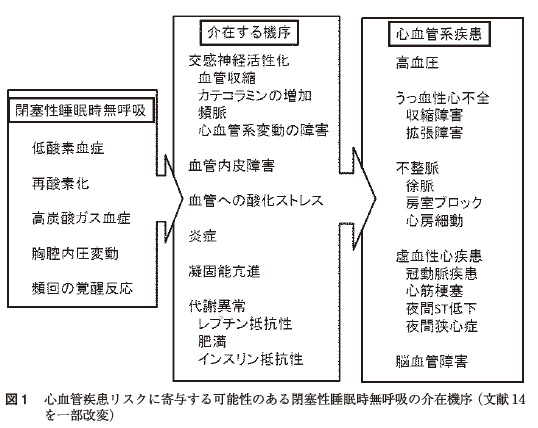
OSAS は無呼吸に伴って,間歇性低酸素血症,胸腔内圧の陰圧化,覚醒反応を生じさせ,これらが繰り返されることにより,交感神経系活性の亢進,炎症,血管内皮機能低下,インスリン抵抗性などの代謝異常酸化ストレスの亢進などをもたらし,高血圧,糖尿病,虚血性心疾患,心不全,脳卒中などの合併症の発症もしくは増悪に関連する可能性が示されている。
ところで本邦においては,1950 年代からいびきに対する手術的治療が耳鼻咽喉科医により行われてきた。池松は口腔咽頭所見による形態の分類に従い,適応を決めて咽頭腔拡張術を行っていた。その後,Fujitaら(図1 )は池松の咽頭腔拡張術を応用し,OSASの治療法として口蓋垂軟口蓋咽頭形成術(uvulopalatopharyngoplasty:以下UPPP と略す)を報告した。このUPPP はOSAS において原因が軟口蓋の器質的な閉塞性病変であれば,睡眠呼吸障害の改善や軽減が期待できるとするものである。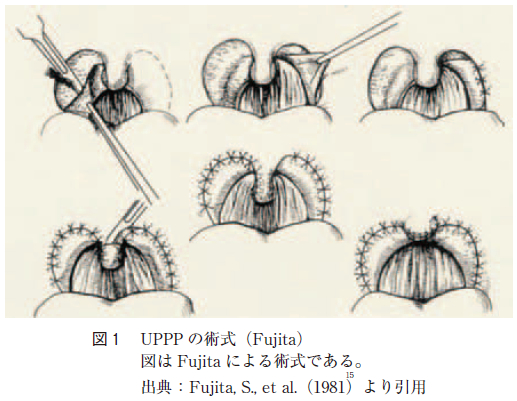
当科ではより侵襲の少ない口蓋垂を切除しない軟口蓋咽頭形成術(palatopharyngoplasty:以下PPP と略す)も症例に応じて行っており,良好な術後成績を得ていた。これまで,PPP とUPPP の術後改善度の比較については報告されていない。今回,PPP とUPPP の術後成績を術後3 か月目のPSG 結果から比較検討し,口蓋垂切除の有無が術後成績に及ぼす影響につき,後ろ向き研究を行ったので報告する。
第2 章 研究の概要
第1 節 目 的
PPP とUPPP において術後成績に差があるかどうかについて以下の種々の項目につき比較検討し,口蓋垂切除の有用性についての検討を目的とした。
第2 節 対象と方法
平成24 年1 月から平成26 年2 月までの2 年2 か月の間にいびき,または,睡眠中の無呼吸症状を主訴に藤田保健衛生大学第2 教育病院耳鼻咽喉科を受診し,PSG 検査を行った全症例につき検討した。収集した症例のうち成人患者が455 名であった。無呼吸・低呼吸指数(AHI)≧ 5 回/hr であり,かつ,日中の強い眠気などの臨床症状を伴い,閉塞性,中枢性,混合性睡眠時無呼吸症候群のうち,OSAS であった成人患者が396 名であった。OSAS であった成人患者の性別の内訳は男性が319 名,女性が77 名であった。OSAS と診断した患者には手術的治療(両口蓋扁桃摘出術,PPP,UPPP,舌扁桃切除術,鼻中隔彎曲矯正術,下鼻甲介粘膜焼灼術,下鼻甲介骨切除術)のうち個々の患者に適応があると考えられた手術術式と保存的治療[持続陽圧呼吸療法(continuous positive airway pressure;以下CPAP と略す),口腔内装置(oral appliance;以下OA と略す),側臥位臥床]について充分に患者が理解を得るまで説明した。(尚,体重減量療法については肥満を伴うOSAS であるすべての患者へ説明した。)
手術的治療のうち,UPPP は口蓋垂と共に軟口蓋咽頭を形成して気道を拡大する術式である。鼻閉がOSAS の原因と考えられた症例に関しては,鼻中隔弯曲があれば鼻中隔弯曲矯正術を施行し,下鼻甲介腫脹があれば下鼻甲介焼灼術や下鼻甲介切除術を施行し,鼻茸や鼻副鼻腔腫瘍がある症例に対しては内視鏡下副鼻腔手術や鼻茸切除術を施行していた。また,薬物睡眠下内視鏡検査で軟口蓋レベルに狭窄がある患者で軟口蓋低位がなく口蓋扁桃肥大のみであれば両口蓋扁桃摘出術を施行し,舌根レベルのみ狭窄がある場合は舌扁桃切除術を施行している。
本研究で過去のカルテから収集した対象を以下に示す。OSAS 関連手術の全症例のうちPPP とUPPP を含んだものは61 例存在した。研究期間内において,PPP を施行した症例では全体で33 例であり,他部位には手術操作を加えずにPPP のみを施行した症例は18 症例であった。UPPP を施行した症例は全体では28 例あり,UPPP のみを施行した症例は17 例であった。PPP とUPPP のいずれかのみを施行した症例の年齢は18 歳から74 歳までであった。PPP のみを単独で施行した症例の平均年齢は42.5±15.0 歳であり,UPPP のみを単独で施行した症例の平均年齢は39.1±9.4 歳であった。研究の対象として抽出した症例は術者の耳鼻咽喉科経験年数が10 年以上の症例に限った。
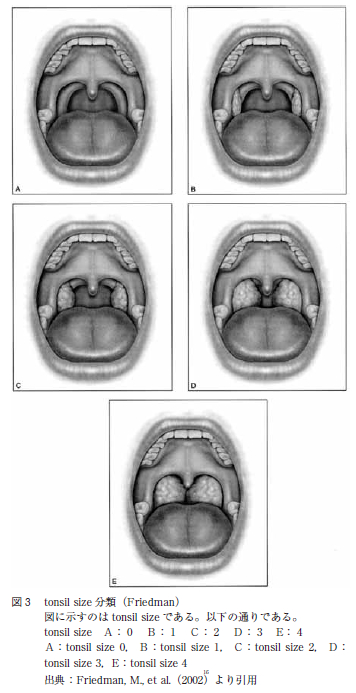
本研究ではPPP とUPPP 症例において種々のバイアスを最小限にするために,症例のマッチングを行った。すなわち,術後の口蓋垂切除の有効性を調べる上で,OSAS の手術効果に影響があると考えられた術前症例の口峡所見において,なるべく差が出ないようにデータを抽出するため,軟口蓋低位度の指標ではFriedman らによるFriedman tongue position(以下FTP と略す)と口蓋扁桃の大きさの指標であるtonsilsize を用い,術前症例の口峡をPPP 群とUPPP 群で同様になるようにした。FTP grade 0 とFTP gradeⅠである術前の口峡が広い症例は除外し,さらに,tonsil size によって分類を行った。
Friedman の定義によると,FTP grade 0 とは両口蓋扁桃のほぼ全容を観察することができ,口蓋垂はすべて観察することができる口峡である。FTP grade Ⅰとは両口蓋扁桃と口蓋垂を共に観察することができる口峡である。FTP grade Ⅱとは口蓋垂は観察できるが,口蓋扁桃は見えない口峡である。FTP grade Ⅲとは軟口蓋は見えるが,口蓋垂は見えない口峡である。FTP grade Ⅳとは硬口蓋のみを観察することができる口峡である(図2 )。また,Friedman16はtonsilsize については図3 のように定義している。すなわち,tonsil size 0 とは両口蓋扁桃摘出後,tonsil size 1とは扁桃窩に存在し,かろうじて前口蓋弓の後方で観察できる程度の口蓋扁桃の大きさ,tonsil size 2 とは前口蓋弓の後方で十分観察できる程度の口蓋扁桃の大きさ,tonsil size 3 とは前口蓋弓を大きく超え,正中までの4 分の3 以上に達する程度の口蓋扁桃の大きさ,tonsil size 4 とは左右の口蓋扁桃が正中で接しており気道を閉塞している口蓋扁桃の大きさである。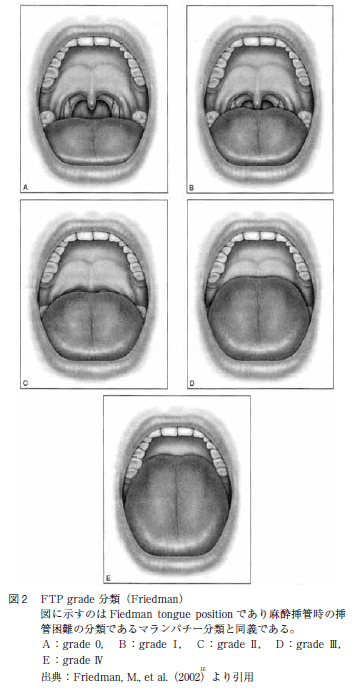
そして,肥満の指標であるbody mass index[以下BMI と略す。BMI=体重( )/身長(m)2],年齢,手術前のPSG 結果によるAHI を表す術前AHI,PSG検査中の睡眠時間におけるいびきのあった時間の合計の割合を表す%いびきsleep period time(以下%SPT
と略す)をマッチングさせた。詳細は第6 項で述べる。
第3 節 検討項目
第1 項 無呼吸・低呼吸指数(AHI)
米国睡眠医学会(1999 年)に提唱された定義を用いた。診断基準は以下のA+CあるいはB+Cを満たすものをSAS としている。
すなわち,A:日中傾眠があり,他の因子を説明できないこと。B:睡眠中の窒息感やあえぎ呼吸,睡眠中の頻回の覚醒,熟睡感の欠如,日中の倦怠感,集中力の欠如から2 つ以上があり,他の因子を説明できないこと。C:PSG で1 時間に5 回以上の閉塞型呼吸異常があることである。呼吸異常に関しては閉塞型の無呼吸,低呼吸,呼吸努力に関連した覚醒反応のいかなるコンビネーションも含まれる。
重症度の定義は以下の①,②で重症な方を採用している。①:眠気による重症度である。軽症はあまり集中力を要しない活動中(読書など)に眠ってしまう。
中等症は多少集中を要する活動中(コンサート,会議中など)に眠ってしまう。重症はより集中力を要する活動中(食事中,会話中)に眠ってしまう。
②:閉塞性イベントによる重症度である。軽症OSAS を19 回/hr ≧ AHI ≧ 5 回/hr, 中等症OSASを30 回/hr ≧ AHI ≧ 20 回/hr, 重症OSAS をAHI≧ 30 回/hr としている。
第2 項 セファロメトリー
当科では術前に比較的簡便に上気道狭窄の程度を評価できるセファロメトリー(側方頭部X線規格写真)を施行している。
セファロメトリーは核磁気共鳴画像(MRI)と比較して,咽頭腔形態を簡便かつ短時間で捉えることが可能であり,1980 年代からSAS の画像診断法として応用されている。撮影は,外耳道へイヤロッドを挿入し頭部を固定する。中心X線が被写体の正中矢状面に直角となるように位置づけて照射する。猪子らは撮影条件の管電圧が100kVp,管電流が100mA,照射時間が0.08sec が良いと述べている。当院では撮影時には被験者へ嚥下後, 5 秒後に努力性呼吸を伴わない安静鼻呼吸(吸息および呼息)を指示し,撮影時期が呼吸開始直後や終了直前になるのを避け,すなわち呼吸の安定した時期の吸気時に行っている。
図4に示す様に,セファロメトリーの計測項目には,PNS-P =軟口蓋長,PNS = posterior nasal spine(後鼻棘の尖端)がある。
軟口蓋長の測定方法は後鼻棘の尖端(posterior nasalspine:以下PNS と略す)から軟口蓋の最下端(palate point:以下P と略す)までの距離をセファロメトリーで測定し,PNS-P の長さとした。また,当院でのセファロメトリーによって,軟口蓋長の測定は実測値(1.0 倍)であった。セファロメトリーでは上咽頭腔や口蓋垂や軟口蓋レベルの気道の開存度,口蓋扁桃の大きさや舌根部咽頭腔の奥行きに留意した(図4 )。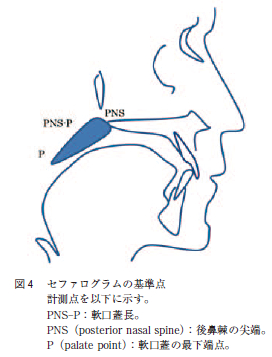
第3 項 終夜呼吸モニター検査
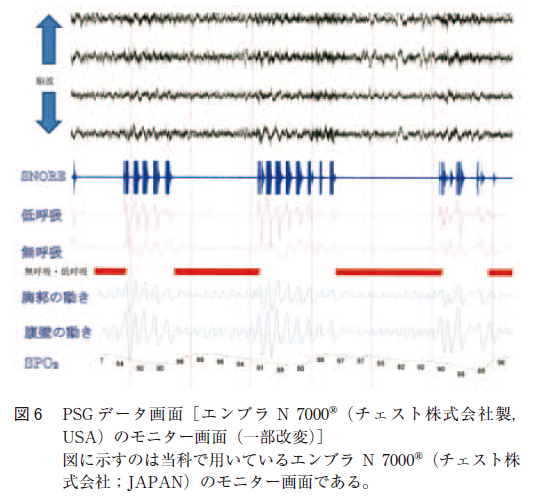
終夜呼吸モニター検査にはエンブラ N 7000R(チェスト株式会社製,USA)(図5 )を用いた。モニター類は脳波,眼球筋電図,口および鼻の気流センサー,気管音センサー,胸郭部および腹部のバンド,体位センサー,心電図,パルスオキシメーターを用いた。鼻及び口の気流も測定した。気流が停止した状態を無呼吸として,10 秒以上持続する場合を病的無呼吸として記録されるように設定した。鼻及び口の気流が安静睡眠時の25%未満となった状態を気流が停止した状態とした。気流が安静時睡眠時の25%以上50%未満となった状態が10 秒以上持続したものは低呼吸(hypopnea)として記録される。病的無呼吸は呼吸時の胸郭と腹壁の運動によって閉塞型,中枢型,混合型の3型に分類される。血中の酸素飽和度(以下SpO2 と略す)の値もパルスオキシメーターにより終夜記録し,低酸素曝露率(SpO2 が90%未満となった時間の全測定時間に対する割合:desaturation rate:以下DR と略す)が測定される。無呼吸・低呼吸発作の総数,AHI,無呼吸発作の各型(中枢型,閉塞型,混合型)及び低呼吸発作の数,各無呼吸・低呼吸発作の持続時間の分布,最低酸素飽和度(Lowest SpO2:以下LSpO2と略す)などについて調べた。使用機器モニター画面の一部を図6 に示す。図中の赤線の部位では胸壁運動と腹壁運動はある程度保たれているが,口及び鼻からの気流が消失している閉塞型の無呼吸発作を示している。
第4 項 最低酸素飽和度(L-SpO2)
PSG 検査時に起こるOSAS による酸素低下イベントの中で,睡眠時の全ての測定時間内におけるSpO2の最低値(%)を最低酸素飽和度(L-SpO2%)とした。
第5 項 肥満度(body mass index)
日本肥満学会の判定基準に準じているBMI の程度は肥満度( 0 度)を(< 20),肥満度( 1 度)を(20−25),肥満度( 2 度)を(25−30),肥満度( 3 度)を(30−40),肥満度( 4 度)を(> 40)としている。
第6 項 %SPT
%SPT=入眠から覚醒までの間にいびきがあった時間の合計/入眠から覚醒までの時間の合計×100 である。
大岡らはいびき音が睡眠時の異常呼吸音であり,睡眠中に上気道の狭窄をきたし,呼吸に伴って狭窄部を振動させて発声する雑音の総称であり,睡眠時の呼吸障害の存在を示す一症候であると述べている。
本研究ではPSG 検査時にマイクにより検査開始から検査終了時までのいびき音を聴取し,いびきのあった時間の長さを測定した。
第7 項 口蓋垂切除の有無
睡眠呼吸障害に対する手術療法としては,成人に限れば表2 のような方法があるが,当科では主としてPPP,UPPP,鼻中隔弯曲矯正術,下鼻甲介焼灼術,下鼻甲介骨切除術,内視鏡下副鼻腔手術,鼻茸切除術,口蓋扁桃摘出術,舌扁桃切除術が行われている。
OSAS の原因が軟口蓋レベルでの狭窄が原因である症例にはPPP あるいはUPPP を施行した。
第8 項 統計学的解析
本研究はレトロスペクティブな研究である。AHI,BMI,年齢,%SPT,L-SpO2 はパラメトリックなデータであるので, 2 群間を比較する為に,student t検定を用いた。プログラムはStatMate Ⅳ®(有限会社エムデーエフ,Japan)を用いた。P 値が0.05 より小さいものを,「有意差あり」とした。また,術式により手術前後の結果を比較する目的で改善率を用いた。改善率の計算式を以下に示す。(reduction rate of AHI=preAHI-postAHI/preAHI×100) 本研究では改善率においてもstudent t 検定を行った。
第4 節 マッチング
マッチングにより得られた症例はPPP 群が10 症例であり,平均年齢は38.3±16.1 歳であった。また,UPPP 群が10 症例であり,平均年齢は38.8±8.5 歳であった。男女比はPPP 群とUPPP 群は共に9 対1 であった。PPP 群とUPPP 群の間で術前のAHI,LSpO2,%SPT の値それぞれの症例において有意差がでないようマッチングさせた(表3 )。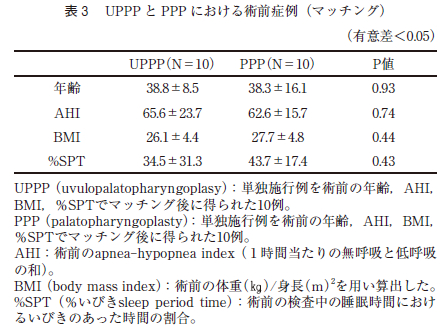
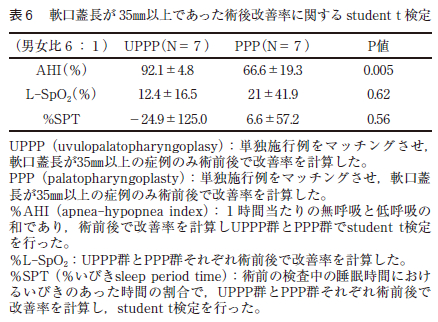
また,PPP あるいはUPPP を施行した症例で,軟口蓋長が35㎜以上の症例に限り,同様な項目でマッチングさせたところ,PPP 群とUPPP 群は共に7 症例であった。男女比は共に6 対1 であった。平均年齢はPPP 群が39.9±19.3 歳でUPPP 群は36.1±7.1 歳であった(表4 )。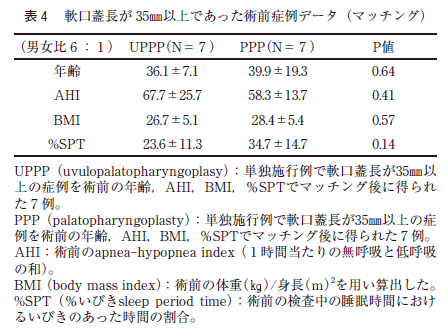
第5 節 結 果
過去のPSG データを収集し,マッチングさせたPPP 群とUPPP 群それぞれ10 症例でAHI,L-SpO2,%SPT で改善率を計算した。計算した改善率をPPP群とUPPP 群のそれぞれでstudent t 検定したところ有意差はなかった(表5 )。しかし,軟口蓋長が35㎜以上のマッチングさせた症例で同様に改善率を計算し,student t 検定したところ,L-SpO2 から算出されたP 値が0.62,%SPT から算出されたP 値が0.56 であった。しかし,AHI ではP 値が0.005 をもってUPPP 群で髙い改善率が認められた(表6 )。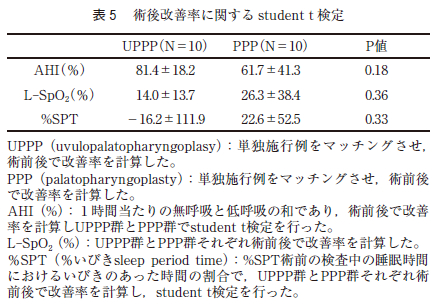
また,マッチングを行った症例で軟口蓋長が35㎜以上の術前症例の扁桃肥大の内訳はtonsil size 2 はPPP とUPPP は共に4 症例,tonsil size 3 は共に2 症例,tonsil size 4 は共に1 症例であり,扁桃肥大の程度は同じであった(表7 )。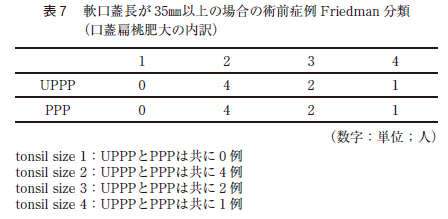
第3 章 考 察
第1 節 口蓋垂
本研究では,PPP とUPPP につき,手術前後のデータを過去のカルテから詳細に調べることにより,口蓋垂切除の効果を検討した。
第1 項 口蓋垂といびき
解剖学的には口蓋垂は中咽頭の上壁に属している。軟口蓋の一部であり,いびきの原因とされてきた。いびきを主訴とする患者では口蓋垂が肥大していたり,浮腫状に腫脹していたり,内出血していたりする症例が認められている。いびき患者の中咽頭を睡眠中に喉頭ファイバーで観察すると口蓋垂が激しく震え,いびきを発生させていることが観察される。よって,いびき患者の多くにみられる口蓋垂の肥大,腫脹や内出血はいびきの際に生じていると考えられる。すなわち,口蓋垂の過度の振動が原因となり,口蓋垂の肥大が睡眠障害といびきをさらに増悪するという悪循環が考えられている。
第2 項 口蓋垂の役割
口蓋垂は咀嚼・嚥下機能に働いている。嚥下運動の食塊移動からは口腔相,咽頭相,食道相の3 相に分けられ,口蓋垂は口腔相(随意期)と咽頭相( 1 次不随意期)に関わっている。
口蓋垂は咀嚼・嚥下のパイロットの役割がある。また,口蓋垂の咀嚼・嚥下機能の他,味覚や喉の自然な感覚さらには音声の響きなどとも密接に関係している。
口蓋垂を全て切除すると,嚥下時に口腔内の食塊が口腔内から鼻腔へ送り込まれてしまう鼻咽腔逆流を引き起こす可能性がある。咽頭違和感,魚骨などの異物が容易に吐き出せなくなるばかりか熱いものを舌の感覚では大丈夫と思っても下咽頭・喉頭はその熱さに耐えられず熱傷の原因となる可能性や自分の声の響きが変化するなどの合併症が現れる可能性がある。そのため,当科では口蓋垂切除は3 分の1 に留めている。
また,口蓋垂は鼻からの気流や口腔からの食塊を正常な流れに送り込む「仕分け」のような働きを持っていると考えると,短い症例は切除しない場合もあると考える。不要な口蓋垂切除は避けることも重要である。
第2 節 軟口蓋
第1 項 軟口蓋とは
鼻腔と口蓋の隔壁の一部である。軟口蓋は硬口蓋の後方に続き,可動性で後端は遊離縁となり,口蓋帆といい,中央に舌状の口蓋垂がある。軟口蓋は臨床上では中咽頭に属する。
第2 項 軟口蓋の役割
食塊を咽頭に送り込む時に上咽頭や鼻腔を閉鎖している。口を開けて舌の腹を軟口蓋にあてて一気に呼気をし,嚥下を助けている。味覚を感じる器官の一つでもある。
第3 項 軟口蓋形成の合併症
口蓋垂切除と同様に,嚥下時に口腔内の食塊が口腔内から鼻腔へ送り込まれてしまう鼻咽腔逆流を引き起こす可能性がある。軟口蓋は構音機能の役割も果たしており,軟口蓋部の欠損あるいは瘢痕収縮による鼻咽腔閉鎖機能不全を来すと,開放性鼻声がみられることがある。
第3 節 UPPP
UPPP とは耳鼻咽喉科で一般に行われている術式である。OSAS のCPAP 使用患者の中にもUPPP でCPAP が不要になる症例も認められている。当科で行っているUPPP は両口蓋扁桃を摘出し,前口蓋弓の余剰粘膜(前口蓋弓の曲がりの部分を長辺とした直角三角形の部分)を電気メスで切除後に前口蓋弓と後口蓋弓を3-0 バイクリル吸収性縫合糸で10 針(片側で5 針)縫合し,口蓋垂の先端から3 分の1 を切除後に吸収性縫合糸で口蓋垂を2 針縫合し,口蓋垂を前方へ引き上げ口峡を広げている(図7 )。UPPP の術式においてより良い効果を得るには,上咽頭から中咽頭に抜ける軟口蓋後部の狭窄部位をいかに拡大するかにかかっている。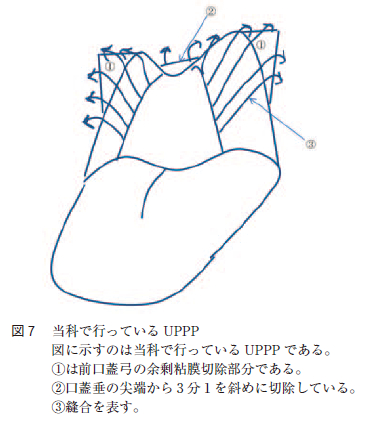
口蓋垂切除により生じる合併症を考慮すると,中田は口蓋垂切除を1/3 から1/2 に留めた方が良いと報告している。また,軟口蓋の筋層には切り込まないことや前後口蓋弓の縫合部分が無理に緊張し,縫合が不完全となり術後に縫合が離開する原因となるので上側方の前後口蓋弓の縫合部分は,一度,針糸をかけてみてどの部分を引っ張れば側上方が開大するかを術中に確認すると良いと報告をしている。
千葉30はOSAS に対するUPPP の絶対的適応は以下の①から⑦であると述べている。すなわち,① PSGで判定された純粋な閉塞性無呼吸が認められること,②扁桃肥大合併(tonsil size 3 以上)が認められること,③非肥満(BMI < 25)であること,④非重症(AHI< 50)であること,⑤若年(45 歳未満)であること,⑥非小顎症(facial axis > 86)であること,⑦重篤な全身合併症がないことである。さらに,相対的適応は①,②であり,③から⑦はどれか,あるいは複数が満たされない場合,それぞれに対処する。③でない場合は目標を定めダイエットを開始する。必要であれば,栄養指導を行い,目標に到達できずに効果が不充分であれば,改善率が落ちることを説明し,可能であれば術後も継続する。④については,UPPP での術後効果の期待値は,AHI の80%減少が最大と考えており,AHI が50 回/hr を超える場合はAHI が10 回/hr 以上が残存する可能性があり,OA や体位治療あるいはCPAP の追加治療の必要性を説明する。⑤,⑦についてはリスクを検討し,適応を決定すると良いとしている。
当科ではUPPP の適応があると判断した患者で,手術を希望した場合にはその危険性,手術の効果について十分な説明を行った後,手術を施行している。
PPP かUPPP かの選択はこれまで術者に委ねられており,今回,至適口蓋垂切除に関する何らかの指針を示すことが可能かどうかの判断を得るため本研究を施行した。
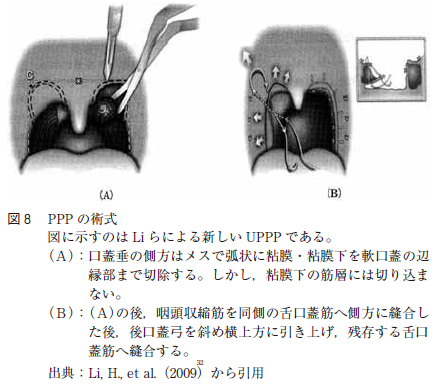
当教室において,術者を固定し,2012 年に施行したUPPP 症例である1 年間の成績を表8 に示す。また,軟口蓋低位が強い場合も手術適応としては難しいこともあげられる。年齢も大きな手術適応の要因と考えられる。また,中田はLi ら(図8 )のようにUPPPで軟口蓋の側方を切り上げるような侵襲は加えていないと報告している。軟口蓋への侵襲が大きい程,術後の拘縮の原因となることが考えられる。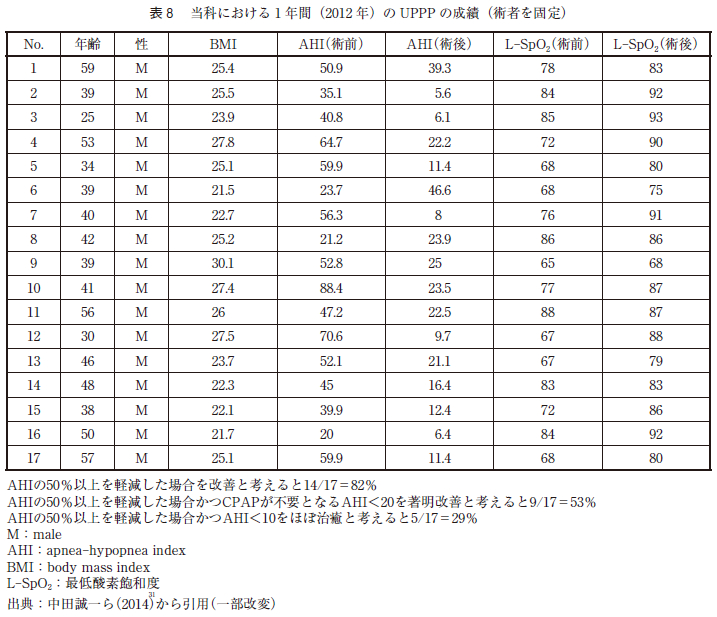
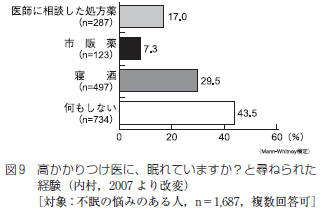
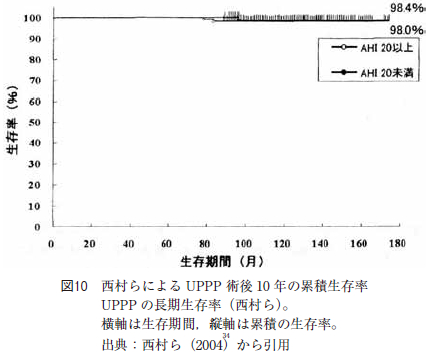
UPPP の術後経過に関しては,1988 年にHe らが無呼吸指数apnea index(AI)が20 以上の中等症以上でUPPP を施行されたOSAS 症例の5 年生存率が80%台であり,無治療となんら変わりがないと報告している(図9 )。しかし,西村らのUPPP 術後10 年生存率は98%である(図10)。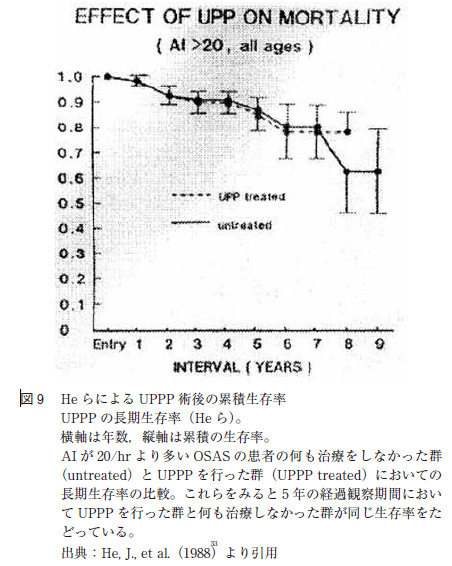
鈴木は閉塞部位が口蓋扁桃型であれば96%,軟口蓋型では75%のそれぞれの有効率であり,正しく手術症例を選べば術後成績は良好であると報告している。ほぼ治癒まで改善させ得た症例が29%,CPAPを離脱させ得た症例(OA など他の治療に変えている)が24%(ほぼ治癒を合わせると53%)である。当科におけるUPPP 前後の咽頭所見を図11に示す。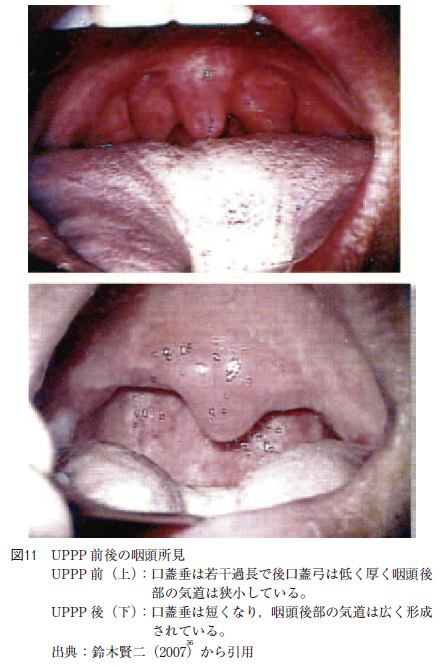
OSAS に対するUPPP の成功率はメタアナリシスでSher らは40%が有効と報告しているが,Elshaugらは55%が有効と報告している。睡眠時無呼吸症候群のある患者で軟口蓋長が35㎜以下の症例はUPPPまでは必要なく,tonsillectomy のみでも充分に効果的であったとの報告もある。本研究ではMiyazaki らのセファロメトリーで測定した軟口蓋長に関して35㎜という指標を用いた。
さらに, 近年の欧米の論文ではUPPP の方が,CPAP 治療と比べて,長期予後が良いとの論文が多く報告されている(図12)。我が国においてもUPPPの方がCPAP より,長期予後が良いと報告している論文が多い。
口腔・咽頭内での手術という限界はあるものの,患者の満足度は高く,耳鼻咽喉科医として手術適応と判断したなら積極的に推し進めていくべき治療と考える。
UPPP は適切な症例を選ばなければ手術を行うと様々なリスクを引き起こすと考えられる。最も危険な合併症は術後の窒息である。肥満体型で下顎が後退しているOSAS 患者,巨舌,口腔内の奥行が長い症例,炎症が強い症例,出血傾向がある症例などは危険因子になりうる。肥満は手術への合併症のリスクをあげるだけでなく,術後の改善率を下げる大きな要因としてクローズアップされている。また,50 歳以上では術後疼痛が遷延し,術後創部の治癒も遅いと思われる。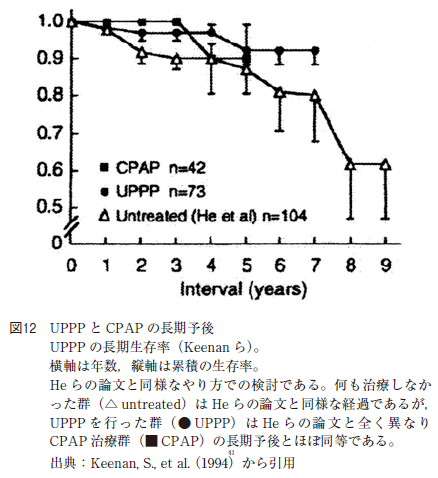
一方,UPPP の変法として,口蓋垂をなるべく保存し,軟口蓋を大きく切除する術式であるHan’s UPPP(あるいはrevised UPPP with uvula preservation と呼ばれている)がある。1998 年9 月から2001 年5 月までの間に68 症例(男性61 名,女性7 名年齢:29 歳〜56 歳)で研究されており,CO2 レーザーで軟口蓋を図13 の様に前口蓋弓の粘膜表面から脂肪組織までをV の字型に切除し,口蓋垂は両サイドを切除した後,切除した粘膜の前後を連続縫合している。この術式では無呼吸が20 回/hr 以下,あるいはAHI が50%以上改善しているのを有効であったとすると69.12%の症例でHan’s UPPP が有効であり,嚥下障害などの合併症が少なかったと報告している。OSAS やいびき症の治療前後のいびき音の比較として板坂らやWeingartenはUPPP を行った症例について検討しており,術後のいびきの回数および強さは小さくなり,術前と比較していびきの基本周波数は有意に高くなったと報告している。当科でのUPPP の口蓋垂切除効果は軟口蓋長が35㎜以上に限れば,AHI のみでPPP 施行後よりUPPP 施行後の方が有意に改善していた。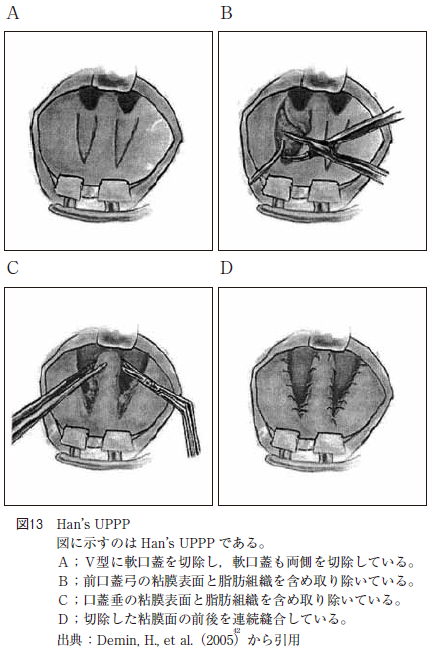
口蓋垂切除の合併症に関しては,Abu らはUPPPやlaser assisted uvulopalato plasty(LAUP:今は推奨されていない)を施行した患者で,声の質や構音機能には影響がなかったと報告している。しかし,口蓋垂が大きく切除され,軟口蓋に拘縮を引き起こすと,構音障害を生じる可能性があると考えられる。
Kim らはOSAS に対するUPPP 施行後すぐの合併症が生じるのは,術前のOSAS の重症度や閉塞部位と関連があると報告している。Xiong らはOSAS に対するUPPP の術後効果の重要な予測因子としてOSAS の重症度と高血糖や高脂血症,Friedmanstage を挙げている。よって,PPP やUPPP を施行する症例はOSAS の重症度と高血糖や高脂血症,Friedmanstage によっても手術適応を考慮しなければならない。
Yang らはUPPP のみ施行した20 症例とUPPP 術後にOA を装用していた20 症例で術後PSG を施行し, 2 群間で比較検討したところ,UPPP とOA を装用した群が有意に術後AHI の低下がみられたと報告している。UPPP 術後にOA を勧めるかは患者のOAに対するコンプライアンスを考慮する必要があると思われる。
Omur らは重症OSAS にはUPPP と同時に最小限の侵襲で舌根扁桃切除術を加えると術後効果が高いと報告している。しかし,舌根扁桃切除術は患者に長く味覚異常と違和感を与える可能性があるため,術前診断で効果が高いと予想される症例に対してのみ施行するべきであると考えられる。
第4 節 PPP
GuilleminaultらはPPP を施行することにより,術後AHI を有意に改善させることができたが,下咽頭レベルに閉塞がある場合や下顎後退がある場合や肥満である症例の術後AHI の改善は乏しかったと報告している。
当科で行っているPPP はUPPP と同様に両口蓋扁桃を摘出し,前口蓋弓の余剰粘膜のみ電気メスで上方へ深く切除後に前口蓋弓と後口蓋弓を3-0 バイクリル吸収性縫合糸で10 針(片側で5 針)縫合するが口蓋垂は切除しない手技である(図14)。本研究のデータでPPP 施行前後のPSG 結果を後ろ向きに調査したところ,PPP 前後でstudent t 検定を行うとAHI,%SPT,L-SpO2 はすべて有意に改善していた。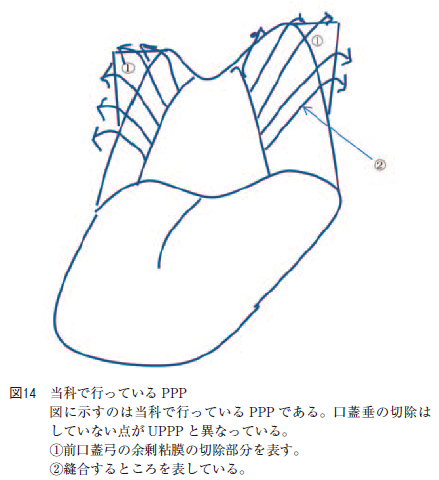
一方,PPP において変法の報告もある。Komadaらのtwo-piece palatopharyngoplasty(以下Two-P4と略す)は後口蓋弓を温存しながら両口蓋扁桃摘出術を施行し,硬口蓋から2 ㎝下方で前口蓋弓の上方を頂点として両側の前口蓋弓を軟口蓋と共に切除し取り除く。そして,残した後口蓋弓を硬口蓋から2 ㎝下方で前口蓋弓の上方の頂点とした部位を縫合し口峡を広げる手術である(図15)。Two-P4 は手術術後のAHI が50%以上減少するかAHI が20 回/hr 以下となることを術後成績が有意に改善したと仮定すると( 3 か月後にPSG を施行)91.7%がTwo-P4 で有意に改善したと報告した。Friedman 分類ではgrade Ⅰが100%,grade Ⅱが88.9%,grade Ⅲが80% の確率で成功した。AHI の改善率はTwo-P4 で平均が76.9%,Friedman 分類のgrade Ⅰ では改善率は86.2%,grade Ⅱでは78.9%,grade Ⅲでは54.5%であったと報告した。当科で行っている術式とほぼ同様の術式であり,後口蓋弓を温存している理由は,術後の咽頭の過剰な引きつれ防止と開放性鼻声などの後遺症防止のためである。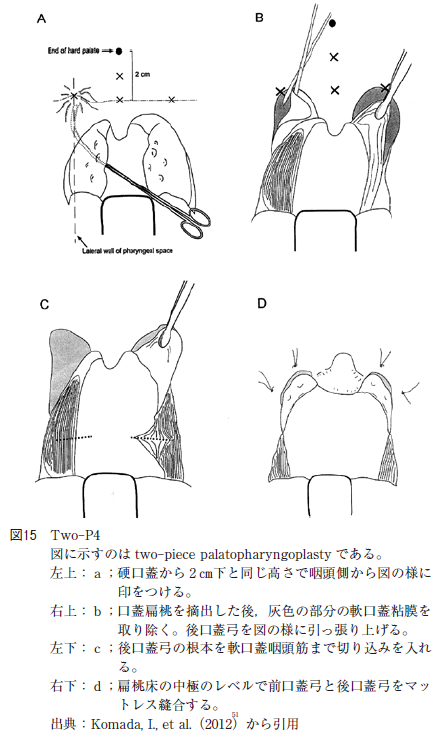
また,PPP の変法にWoodson らによって2006 年に報告されたexpansion sphincter pharyngoplasty(以下ESP と略す:図16)がある。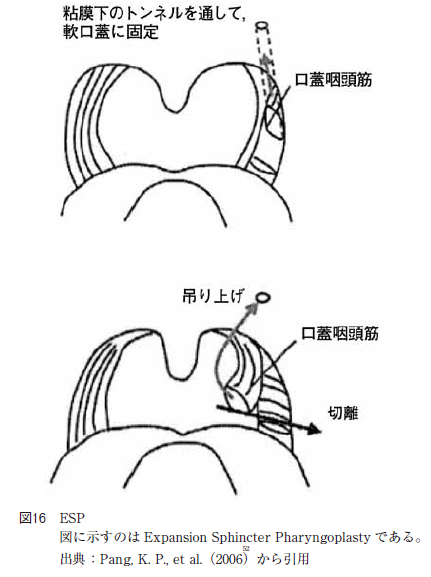
ESP の術式は両口蓋扁桃摘出を型通りに行い,口蓋咽頭筋を一部分離し,遠位端の下端で垂直に切離する。口蓋咽頭筋に部分的に可動性をもたせ,切離した口蓋咽頭筋を軟口蓋に吊り上げて固定するため,軟口蓋の吊り上げ位置をあらかじめ想定する。想定した軟口蓋の吊り上げ点の粘膜を一部切離し,粘膜下,口蓋筋の上で,トンネルを作成する。このトンネルに切離した口蓋咽頭筋の下端を通し,3-0 バイクリルを用いて,軟口蓋の吊り上げ点と筋肉を固定する。反対側も同様の操作を行う。前後口蓋弓の粘膜を一部トリミングし, 口蓋弓を縫合する術式である。Two-P4 とESP は術後の瘢痕予防の為に考えられた術式であり,当科で行っている口蓋垂を切除しないか, 3 分の1 の切除に留めることとほぼ同様の考え方で,術後の瘢痕予防の効果を考慮したものである。
また,Pang らは,扁桃肥大がなく,内視鏡による観察で,咽頭側壁のみ狭窄を認めたOSAS の症例を45 例選別し,その症例のうち無作為に従来のUPPPとESP どちらか一方を施行し,比較している。AHIが術前の50%以下に低下し,かつAHI が15 回/hr 以下まで減少している症例を成功例として,成功率を比較すると,UPPP が45.5%であるのに対し,ESP は78.2%と有意に高い値を示している。ESP の手技上の原理は,咽頭側壁の大部分を占める口蓋咽頭筋を分離し,この筋肉を用いて軟口蓋を吊り上げることで,咽頭側壁を開大し,かつ側壁の緊張を作り出すことにあると中島らは詳価している。Woodson らはESP の良い適応については軟口蓋が硬口蓋に対して,比較的水平方向にのび,咽頭後壁に対しては,比較的垂直方向に延びている場合であると述べている。
また,PPP の変法にはZPP がある。後口蓋弓の口蓋垂付着部付近に印点2 ,またそれと同じ高さで軟口蓋の下顎歯列の延長線上に印点1 を定める。次に,印点1 より前口蓋弓を直角に切断するように軟口蓋に印点3 を取る。さらに,軟口蓋の前口蓋弓のやや上で印点1 と3 の中点で口蓋垂付着部の印点2 方向にできるだけ直角となる位置に印点4 を取る。次に,各点1−3,3−4,4−2,を結ぶZ 切開線をつくる(図17;右A,B,C)。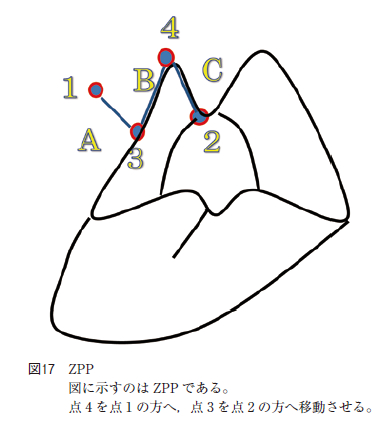
切開は前口蓋弓を横切るA線から行う。前口蓋弓を,口蓋舌筋を含めて直角に切断する。次に,前口蓋弓から口蓋垂B線(B,2−4),続いてC線(C,4−3)を切り離す。最後に切り残った後,口蓋弓とBC 切断により余分になった部分を切除することにより軟口蓋を吊り上げ口峡を広げる術式である。しかし,軟口蓋を切開し縫合する範囲が広いと術後の拘縮の原因となりうる。
Shin らは口蓋垂の筋層を一部切除し,口蓋垂の粘膜を温存するPPP を施行しており,UPPP を施行した場合の咽頭違和感を軽減し,かつ,術後PSG においてもOSAS の改善がみられたと報告している。これも当科で行っている口蓋垂を切除しないか, 3 分の1 の切除に留めることとほぼ同様の考え方で,術後の瘢痕予防の効果を考慮しているものである。
第4 章 結 語
本研究では口蓋垂切除がOSAS で効果的かどうかに焦点をおいた。
対象期間内の収集した全症例のうちPPP あるいはUPPP の単独施行症例で年齢,BMI,AHI,%SPTという項目をマッチングさせたところ,PPP 群が10症例でUPPP 群が10 症例であった。PPP 群とUPPP群という2 群間において,それぞれの症例で改善率を計算しstudent t 検定を行った。その結果ではAHI,L-SpO2,%SPT において有意差はなかった。しかし,軟口蓋長が35㎜以上の症例では有意差が認められた。35㎜以上の症例ではマッチングにより得られたPPP 群は7 症例でUPPP 群は7 症例であった。PPP群とUPPP 群という2 群間において,それぞれの症例で同様に比較検討したところ,L-SpO2,%SPT において有意差はなかったが,AHI においてのみ有意差が認められた。
よって,軟口蓋長が35㎜以上の場合,OSAS では口蓋垂の1/3 を切除するUPPP を施行することの有効性が初めて客観的に証明され,OSAS の外科治療において手術選択の明確な基準の一つを提供することとなり,臨床において有用な指標となりうるOSAS の外科治療の術式選択の指針を示すことが出来た。
謝 辞
稿を終えるにあたり,終始御懇切なるご指導と御高閲を賜りました恩師鈴木賢二教授に深甚なる謝意を表します。また,本研究を進めるにあたり,多大の御援助と御協力を頂いた中田誠一准教授と当教室の諸先生方,検査課の平田正敏博士に厚く御礼申し上げます。
文 献
1 )Burwell, C. S., Robin, E. D., and Bickelmann, A.H.( 1956) Extreme obesity associated with alveolarhypoventilation-a Pickwickian syndrome.Am. J. Med. 21. 811 - 818.
2 )Drachman, D. B. and Gumnit, R. J. (1962) Periodicalteration of consciousness in the “Pickwickiansyndrome. Arch. Neurol. 6. 471 - 477.
3 ) 高橋三郎, 阿住一雄, 大沢郁子, 本多 裕(1967) Pickwickian syndrome の終夜ポリグラフィー.精神誌69. 570 - 583.
4 )Gastaut, H., Tssianari, C. A., and Duron, B.(1965) Etude polygraphique des manifestationsepisodique( hypniques et respiratories), diurneset nocturnes, du syndrome de pickwick. Rev.Neurol. 112. 568 - 579.
5 )Gastaut, H., Tassinari, C. A., and Duron, B.(1966) Polygraphic study of the episodic diurnalnocturnal (hypnic and respiratory) manifestations of the Pickwick syndrome. Brain Res. 2.167 - 186.
6 )Guilleminault, C., Tilkian, A., and Dement, D. C.(1976) The sleep apnea syndromes. Annu. Rev.Med. 27. 465 - 484.
7 )The Report of an American Academy of SleepMedicine Task Force. Sleep related breathingdisorders in adult (1999) Recommendations forsyndrome definition and measurement techniquesin clinical research. Sleep 22. 667 - 689.
8 )睡眠呼吸障害研究会編 (2005) 成人の睡眠時無呼吸症候群,診断と治療のためのガイドライン.メデカルレビュー社,東京
9 )Sukerman, S. and Healy, G. B. (1979) Laryngoscope,Sleep apnea syndrome associated withupper airway obstruction. Jun. 89(6Pt1). 878 -885.
10)戸川 清( 1991)“ 睡眠呼吸障害”とは?.JOHNS7. 849 - 853.
11)Young, T., Palta, M., Dempsey, J., Skatrud, J.,Weber, S., and Badr, S(. 1993) The occurrence ofsleep-disordered breathing among middle-agedadults. N. Engl. J. Med. 328. 1230 - 1235.
12)成井浩司,前野健一 (2009) 睡眠時無呼吸症候群とメタボリック症候群.口腔咽頭科22(1). 25 −29.
13)Shamsuzzaman, A. S., Gersh, B. J., and Somers,V. K. (2003) Impalications for Cardiac and VascularDisease. JAMA 290. 1906 - 1914.
14)池松武之亮 (1961) いびきの研究(第4 報)いびきの1 治療法.日耳鼻会報64. 434 - 435.
15)Fujita, S., et al.( 1981) Surgical correction of anatomicabnormalities in obstructive sleep apneasyndrome-uvulopalatopharyngoplasty. Otolaryngology.Head Neck Surg. 89. 923 - 934.
16)Friedman, M., Ibrahim, H., and Bass, L. (2002)Clinical staging for sleep-disordered breathing.Otolaryngol. Head Neck Surg. 127. 12 - 21.
17)Anonymous (1999) Sleep-related breathing disordersin adults:recommendations for syndromedefinition and measurement techniques inclinical research. The report of an AmericanAcademy of Sleep Medicine. Task Force. Sleep22. 667 - 689.
18)Lowe, A. A., Santamaria, J. D., Fleethman, J. A.,et al.( 1986) Facial morphology and obstructivesleep apnea. Am. J. Orthod. Dentofacial Orthop.90. 484 - 491.
19) 猪子芳美, 高橋 史, 大沼智之, 森田修己(2003) 体位と呼吸が口腔咽頭形態に及ぼす影響─側方頭部X線規格写真による分析─.補綴誌,J. Jpn. Prosthodont. Soc. 47. 508 - 515.
20)北村拓朗,坂部亜希子,上田成久,塩盛輝夫,宇高 毅,大淵豊明,鈴木秀明 (2008) 閉塞性睡眠時無呼吸症候群の診断におけるセファロメトリーと咽頭視診の有用性.日耳鼻会報111. 695 - 700.
21)池田義雄 (1993) 肥満とは-肥満の判断.pp.14− 24,「肥満症診断・治療・指導のてびき」 医歯薬出版,東京
22)大岡英太郎 (1989) いびきの聴覚的並びに病態生理.藤田学園医会誌(臨増) 8. 279 - 314.
23)山田浩治,戸川 清,宮崎総一郎,板坂芳明,多田祐之 (1991) 閉塞性睡眠時呼吸障害およびいびき症の治療とその選択基準.JOHNS 7. 925 - 932.
24)藤原裕樹,垣鍔典也,高橋宏明,他 (1993) 中咽頭計測法によって得られた閉塞性睡眠時無呼吸症候群の解剖学的特徴.日気管食道会報44. 20 − 26.
25)Badr, M. S., Toiber, F., Skatrud, J. B., et al.(1995) Pharyngeal narrowing/occ-lusion during central sleep apnea. J. Appl. Physiol. 78. 1806 -1815.
26)切替一郎,野村恭也 (2004) 新耳鼻咽喉科学.pp.387,「2 .嚥下作用」 南山堂,東京
27)向井 將,向井千珈子,新田暢圭 (2000) 口蓋垂の機能と咽頭Z拡大術.耳鼻臨床93(1). 31 − 38.28)鈴木賢二 (2008) 閉塞性睡眠時無呼吸症候群にどう対処するか?咽頭手術の立場から.JOHNS 24.1571 - 1574.
29)中田誠一 (2012) 外科手術のピットフォール.口腔咽頭科25(1). 23 − 28.
30)千葉伸太郎 (2010) Sleep Surgery を成功させるために─ SAS 診療に携わるすべての医療者へ─.睡眠医療4. 389 - 396.
31)中田誠一,鈴木賢二 (2014) 「第114 回日本耳鼻咽喉科学会総会臨床セミナー」 睡眠時無呼吸障害の治療.日耳鼻会報 117. 1064 - 1072.
32)Li, H., Yu, L., and Li, A. (2009) Relocation pharyngoplasty for obstructive sleep apnea. Laryngoscope 119. 2742 - 2747.
33)He, J., Kryger, M. H., Zorick, F. J., et al. (1988)Mortality and apnea index in obstructive sleep apnea. Experience in 385 male patients. Chest 94.41 - 45.
34) 西村忠郎, 川勝健司, 服部親矢, 鈴木賢二(2004) OSAS の治療戦略と手術治療の生命予後.現代医51. 373 - 378.
35)鈴木賢二 (2007) 特集:睡眠時無呼吸症候群(SAS).睡眠医療1(3). 63 - 71.
36)鈴木賢二( 2007) 2.手術療法.Mebio 2(4 3). 114- 123.
37)Sher, A. E., Schechtman, K. D., and Piccirillo, J.F.( 1996) An American Sleep Disorders Association Review The Efficacy of Surgical Modifications of the Upper Airway in Adults with Obstructive Sleep Apnea Syndrome. Sleep 19. 156- 177.
38)Elshaug, A. G., et al.:Redefining success in airway surgery for obstructive sleep apnea:a meta analysis and synthesis of the evidence.Sleep 30. 461 - 467.
39)Miyazaki, S., Itasaka, Y., Tada, H., Ishikawa, K.,and Togawa, K.( 1998) Effectiveness of tonsillectomyin adult sleep apnea syndrome. Psychiatry Clin. Neurosci. Apr. 52(2). 222 - 223.
40)Weaver, E., Maynard, C., Yueh, B., et al. (2004)Survial of veterans with sleep apnea:continuous positive airway pressure versus surgery.Otolaryngol. Head Neck Surg. 130. 659 - 665.
41)Keenan, S., Burt, H., Ryan, C., et al. (1994)Long-term survival of patients with obstructivesleep apnea treated by uvulopalatopharyngoplastyor nasal CPAP. Chest 105. 155 - 159.
42)Demin, H., Jingying, Y., Zonghui, L., Jun, W., Jiangong,W., Yuhuan, Z., et al. (2005) RevisedUvulopalatopharyngoplasty with Uvula Preservationand Its Clinical Study ORL. 67. 213 - 219.
43)板坂芳明,宮崎総一郎,山川浩二,戸川 清(1994) 閉塞型睡眠時呼吸障害といびきの音響分析.口腔咽頭科6. 137 - 143.
44)Weingarten, C. (1995) Snare uvulopalatoplasty.Laryngoscope 105. 1033 - 1036.
45)Abu El-ella, M. Y., Eldin, H. E., Malki, K. H.,Samir, M. M., Abd Al-Naser, N. H., and Mohamed,A. A. (2010) Effect of classic uvulopalatopharyngoplasty on voice acoustics and speech nasalance. Ann. Saudi Med. Nov-Dec. 30(6). 459- 463.
46)Kim, J. A., Lee, J. J., and Jung, H. H.( 2005) Predictive factors of immediate postoperative complications after uvulopalatopharyngoplasty.Laryngoscope Oct. 115(10). 1837 - 1840.
47)Xiong, Y. P., Yi, H. L., Yin, S. K., Meng, L. L.,Tang, X. L., Guan, J., Luo, H. P., Zhang, W. T.,and Chen, B. (2011) Predictors of surgical outcomesof uvulopalatopharyngoplasty for obstructive sleep apnea hypopnea syndrome. Otolaryngol. Head Neck Surg. Dec. 145(6). 1049 - 1054.
48)Yang, D., Zhou, H. F., and Xie, Y.( 2014) Efficacy uvulopalatopharyngoplasty combined with apnea-hypopnea syndrome. Ir. J. Med. Sci. Apr.16.
49)Omur, M., Ozturan, D., Elez, F., Unver, C., and Derman, S.( 2005) Tongue base suspension combined with UPPP inn sever OSA patients. Otolaryngol. Head Neck Surg. Aug. 133(2). 218 -223.
50)Guilleminault, C., Hayes, B., Smith, L., and Simmons,F. B. (1983) Palatopharyngoplasty and obstructive sleep apnea syndrome. Bull. Eur. Physiopathol. Respir. Nov-Dec. 19(6). 595 - 599.
51)Komada, I., Miyazaki, S., Okawa, M., Nishikawa,M., and Shimizu, T.( 2012) Auris Nasus Larynx.39. 84 - 89.
52)Pang, K. P. and Woodson, B. T. (2006) Expansion spincter pharyngoplasty in the treatment of obstructive sleep apnea. Oper. Tech. Otolaryngol. 17. 223 - 225.
53)Pang, K. P., Woodson, B. T., Expansion sphincter pharyngoplasty (2007) a new technique for the treatment of obstructive sleep apnea. Otolaryngol. Head Neck Surg. 137. 110 - 114.
54)Pang, K. P., Siow, J. K., and Tseng, P. (2012)Safety of multilevel surgery in obstructive sleep apnea:a review of 487 cases. Arch. Otolaryngol. Head Neck Surg. 138. 354 - 357.
55)中島正己,原 睦子,加瀬康弘 (2013) 閉塞性睡眠時無呼吸症候群に対するexpansion sphincter pharyngoplasty.口腔咽頭科26(2). 211 − 216.
56)Woodson, B. T. (1997) Retropalatal air way characteristics in uvulopalatopharyngoplasty compared with transpalatal advancement pharyngoplasty.Laryngoscope 107. 735 - 740.
57)Shin, S. H., Ye, M. K., and Kim, C. G. (2009)Modified uvulopalatopharyngoplasty for the treatment of obstructive sleep apnea-hypopnea syndrome:resection of the musculus uvulae.,Otolaryngol. Head Neck Surg. Jun. 140(6). 924- 929.
ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。