2025年の万国博覧会が大阪に決まったようです。1970年の開催から55年。その間には、1975年の沖縄海洋博。1985年のつくば科学博。1990年の国際花と緑の博覧会。2005年の愛知万博(愛・地球博)と、続いているのですが、やるたびに熱が薄れていたような気がするのは、私だけでしょうか。
次は東京オリンピックが終わって5年後。国民の期待はどのくらいなのでしょうね。
今日は、「生活習慣病と睡眠障害」といいう論文を紹介させていただきます。安眠家具で不眠症を改善させていく上で、不眠症の原因を調べていくと、身体的疾患が原因ということもあり、その身体的疾患が生活習慣病といわれるものが多いということが分かります。ストレスからの過食や、不規則な時間等、ストレスと生活習慣と食と睡眠。すべてが繋がりをもっており、悪化する要因にもなるし、逆に例えば睡眠一つでも良好にしていくことが全体の改善につながっていくことが分かります。
(第6回学術集会 2008.2)
生活習慣病と睡眠障害
筒井 末春
日本心身健康科学会 会畏
人闇怒合科学大学
https://www.jstage.jst.go.jp/article/jhas/4/2/4_2_69/_pdf
はじめに
睡眠障害の分類については今日、睡眠障害国際診断分類 (International Classification of Sleep Disorders; ICSD)に基づいて行われているが、疾患の数は多岐にわたっている。
これら睡眠障害を大別すると以下のごとく整理される。
第1は睡眠の量や質に問題のあるもので、不眠症や過眠症等が該当する。
第2は睡眠中もしくはこれに近接して生じる異常現象 (不随意運動も含む)を示すもので、レストレスレッグス症候群や各種睡眠随伴症等が含まれる。
第3は睡眠覚醒に直接影響する生体の概日リズムの異常で、概日リズム睡眠障害があげられる。
第4は身体・精神疾患に基づいて生じるものが知られている。
本稿ではこれら分類のうち第4に位置する身体疾患に基づいて生じる睡眠障害として、生活習慣病をとりあげて生活習慣病にみられる睡眠障害に関して行われている臨床的研究について概説する。
現代人の睡眠とその問題点
現代社会は24時間社会ともいわれ、人々の生活は都会ほど夜型化し就寝時刻が遅くなり、睡眠時間も短縮している。日本人全体の平均睡眠時間は約7時間といわれているが、これは40年前に比較して約1時間減少している。従って多くの人々が睡眠不足の状態で生活しているものと思われる。
また成人の約5人に1人が睡眠の問題をかかえていて、特に一般勤労者では20〜40%に不眠や睡眠の質の悪さを認めるとされている。
ところで睡眠不足は昼間の眠気や偽怠感、集中力の低下、不安など心身の症状を呈するだけでなく、糖尿病、高血圧、高脂血症などの生活習慣病の誘因や増悪因子となり得る。
一方、高血圧や糖尿病では不眠が高率にみとめられ、不眠の原因疾患として考えられている。
また我が国で問題となっている自殺の背景にうつ病、うつ状態がひそんでいることが指摘されているなかで、これら心の病には不眠はほぼ必発とされ、今日では慢性化した不眠はうつ病発症の危険因子とされている”.
健康日本21からみた睡眠の課題”
平成12年 (2000年)から21世紀における国民健康づくり運動 (健康日本21) が推進されているが 平成15年 (2003年)3月には健康日本21に定められた睡眠に関する目標達成を促進することを目指して健康づくりのための睡眠指針が策定された。
本指針では成人を対象として睡眠の問題をとりあげ、「快適な睡眠のための7箇条」と名付けて生活習慣を改善することで、より良い睡眠が得られるように整理されている。以下にその項目を示す。
1) 快適な睡眠でいきいき健康生活
2) 睡眠は人それぞれ、日中元気はつらつが快適な睡眼のバロメーター
3) 快適な睡眠は自ら創り出す
4) 眠る前に自分なりのリラックス法、眠ろうとする意気込みが頭をさえさせる
5) 目が覚めたら日光を取り入れて、体内時計をスイッチオン
6) 午後の眠気をやりすごす短い昼寝でリフレッシュ、昼寝をするなら午後3時前の20〜30分
7) 睡眠障害は専門家に相談
睡眠障害は体や心の病気のサインであることがある。
第1箇条では快適な睡眠で疲労回復・ストレス解消・事故防止がうたわれているが、一方睡眠に問題があると生活習慣病のリスクが上昇することも記載されている。
睡眠と食欲・耐糖能の関連
ラットを長時間断眠させると摂食量は増加するにも関わらず体重は減少して、2〜3週間後には体温調節が破綻し低体温をきたし死亡するに至る。人では健康成人を4日間連続して睡眠時間を4時間に短縮するだけで耐糖能の低下をきたす。睡眠時間の短縮は食欲や空腹感にも影響を及ぼし、それに関与する神経ペプチドとしてレプチンとグレリンがあげられる。
睡眠時間を4日間にわたり4時間に制限するだけで空腹感と食欲は1日中増加を示し、空腹のシグナルであるレプチンの減少がみとめられる。これらから短時間睡眠はレプチンの減少とグレリンの増加及び空腹感と食欲の冗進につながる可能性もあり、また睡眠不足により耐糖能も低下するため、その際睡眠不足の状態で過食におちいることがあれば高血糖を来す可能性もあるといえよう。
健常者を対象に平均睡眠時間8〜9時間から強制的に6晩にわたり睡眠時間を4時間以下にすると、睡眠不足によりインスリン拮抗ホルモンであるコルチゾール値が有意に増加し、交感神経活性亢進が認められインスリン分泌低下とは無関係に食後の血糖値の上昇が生ずることも知られている。
睡眠時間と糖尿病
Nilssonらは縦断的研究として6000人以上の中年男性を15年間にわたり追跡し、睡眠障害のあるものでは睡眠障害のないものに比較して、糖尿病発症の危険が1.5倍高まると報告している。
またGottlielらは一般人を対象とした日常の睡眠時間と糖尿病の大規模にわたる関係を検討し、睡眠時間が5時間以下の人は睡眠時間が7〜8時間の人に比較して、糖尿病発症の危険率が2.5倍に上昇するとしている。
Knutsonら(2006年)はⅡ型糖尿病を対象とした 横断的研究で、睡眠時間と睡眠の質がHbA1cの有用な予測因子であることを明らかにし、また睡眠時間と睡眠の質はⅡ型糖尿病のリスクだけでなく、その重症度にも関連性があるとしている。
本邦では川上ら(2006年)が日本人男性を対象に睡眠障害とⅡ型糖尿病の発症を8年間追跡し、睡眠障害のある人はない人に比較してⅡ型糖尿病を発症するリスクが2〜3倍高いとしている。
ここで臨床的立場から本邦において糖尿病患者における睡眠障害の実態についての最近の報告を概述する。
調査はWHO/WWPSH睡眠障害の診断と治療のためのキット (日本版)の不眠の自己評価表を用い、糖尿病患者158名とコントロール群205名について睡眠障害の実態調査が行われている。糖尿病患者ではコントロール群に比し明らかに不眠を訴える割合が2倍以上多く、患者の37%が何らかの頻回な不眠を経験しており、不眠のタイプ別では入眠困難19.5%、中途覚醒17.5%、早期覚醒18.2%で、入眠困難・早期覚醒に有意差が認められている (図1).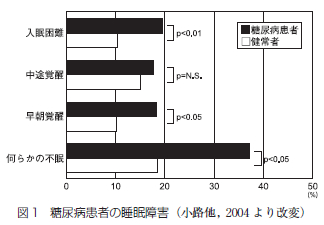
精尿病患者の睡眠障害とその関連因子についての検討では、HbA1cの値が上昇するにつれて入眠困難を訴える患者の頻度が段階的に増加し (図2)、糖尿病性神経障害による下肢の痛み、しびれ等の症状を有する患者で中途覚醒、早期覚醒を中心とした不眠を半数以上の高率に認めている (図3)。また糖尿病患者のうちで不眠のある者を無作為に2群に分け睡眠薬投与群と非投与群で比較したところ、投与群ではHbA1c が有意に減少し、非投与群ではむしろ増加する傾向がみられたという。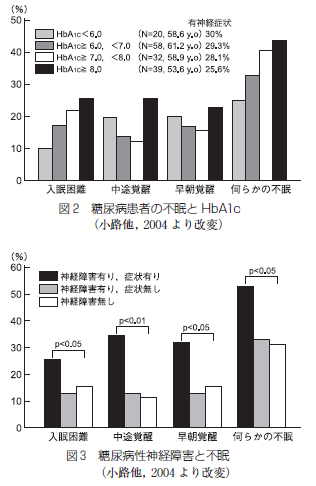
これらの成績は健常者での睡眠短縮による耐糖能低下とともに、糖尿病患者においても不眠や睡眠不足が 耐糖能に悪影響を及ぼしていると可能性も示唆されよう。
糖尿病患者の睡眠障害と関連する要因としては高血糖や神経障害以外にも不規則な生活習慣や不規則な勤務形態 (二交代ないし三交代勤務) に起因して睡眠障害があらわれることもある。
その他糖尿病の患者には、睡眠時無呼吸症候群が肥満との関連でもみられやすく、糖尿病で特に血糖コントロールの悪い例にうつ状態や不安障害が出現しやすく、これらが共存して睡眠障害を増悪したり修飾することもあり、一層の注意が必要となる。
睡眠障害と高血圧
健康成人を一晩断眠させると血圧は約10mm/Hg ほど上昇するされ、その上昇は圧受容体反射のセットポイントの変化による可能性が指摘されている。
また睡眠と血圧の関係ついて睡眠時間を残業などによる睡眠不足で平均3.6時間に限定して、血圧及び心拍数を睡眠時間が平均8時間の人と比較すると、睡眠不足の人では翌日の平均収縮期血圧、平均心拍数ともに有意に上昇するという。これらの結果は急性の断眠や睡眠不足が翌日の血圧上昇を招くということを示している。
さらに職場の定期健康診断の際のデータを利用し、睡眠障害の有無で高血圧の発症率にどの程度の差があるのかをみた前向き研究の報告がみられる。それによると入眠困難のあることで、高血圧発症の危険率は入眠困難のない人に比較して約2倍、中途覚醒では約 1.9倍に高まるとし、睡眠障害が年齢、アルコール摂取量、喫煙習慣、肥満やストレスと並んで高血圧発症の危険因子であるとしている。
このことから睡眠不足、睡眠障害はいずれも高血圧発症の危険因子である可能性が高いといえよう。
睡眠障害とうつ病
うつ病では高い頻度で睡眠障害がみとめられるが、その逆に睡眠障害からうつ病が生じる可能性についても論じられている。
米国のジョンス・ホプキンス大学医学部学生に対する長期間にわたる縦断的調査が知られ、これは1948年から1964年にかけて在籍した学生の在学中における睡眠習慣に関する調査をもとに、卒後5年おきに最長で45年間 (中央値34年) 追跡した1053名のうち、1993年時点での生存者は941名(平均年齢 62.6歳) で、101名がそれまでにうつ病の時期があり。 そのうち87名が抗うつ薬や専門的な治療を受け、さらに13名が自殺を完遂したとしている。
これに加えて詳しく解析すると、学生時代に睡眠障害もしくはストレスがかかった時の寝つきの悪さを訴えた者は、そのような訴えのなかった学生と比較して 卒業後に2倍近くうつ病に羅患したことも判明している。
これとは別に一般人口である時点で不眠を訴えた人は、そうでない人と比較して有意にうつ病になりやすいとする報告があり、それによれば7954人の一般住民を初回と1年後に面接して精神疾患の有無を調査した結果、初回と2回目ともに不眠を訴えている人は,そうでない人と比較してこの1年間に新たにうつ病に確患した比率が40倍近くに及んでいるとしている。
一方、高齢者のうつ病に関連する危険因子を一般住民を対象に検討したメタ解析によると (図4)、不眠は女性、身体障害、配偶者との死別、うつ病の既往とともに、高齢者にうつ病をもたらす明らかな危険因子であることが判明している。
日本人の一般人口を対象とした最近の疫学調査では、不眠症状のうち中途覚醒や早朝覚醒とうつ病との関連がよく知られているが、睡眠障害のパターンとして入眠困難が最も強くうつ症状と関連していることが明らかにされている。
生活習慣病と不眠の関連
ここで生活習慣病と不眠に関して本邦で最近行われた大規模調査について紹介する。
2004年12月にJR東海が有するオフィス勤務を主体とした勤労者モニターグループの会員 (年齢35〜 59歳) 7800名を対象に33項目にわたる質問を作成し、生活習慣病に関する情報や不眠に関する情報を収集し、現在の抑うつ状態に関する質問はM.I.N.I. (Mini International Neuropsychiatric Interview) を用い、睡眠の質及び昼間の眠気に関する質問項目としてピッツバーグ睡眠質問表及びエップワース眠気尺度を使用した。
解析対象は5747名、うち男性5230名、女性517名で平均年齢は43.8歳。男性44.1歳、女性41.4歳である。
過去2年間に健康診断で高血圧、高脂血症、糖尿病 (以下三疾患)のうち、少なくとも一つ以上に異常を指摘された人は2837名 (49.4%)。生活習慣病のない人は2910名 (50.6%) であった。生活習慣病の指摘を受けて通院治療しているのは721名(25.4%)、指摘を受けていながら放置しているものは2116名(74.6%) であった。
次に不眠で悩んだ経験のある群について生活習慣病の有無で比較すると (図5)、有病群で32.6%、ない群で26.2%で有病群での割合が高率であった。有病群のなかでも放置群での割合は33.3%で、治療群の 30.5%より高率でコントロール群と比較すると有意に高かった。
また三疾患で治療中の群においてもコントロール群と比較して不眠の割合が高く (6.0%) 有意差をみとめた。さらに三疾患で指摘を受け放置している群では不眠が47.3%に達し、約2人に1人の割合でみとめられた。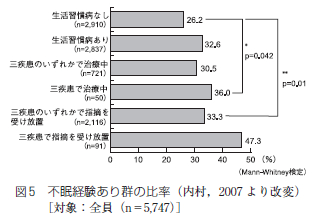
次にピッツバーグ睡眠質問表で5.5点以上の睡眠が障害されている人の割合は有病群で40.1%、コントロ ール群32.2%で有病群で高く、そのなかでも治療群より放置群で、また単独群よりも三疾患で治療群がより高く、特に放置群はコントロール群との間に有意差をみとめた (図6).
同時に施行したエップワース眠気尺度が11点以上の昼間の眠気が強い人の割合も同様な傾向がみられ、有病群で12.0%、コントロール群で10.3%で放置群ではいずれも有病群より昼間の眠気が高かった (図6)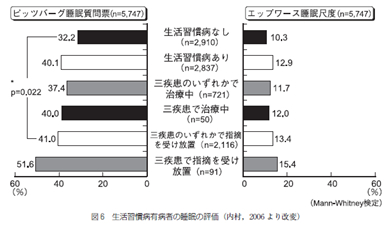
生活習慣病、不眠と抑うつの関連
抑うつ状態をみとめる人の割合は、有病群で6.0% でコントロール群 (4.0%) より高かった。また治療群と放置群では治療群5.7%に対し放置群は6.1%を示し、三疾患で指摘を受け放置している場合は9.9% の高い率を示し、これはコントロール群の約25倍に相当した。
有効回答者全体で不眠経験のある人は、ない人に比較して抑うつ状態を有する割合が有意に高く、前者で 12.4%、後者は1.9%であった。
これを生活習慣病で治療中の人。生活習慣病の指摘を受け放置している人及び生活習慣病の指摘なしの人について、それぞれ不眠の経験の有無から抑うつの関連を調べると、いずれも不眠経験のある人はない人に比較して抑うつ状態を有する割合が有意に高く、特に治療群では10倍以上を示した (図7)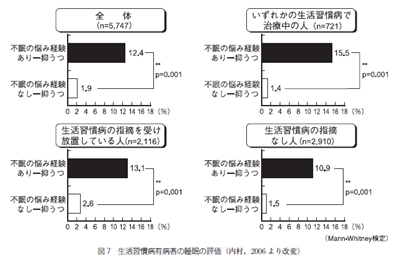
逆に抑うつ状態をみとめる人 (285名) は、みとめない人 (5462名) に比較して生活習慣病の有病率が高く (59.6%vs48.8%)、さらに不眠経験者の割合も高かった (73.3%vs27.3%)。また性差の面で検討すると女性勤労者は生活習慣病の有無やその治療の有無に拘わらず、男性勤労者に比較して睡眠の問題が深刻で抑うつ状態をみとめる割合も高くなる傾向がみとめられたという。
主治医とのコミュニケーション
不眠経験者 (1687名)で「かかりつけの主治医に睡眠の相談をしたことがありますか」という質問に対して「はい」と回答した人の割合は23.2%で、そのうち有病者で治療を受けている人 (220名) では 39.5%、放置している人 (704名) では20.6%と低率で、治療者と比較して有意に低率であった。
対象者 (5747名) に対してかかりつけの主治医に「眠れていますか」とたずねられた経験があるか否かについて検討すると (図8)、治療中 (721名)の人で問いかけのあったのが32.5%、放置群では23.9%で両群の間に有意差がみられ、放置群よりも有意に低率を示した。
従って生活習慣病を扱う医療機関の現場において、約7割の医師が睡眠に関する問診を実施していないわけで、今後睡眠の問題を積極的に把握する姿勢が強調されても良いものといえよう。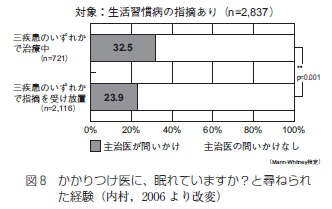
不眠症の対処
不眠経験者の「眠れないときの対処法」として最も多かったのは「何もしない」が43.5%で、次いで「寝酒をする」が29.5%、「医師に相談して睡眠薬を処方してもらう」が17.0%、「市販の睡眠改善薬を使用する」が7.3%であった (図9).
コントロール群及び放置群においてもほぼ同様な傾向がみとめられ、全体的に不眠への対処として主に寝酒に頼る傾向が示された。これらから不眠経験者の多くは、我が国においては自発的に医師に相談することも。また医師からも睡眠に関する問診を受けることも乏しいまま、無治療で放置するかあるいは自己判断で寝酒や市販薬に頼る場合が多く、処方薬による適切な治療を受けていない実態が明らかにされている。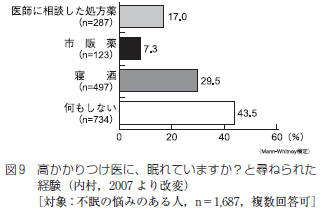
ところで2002年に世界10ヶ国 (オーストリア、ベルギー、ブラジル、中国、日本、ドイツ、ポルトガル、スロバキア、南アフリカ、スペイン) で実施された国際睡眠調査をみると、不眠への対処として寝酒を選ぶ人の割合は日本が最も高く30.3%、最も低いのがオーストリアで9.8%、平均で19.4%であるとしている。我が国では一般に睡眠薬に対する依存症な どの偏見がみられ、眠れないと容易に寝酒に頼る傾向がみられ、それがかえってアルコール依存につながる場合もみられることから、不眠を放置することなく、医療機関に受診して正しく対処することが肝要といえよう。
今後の課題
これまで生活習慣病についての不眠及び抑うつとの関連からその実態を示し、生活習慣病を有する人は無い人に比較して不眠及び抑うつの割合が高く、治療群よりも放置群でその傾向が強く、逆に不眠及び抑うつの無い人よりも有る人が有意に生活習慣病率が高いことが判明した。
また不眠症経験者の多くは自ら医師に相談することも、医師から睡眠に関する問診を受けることもなく放置するか、あるいは自己判断で寝酒や市販薬に頼る場合が多く、睡眠薬による適切な治療を受けていない結果が得られている。
生活習慣病治療においては食事療法や運動療法の重要性が従来から指摘され実施されているが、生活習慣病は不眠や抑うつと密接に関連しており、食事療法。運動療法に加えて睡眠療法も1つの柱として重要であることを指摘したい。
睡眠が不足すると昼間の眠気が増しQOLが低下しやすい。さらに脳に満腹感を伝達するレプチン濃度が減少し、一方では空腹感を引き起こすグレリン濃度が増加し、その結果食欲が高まるとされている。
したがって睡眠が不足することで食事療法や運動療法にも支障をきたし、睡眠の十分な確保が生活習慣病には欠かせないと申せよう。
これらを踏まえて今後は生活習慣病における睡眠療法の効果を立証し、将来的にはその予防面にも研究が進んでいくことが期待される。心身の健康を考える際にも睡眠の問題はキーワードの一つとして捉えていくことはもちろんである。
引用•参考文献
1) American Sleep Disorders Association : The International Classification of Sleep Disorders : Diagnostic and Coding Manual, Rochester MIN, 1990.
2) 筒井末春:人間総合科学へのステップ一睡眠から心身健康を科学する一、人間総合科学会誌, 1 (1) : 16-21, 2005.
3) 土井由利子:日本人の眠りの特徴、こころの科学,119:21一25,2005。
4) Spiegel K. Leproult R, Van Cauter E: Impact of sleep debt on metabolic and endocrine function. Lancet, 354 (9188) : 1435-9, 1999.
5) Suka M, Yoshida K, Sugimori H : Persistent Insomnia is a Predictor of Hypertension in Japanese Male Workers. Journal of occupational health, 45(6): 344-350, 2003.
6) 田ケ谷浩邦、内山眞:不眠:身体的な原因によ る不眠、からだの科学、215:36ー40、2000. 7) 小路眞護、迎徳範、内村直尚:各臨床科でみら れる睡眠障害2) 糖尿病における睡眠障害。 PROGRESS IN MEDICINE, 24(4) : 987-992, 2004.
8) Cole, M. G, Dendukuri, N. Risk Factors for Depression. Among Elderly Community Subjects : A Systematic Review and Meta-Analysis. Am J Psychiatry, 160 : 1147-1156, 2003.
9) 清水徹男:睡眠障害と生活習慣病、臨財林と研
究,83(7):1042一1045,2006。
10) Spiegel K, Tasali E, Penev Petal : Brief Communication Sleep Curtailment in Healthy Young Men Is Associated with Decreased Leptin Levels, Elevated Ghrelin Levels, and Increased Hunger and Appetite.”Annals of Internal Medicine, 141 846-850, 2004.
11) Nilsson PM, Roost M, Engstrom G, et al : Incidence of diabetes in middle-aged men is related to sleep disturbances. Diabetes Care, 27 2464-2469, 2004.
12) Gottlieb OJ, Punjabi NM, Newman AB et al . Association of Sleep Time With Diabetes Mellitus and Impaired Glucose Tolerance. Arch Intern Med, 165 : 863-867, 2005.
13) Knutson KL, Ryden AM, Mander BA et al . Role of Sleep Duration and Quality in the Risk and Severity of Type 2 Diabetes Mellitus. Arch Intern Med, 166 1768-1774, 2006.
14) Kawakami N, Takatsuka N, Shimizu H. Sleep disturbance and onset of type 2 diabetes Diabetes Care, 27 . 282-283, 2004.
15) Ogawa Y, Kanbayashi T, Saito Y et al : Total sleep deprivation elevates blood pressure through arterial baroreflex resetting a study with microneurographic technique. Sleep, 26 (8) : 986-989, 2003
16) Tochikubo O, Ikeda A, Miyajima E et all : Effects of Insufficient Sleep on Blood Pressure Monitored by a New Multibiomedical Recorder.Hypertension, 27 . 1318-1324, 1996. Chang PP, Ford DE, Mead LA et al. Insomnia in Young Men and Subsequent Depression. American Journal of Epidemiology, 146 (2) : 105-114, 1997,
18) Ford DEKamerow DB : Epidemiologic study of sleep disturbances and psychiatric disorders. An opportunity for prevention ?. JAMA, 262 (11) : 1479-1484, 1989.
19) 寺尾岳、寺尾未知:生活習慣とメンタルへルス ー精神科医と健診医の実証的検討、新興医学出 版,束京,2007
20) Kaneita Y, Ohida T, Uchiyama M et al. The relationship between depression and sleep disturbances: a Japanese nationwide general population survey. J Clin Psychiatry, 67 (2) : 196-203, 2006.
21) 内村直尚:生活習慣病と睡眠障害。心身医学, 47 (9) : 771-776, 2007.
22) 内村直尚,橘爪祐二,土生川光成,小息居望, 山本克康、前田久雄:生活習慣病と睡眠の深い 関係を考える一働く世代の調査からー。診断と 治痺,94(3):501一511,2006
23) Soldatos R, Alleart FA, Ohta T et al. How do individuals sleep around the world Results from a single-day survey in ten countries. Sleep Med, 6(1) : 5-13, 2005.
ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。
お求めのショップへは緑ボタンをクリック(BASE)

代金引換現金でのご購入は黄色ボタンをクリック