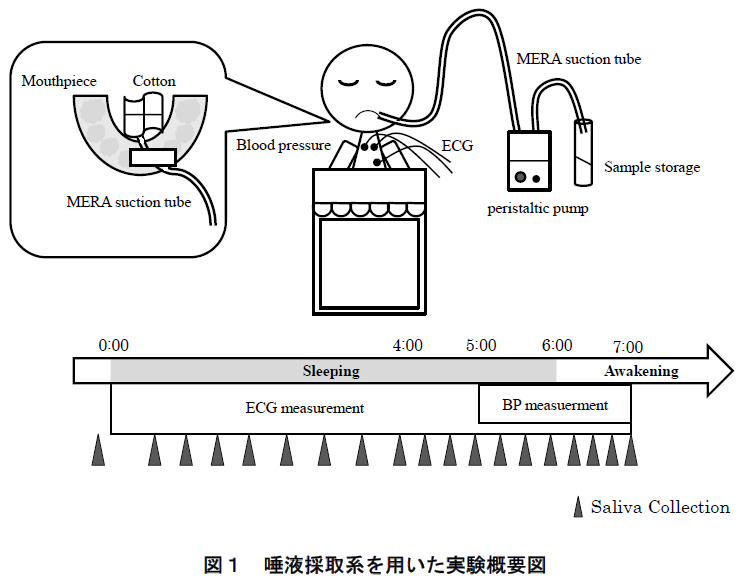
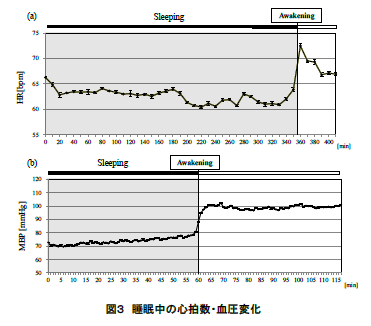
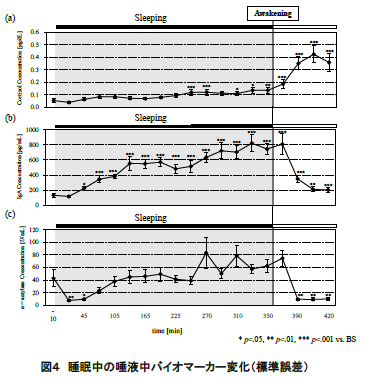
汽笛が聞こえる?もしかしてSLが走っているのかもと思って見に行くと、鉄道博物館の脇の線路をSLが何度も往復しています。
思いのほか小さく感じたのですが、音はすごく迫力がありました。
車が電気で走る時代。SLをあえて走らせる必要は全くないのでしょうが、やはり良いのですよ。アナログなメカニカル。
現代日本は、高度な医療体制や清潔な環境等により、世界でも最も長寿の国となりました。
3月20日の「国際幸福デー」に先んじて、国連が発表した世界各国の幸福度では、156か国中54位となっています。昨年から3位順位を落としてしまいましたね。細かい指標もありますが、日本は人生選択の自由度や性の平等性、他者への寛容さ等が低く見られたようです。
戦争や飢餓などに悩まされない長寿国ではあっても、仕事や人間関係などストレスが多く、それほどの幸福感が得られていないのが現代の日本なのでしょうか?
そのストレスに関しての疫学研究論文がありますので、ご紹介したいと思います。
ストレスと睡眠不足による不休養に相関があるようですが、余暇の過ごし方でストレスが解消され、睡眠不足が解消されるようですね。余暇に寝て過ごすよりはより能動的にストレス解消に動くほうがよいようです。
厚生労働科学研究費補助金(循環器疾患・糖尿病等生活習慣病対策総合研究事業)
分担研究報告書
日本人のストレス対処行動および余暇の過ごし方についての疫学研究
研究分担者 兼板佳孝1 三島和夫2
研究協力者 池田真紀1
1 日本大学医学部社会医学系公衆衛生学分野
2 国立精神・神経センター精神保健研究所精神生理部
研究要旨
本研究課題は、日本国民のストレスおよびストレス対処行動、睡眠による休養不足、不眠症状、余暇の過ごし方に関する疫学データを集計するとともに、これらの間にみられる関連性を明らかにすることを目的とした。厚生労働省が実施した平成19年国民健康・栄養調査データ(男性3,622人 女性4,197人)を用いて統計解析を行った。
ストレスの自覚は男女共に20歳代~40歳代に多く認められた。睡眠による休養不足(睡眠休養不足)は男女共に20歳代~40歳代に多く認められた。一方、不眠症状は男女共に50歳以上に多く認められた。ストレスの程度が大きくなるほど、睡眠休養不足や不眠症状の有訴者率は高値を示した。男性では、ストレスの対処として趣味を行うことにおいて、睡眠休養不足に関する調整オッズ比が低値を示した。一方、刺激や興奮を求めることにおいては、睡眠休養不足に関する調整オッズ比が高値を示した。女性では、ストレスの対処として趣味を行うこと、テレビやラジオを視聴すること、楽観的に考えることにおいて、睡眠休養不足に関する調整オッズ比が低値を示した。男性では、ストレスの対処として趣味を行うことにおいて、不眠症状に関する調整オッズ比が低値を示した。一方、我慢して耐える、刺激や興奮を求める、飲酒することにおいては、不眠症状に関する調整オッズ比が高値を示した。女性では、ストレスの対処として趣味を行う、悩みを聞いてもらうことにおいて、不眠症状に関する調整オッズ比が低値を示した。
余暇をどのように過ごすかは、性別や年齢階級によって異なる傾向にあった。男性では、余暇の過ごし方として自宅でのんびりする、友人と過ごすことにおいて、ストレスに関する調整オッズ比が低値を示した。女性では、余暇の過ごし方として友人と過ごす、運動スポーツ、買い物において、ストレスに関する調整オッズ比が低値を示した。
男女共通してストレスの軽減には、友人と過ごすことが効果的であることが示唆された。能動的な休養においては、人との交流を図ることが重要と考えられた。
A. 研究目的
厚生労働省は、昭和63年に第2次健康づくり対策として“アクティブ80ヘルスプラン”を提唱して以来、栄養、運動、休養を健康づくりの3要素として、健康づくり運動においては、欠かすことのできない重要な項目として挙げられてきた。平成6年には、健康を基本にすえた休養の普及を図り、より健康で豊かな活力ある生活の想像に役立てられることを目的として、「健康づくりのための休養指針」が策定された。この指針の策定に当たって、休養は、「休む」ことを目的とした消極的な休養と、「養う」ことを目的とした積極的休養の二つの概念に分けて捉えられ、「休む」こと、すなわち消極的な休養は心身の疲労からの回復を目指したものとして、「養う」こと、すなわち積極的な休養は心の糧となる活動を通して生きがいの創造を行うものとして理解された。
近年、国民の生活スタイルや国民の勤労形態は多様化し、社会経済情勢も大きく変化した状況にあって、平成6年に策定された「健康づくりのための休養指針」では現在の国民生活には対応できない点が多いと考えられるようになった。そのため、国民の健康づくり運動の更なる発展のためには、現在の国民生活に応じた、より実行性の高い指針へと改訂することが求められている。
本研究課題は、「健康づくりのための休養指針」の改訂に必要となる科学的および疫学的根拠を得ることを目的として、平成20年度より開始された。これまでの研究では、大規模疫学調査を実施して、「休む」ことを目的とした静的・消極的な休養と、「養う」ことを目的とした動的・積極的休養の両方の概念が独立して成人の主観的健康感と関連することを明らかにした。今年度の研究においては、日本国民のストレスおよびストレス対処行動、睡眠による休養不足、不眠症状、余暇の過ごし方に関する疫学データを集計するとともに、これらの間にみられる関連性を明らかにすることを目的とした。
B. 研究対象と方法
調査対象者およびデータの収集
本研究は、厚生労働省が実施した平成19年国民健康・栄養調査によって収集されたデータを利用したものである。国民健康・栄養調査は国民の健康増進の推進を図るための基礎資料を得ることを目的に健康増進法に基づいて毎年実施されている。本調査の対象は、国民生活基礎調査のために日本全国に設定された地区の中から、無作為に抽出された300地区に暮らす1歳以上の住民の約15,000人であった。
本調査は、(1)身体状況、(2)栄養摂取状況、(3)生活習慣の3つの部門から構成された。データ収集の実務は対象地区を所管する保健所のスタッフが行った。
身体状況の部門では、対象者は地区内の公共施設に集められ、1歳以上の参加者の身長、体重が測定され、それに加えて、15歳以上の参加者では腹囲と血圧が測定された。さらに20歳以上の参加者には、常用薬に関する問診が行われたとともに、血液検査に用いるための採血が行われた。
栄養摂取状況の部門では、保健所のスタッフが対象世帯を訪問し、調査票を配布して記入要領を説明した。栄養摂取状況調査票には、1歳以上の世帯員全員の調査日一日間に摂取した食事内容が記入された。
生活習慣の部門では、栄養摂取状況調査票の配布の際に、15歳以上の住民を対象に自記式アンケート調査票が配布されて実施された。生活習慣調査票には、食事、喫煙、飲酒、運動、睡眠、歯磨きに関する質問が設定された。
すべての調査において、対象者には個人情報の保護と管理には充分配慮されることが説明された。
測定項目と定義
生活習慣調査票に設定された睡眠による休養に関する質問は以下の通りであった「ここ1ヵ月間、あなたは睡眠で休養が充分とれていますか?」 回答形式は、{ 1充分とれている、2まあまあとれている、3あまりとれていない、4まったくとれていない}の4つの選択肢から一つを選ばせるものであった。統計解析においては、カテゴリー3と4を統合し、「睡眠休養不足」とした。不眠症状については、「ここ1ヵ月間、あなたは睡眠に関して次のようなことを感じたことがありますか。ア.夜、眠りにつきにくい イ.夜中に何度も目が覚める ウ.朝早く目覚めてしまう」と質問した。回答形式は、それぞれの不眠症状について{ 1全くない、2めったにない、3時々ある、4しばしばある、5常にある}の5つの選択肢から一つを選ばせるものであった。カテゴリー4と5を統合し、それぞれに症状が有りとし、これらの3つの質問のうち1項目以上満たす者を不眠症状有りと定義した。
ストレスに関しては、「ここ1ヵ月間に、不満、悩み、苦労などによるストレスなどがありましたか?」の質問に対し、{大いにある/多少ある/あまりない/まったくない}の4つの選択肢が設定され、“大いにある”との回答をストレスありとした。
ストレスがあったときの対処法については、以下の項目を設定し、該当するものをすべて選ばせた。1積極的に問題解決に取り組む、2体を動かして運動する、3趣味を楽しんだりリラックスする時間をとる、4テレビを見たり、ラジオを聴く、5家族や友人に悩みを聞いてもらう、6解決を諦めて放棄する、7我慢して耐える、8なんとかなると楽観的に考えようと努める、9刺激や興奮を求める、10酒を飲む、11たばこを吸う、12食べる、13特にない、14その他。
余暇の過ごし方については、以下の項目を設定し、該当するものをすべて選ばせた。1自宅でのんびりする、2友人・知人と過ごす、3運動する・スポーツジム・フィットネスクラブに行く、4ギャンブルをする、5ドライブや旅行にでかける、6習い事や資格取得に利用する、7ボランティア活動に参加する、8インターネットをする、9買い物にでかける、10宗教や信仰活動に利用する、11その他、12わからない。
統計解析
平成19年国民健康・栄養調査の参加者のうち、20歳以上の者を解析の対象とした。統計解析では、最初に、ストレスに関する質問への回答を性別、年齢階級別に集計した。二番目に、性別、年齢階級別に睡眠休養不足と不眠症状の有訴者率を算出した。三番目に、ストレスに関する質問への回答ごとに睡眠休養不足と不眠症状の有訴者率を算出した。四番目に、ストレスの対処法に関する質問への回答を性別、年齢階級別に集計した。五番目に、多重ロジスティック回帰分析を行って睡眠休養不足とストレス対処法の関連性を検討した。この時には、睡眠休養不足を目的変数に、個々のストレス対処法を共変量に投入した。六番目に、多重ロジスティック回帰分析を行って不眠症状とストレス対処法の関連性を検討した。この時には、不眠症状を目的変数に、個々のストレス対処法を共変量に投入した。七番目に、余暇の過ごし方に関する質問への回答を性別、年齢階級別に集計した。最後に、多重ロジスティック回帰分析を行ってストレスと余暇の過ごし方の関連性を検討した。すべての統計解析にはSPSS15.0 for Windowsを用いた。
倫理面への配慮
貸与された平成19年国民健康・栄養調査のデータからは個人識別情報は削除されており、参加者のプライバシーは保護された。
C. 結果
解析例は男性3,622人 女性4,197人、合計7,819人であった。解析例の年齢構成を表1に示した。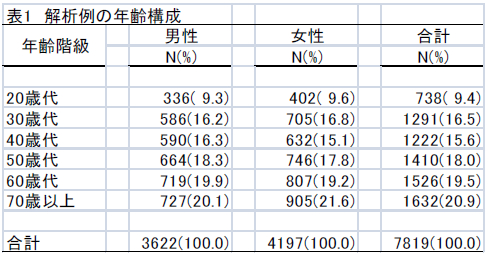
比較的50歳代以上が多い集団であった。
性別、年齢階級別のストレスの自覚状況を表2に示した。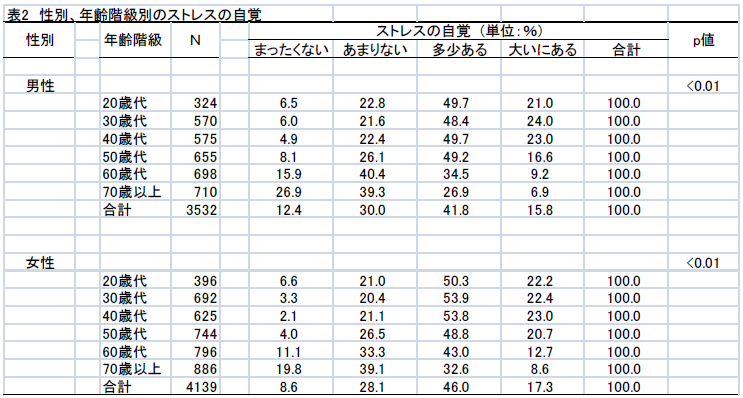
ストレスが「多少ある」あるいは「大いにある」と回答した者は男女共に20歳代~40歳代に多く認められた。
性別、年齢階級別の睡眠休養不足と不眠症状の有訴者率を表3に示した。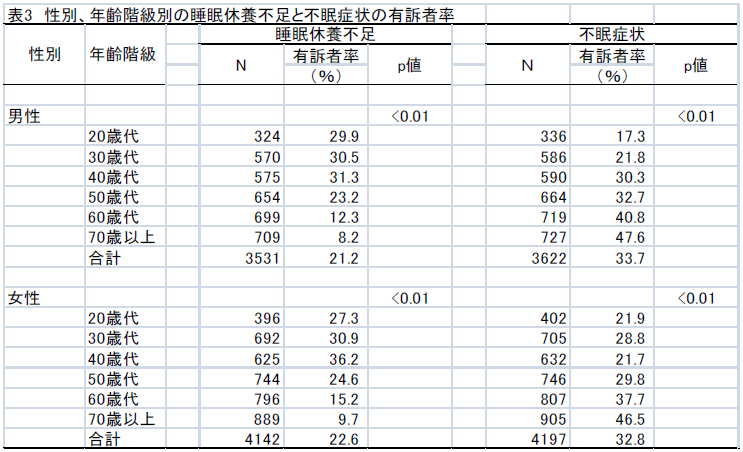
睡眠による休養不足(睡眠休養不足)は男女共に20歳代~40歳代に多く認められた。一方、不眠症状は男女共に50歳以上に多く認められた。
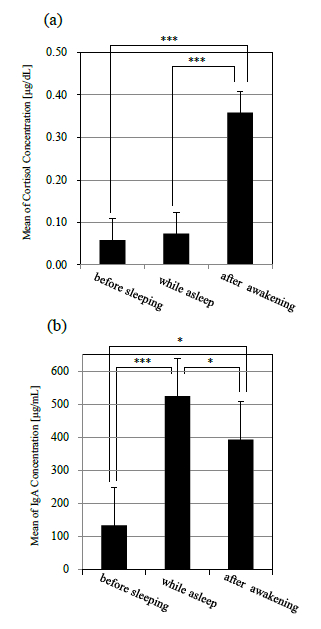
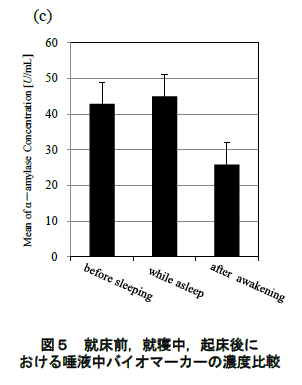
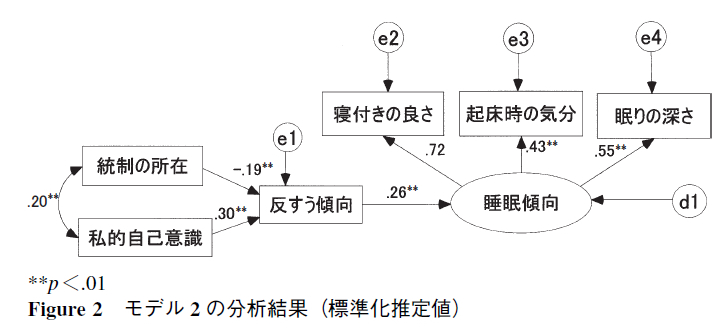
ストレスの程度と睡眠休養不足と不眠症状の関連性を図1に示した。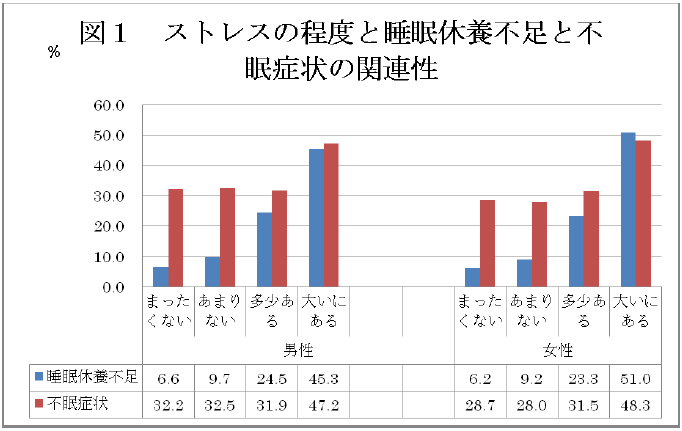
ストレスの程度が大きくなるほど、睡眠休養不足や不眠症状の有訴者率は高値を示した。
性別、年齢階級別のストレス対処法を表4に示した。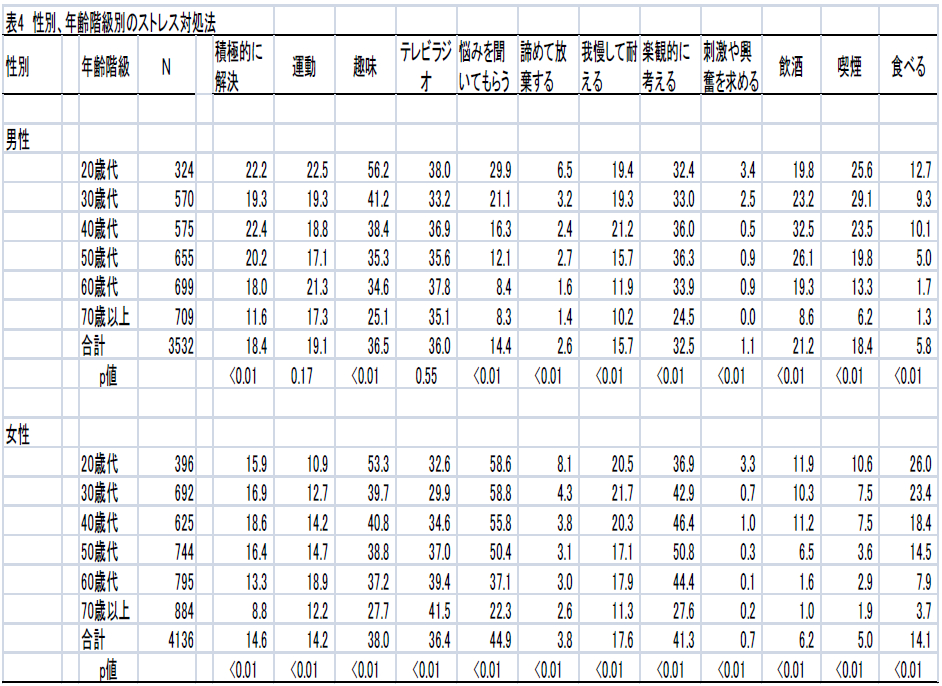
男性の「体を動かして運動する」と「テレビを見たり、ラジオを聴く」の2項目以外のすべての項目において、年齢階級による違いが認められた。「趣味を楽しんだりリラックスする時間をとる」ことを選んだのは、男女共に若年者ほど多かった。
睡眠休養不足とストレス対処法の関連性を検討した多重ロジスティック回帰分析の結果を表5と表6に示した。
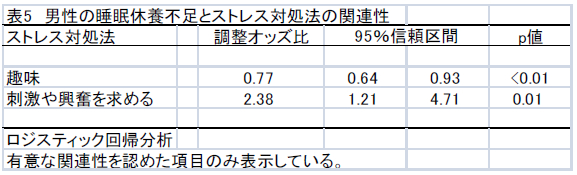
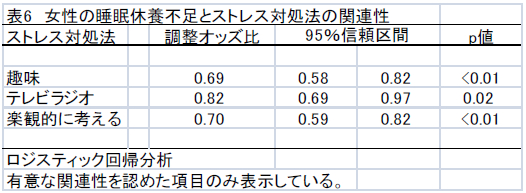
男性では、ストレスの対処として趣味を行うことにおいて、睡眠休養不足に関する調整オッズ比が低値を示した。一方、刺激や興奮を求めることにおいては、睡眠休養不足に関する調整オッズ比が高値を示した。女性では、ストレスの対処として趣味を行うこと、テレビやラジオを視聴すること、楽観的に考えることにおいて、睡眠休養不足に関する調整オッズ比が低値を示した。
不眠症状とストレス対処法の関連性を検討した多重ロジスティック回帰分析の結果を表7と表8に示した。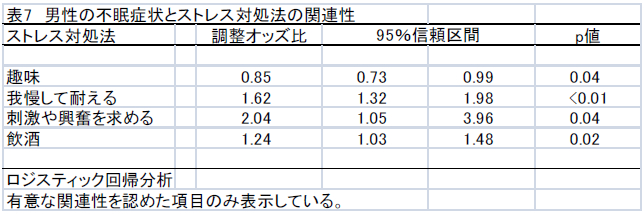
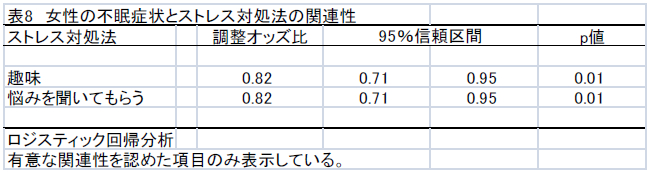
男性では、ストレスの対処として趣味を行うことにおいて、不眠症状に関する調整オッズ比が低値を示した。一方、我慢して耐える、刺激や興奮を求める、飲酒することにおいては、不眠症状に関する調整オッズ比が高値を示した。女性では、ストレスの対処として趣味を行う、悩みを聞いてもらうことにおいて、不眠症状に関する調整オッズ比が低値を示した。
性別、年齢階級別の余暇の過ごし方を表9に示した。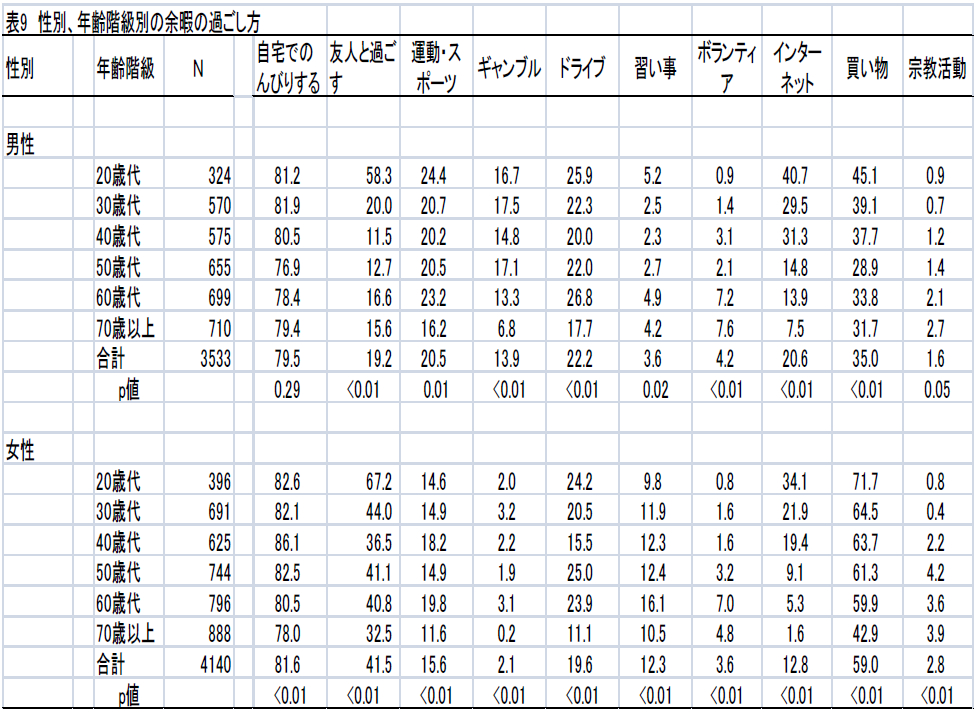
男性の「自宅でのんびりする」と「宗教や信仰活動に利用する」の2項目以外のすべての項目において、年齢階級による違いが認められた。余暇をどのように過ごすかは、性別や年齢階級によって異なる傾向が認められた。
ストレスと余暇の過ごし方の関連性を検討した多重ロジスティック回帰分析の結果を表10と表11に示した。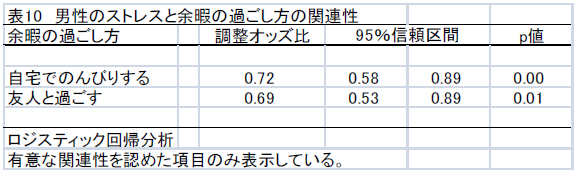
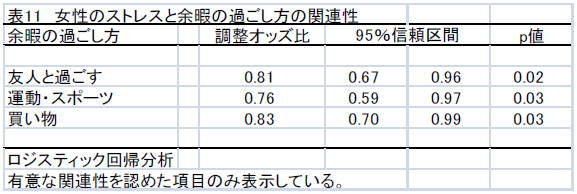
男性では、余暇の過ごし方として「自宅でのんびりする」、「友人・知人と過ごす」ことにおいて、ストレスに関する調整オッズ比が低値を示した。女性では、余暇の過ごし方として「友人・知人と過ごす」、「運動する・スポーツジム・フィットネスクラブに行く」、「買い物にでかける」において、ストレスに関する調整オッズ比が低値を示した。
D. 考察
本研究では、全国規模の調査データを利用して、日本国民のストレスおよびストレス対処行動、睡眠による休養不足、不眠症状、余暇の過ごし方に関する疫学データを集計するとともに、これらの間にみられる関連性を明らかにした。これまでのところ、我が国においては、国民のストレス対処行動や余暇の過ごし方に関する疫学研究報告は乏しい。そのため研究結果は、今後の健康づくりに関わる休養の在り方を考えるうえでの基本的な資料となるものである。
本研究において、不満、悩み、苦労などによるストレスの程度が大きくなるほど睡眠休養不足や不眠症状の有訴者率は高くなり、これらの間には量-反応関係が認められた。これらの所見から、ストレスはヒトの睡眠を妨げる要因として極めて重要な意味を有することが伺える。日本で実施された一般住民を対象にした調査においても心理的ストレスが不眠症状や日中の過剰な眠気と促進的に関連することが報告されている。また、日本人の就労者を対象にした調査でも職業上のストレスが不眠症状や悪い睡眠の質と有意に関連することが知られている。
睡眠は、休養の中でも最も重要な要素であり、充分に睡眠を確保して休養を図るためには不満、悩み、苦労などによるストレスに対して対処していくことが重要である。実際、ストレスに対して上手く対処できていると感じている人は不眠症状についてのオッズ比が有意に低いことも知られている。今回の研究結果から、男性においては、「趣味を楽しんだりリラックスする時間をとる」ことは好ましいストレス対処行動であり、反対に、「我慢して耐える」、「刺激や興奮を求める」、「酒を飲む」ことは好ましくないものと考えられた。女性においては、「趣味を楽しんだりリラックスする時間をとる」、「テレビを見たり、ラジオを聴く」、「家族や友人に悩みを聞いてもらう」、「なんとかなると楽観的に考えようと努める」ことは好ましいストレス対処行動であることが示唆された。
休養は、「休む」ことと「養う」ことの独立した2つの概念で構成されるわけであるが、「養う」ことについては、余暇をどのように過ごすかということが直接的に関連する。そこで本研究では、余暇の過ごし方とストレスとの関連性を検討し、好ましい余暇の過ごし方を検索した。その結果、男性では「自宅でのんびりする」と「友人・知人と過ごす」、女性では「友人・知人と過ごす」、「運動する・スポーツジム・フィットネスクラブに行く」、「買い物にでかける」などがストレスの軽減の観点から好ましいものと考えられた。特に興味深いのは、男女共通して「友人・知人と過ごす」ことが検出されたことである。ストレスを貯め込まないためには、人とのコミュニケーションを図っていくことが重要であると考えられる。
E. 結語
充分な睡眠をとるためにはストレスを軽減することが重要であり、ストレス対処法として「趣味を楽しんだりリラックスする時間をとる」、「テレビを見たり、ラジオを聴く」、「家族や友人に悩みを聞いてもらう」、「なんとかなると楽観的に考えようと努める」ことが重要である。また、余暇の過ごし方としては「自宅でのんびりする」、「友人・知人と過ごす」、「運動する・スポーツジム・フィットネスクラブに行く」、「買い物にでかける」などが重要である。
参考文献
1. 厚生省.健康づくりのための休養指針.
2. 原野悟,野崎貞彦.適正な休養のあり方.日大医学雑誌.1994;53:7-11.
3. 野崎貞彦.健康づくりのための休養-よりよい自己実現のために.公衆衛生 1994;58:861-4.
4. 厚生労働省.平成19年国民健康・栄養調査報告 http://www.mhlw.go.jp/bunya/kenkou/eiyou09/01.html
5. Kim K, Uchiyama M, Okawa M, Liu X, Ogihara R. An epidemiological study of insomnia among the Japanese general population. Sleep. 2000;23:41-7.
6. Kaneita Y, Ohida T, Uchiyama M, Takemura S, Kawahara K, Yokoyama E, Miyake T, Harano S, Suzuki K, Yagi Y, Kaneko A, Tsutsui T, Akashiba T. Excessive daytime sleepiness among the Japanese general population. J Epidemiol. 2005 ;15:1-8.
7. Doi Y, Minowa M, Tango T. Impact and correlates of poor sleep quality in Japanese white-collar employees. Sleep. 2003;26:467-71.
8.Utsugi M, Saijo Y, Yoshioka E, Horikawa N, Sato T, Gong Y, Kishi R. Relationships of occupational stress to insomnia and short sleep in Japanese workers. Sleep. 2005;28:728-35.
F. 健康危険情報
特になし
G. 研究発表
G-1. 論文発表
1. Suzuki H, Kaneita Y, Osaki Y, Minowa M, Kanda H, Suzuki K, Wada K, Hayashi K, Tanihata T, Ohida T. Clarification of the factor structure of the 12-item General Health Questionnaire among Japanese adolescents and associated sleep status. Psychiatry Res (in press).
2. Furihata R, Uchiyama M, Takahashi S, Konno C, Suzuki M, Osaki K, Kaneita Y, Ohida T. Self-help behaviors for sleep and depression: A Japanese nationwide general population survey. J Affect Disord (in press).
3. Kanda H, Osaki Y, Ohida T, Kaneita Y, Munezawa T. Age verification cards fail to fully prevent minors from accessing tobacco products. Tob Control. 2011;20:163-5.
4. Munezawa T, Kaneita Y, Osaki Y, Kanda H, Ohtsu T, Suzuki H, Minowa M, Suzuki K, Higuchi S, Mori J, Ohida T. Nightmare and sleep paralysis among Japanese adolescents: a nationwide representative survey. Sleep Med. 2011;12:56-64.
5. Yokoyama E, Kaneita Y, Saito Y, Uchiyama M, Matsuzaki Y, Tamaki T, Munezawa T, Ohida T. Association between depression and insomnia subtypes: a longitudinal study on the elderly in Japan. Sleep. 2010;33:1693-702.
6. Ohtsu T, Kokaze A, Shimada N, Kaneita Y, Shirasawa T, Ochiai H, Hoshino H, Takaishi M. General consumer awareness of warnings regarding the consumption of alcoholic beverages. Acta Med Okayama. 2010;64:225-32.
7. Akahoshi T, Uematsu A, Akashiba T, Nagaoka K, Kiyofuji K, Kawahara S, Hattori T, Kaneita Y, Yoshizawa T, Takahashi N, Uchiyama M, Hashimoto S. Obstructive sleep apnoea is associated with risk factors comprising the metabolic syndrome. Respirology. 2010 ;15:1122-6.
8. Tamaki T, Kaneita Y, Ohida T, Yokoyama E, Osaki Y, Kanda H, Takemura S, Hayashi K. Prevalence of and factors associated with smoking among Japanese medical students. J Epidemiol. 2010;20:339-45.
9. Kaji T, Mishima K, Kitamura S, Enomoto M, Nagase Y, Li L, Kaneita Y, Ohida T, Nishikawa T, Uchiyama M. Relationship between late-life depression and life stressors: large-scale cross-sectional study of a representative sample of the Japanese general population. Psychiatry Clin Neurosci. 2010;64:426-34.
10. Kaneita Y, Uchida T, Ohida T. Epidemiological study of smoking among Japanese physicians. Prev Med. 2010;51:164-7.
11. Enomoto M, Tsutsui T, Higashino S, Otaga M, Higuchi S, Aritake S, Hida A, Tamura M, Matsuura M, Kaneita Y, Takahashi K, Mishima K. Sleep-related problems and use of hypnotics in inpatients of acute hospital wards. Gen Hosp Psychiatry. 2010 ;32:276-83.
G-2. 学会発表
ア. 兼板佳孝: 第69回日本公衆衛生学会総会奨励賞受賞講演,睡眠習慣に関する公衆衛生学研究. 第69回日本公衆衛生学会総会, 東京,2010.10
イ. 兼板佳孝: 交替制勤務が心血管疾患危険因子に及ぼす影響(睡眠衛生シンポジウム:睡眠と生活習慣病).第80回日本衛生学会学術総会,仙台,2010.5
ウ. 兼板佳孝: 思春期の睡眠(シンポジウム:小児の睡眠習慣を考える).日本睡眠学会第35回定期学術集会, 名古屋, 2010.7
エ. 兼板佳孝: 学校保健における睡眠公衆衛生(シンポジウム4:睡眠公衆衛生の推進に向けて).第69回日本公衆衛生学会総会, 東京,2010.10
オ. 西村美八,松坂方士,高橋一平,壇上和真,梅田孝,兼板佳孝,大井田隆,中路重之:農村部に在住する一般住民における睡眠時間と肥満との関係について.第80回日本衛生学会学術総会,仙台,2010.5
カ. 降旗隆二,大嵜公一,今野千聖,鈴木正泰,高橋栄,兼板佳孝,大井田隆,内山真:うつ病と自己睡眠対処行動の関連.第106回日本精神神経学会学術総会,広島,2010.5
キ. 榎本みのり,北村真吾,有竹清夏,肥田昌子,守口善也,草薙宏明,兼板佳孝,筒井孝子,三島和夫:日本における5年間の睡眠薬の処方実態.日本睡眠学会第35回定期学術集会,名古屋,2010.7
ク. 宗澤岳史,兼板佳孝,尾崎米厚,神田秀幸,簑輪眞澄,鈴木健二,樋口進,大井田隆:中学生・高校生を対象とした消灯後の携帯電話使用と不眠症状に関する全国調査.日本睡眠学会第35回定期学術集会,名古屋,2010.7
ケ. 山本隆一郎,兼板佳孝,大井田隆,横山英世,玉城哲雄,宗澤岳史,鈴木博之,大津忠弘,有竹清夏:日中の過剰な眠気と睡眠障害との関連-高校生を対象とした縦断調査研究-.日本睡眠学会第35回定期学術集会,名古屋,2010.7
コ. 宗澤岳史,兼板佳孝,尾崎米厚,神田秀幸,簑輪眞澄,大井田隆:中学生・高校生の衝動性と怒りに関する全国調査.第69回日本公衆衛生学会総会, 東京,2010.10
サ. 井谷修,大井田隆,横山英世,兼板佳孝,玉城哲雄,村田厚,宗澤岳史,山本隆一郎:労働時間、休養、余暇と生活習慣病との関連性について.第69回日本公衆衛生学会総会, 東京,2010.10
シ. 神田秀幸,尾崎米厚,大井田隆,兼板佳孝,宗澤岳史,谷畑健生,簑輪眞澄,鈴木健二:Taspoは中高生の自動販売機によるタバコ購入を完全に防止していない.第69回日本公衆衛生学会総会, 東京,2010.10
ス. 谷畑健生,尾崎米厚,神田秀幸,兼板佳孝,大井田隆,簑輪眞澄,和田清,鈴木健二,林謙治:青少年の喫煙、睡眠障害と精神的健康度:2004年度、全国規模調査の断面調査結果.第69回日本公衆衛生学会総会, 東京,2010.10
セ. 大津忠弘,兼板佳孝,中路重之,宗澤岳史,小風暁,島田直樹,大井田隆:休養の在り方と主観的健康感との関連についての疫学研究.第69回日本公衆衛生学会総会, 東京,2010.10
ソ. 山本隆一郎,兼板佳孝,大井田隆:医師の飲酒習慣とその関連要因の探索.第69回日本公衆衛生学会総会, 東京,2010.10
タ. 西村美八,壇上和真,松坂方士,高橋一平,梅田孝,兼板佳孝,大井田隆,中路重之:一般住民における睡眠時間と肥満との関係-岩木健康増進プロジェクトの結果から-.第69回日本公衆衛生学会総会, 東京,2010.10
チ. 近藤修治,若尾勇,岩佐翼,眞川幸治,西垣明子,塚本和秀,兼板佳孝,石津博子:初発患者情報及び接触状況の相違による結核接触者健診対象者へのQFT結果への影響. 第69回日本公衆衛生学会総会, 東京,2010.10
ツ. 中込 祥,兼板佳孝,玉城哲雄,横山英世,大井田隆:妊婦の日中の過度の眠気に関する疫学的研究.第500回 日大医学会例会, 東京,2010.11
テ. 金野倫子,今野千聖,降旗隆二,高橋栄,兼板佳孝,大井田隆,赤星俊樹,赤柴恒人,内山真:一般成人における睡眠習慣と不眠の関連性について.第26回不眠研究会研究発表会,東京,2010.12
ト. 降旗隆二,内山真,高橋栄,今野千聖,鈴木正泰,大嵜公一,兼板佳孝,大井田隆:日本におけるうつ病と自己睡眠対処行動の関連:大規模疫学調査の解析.第26回不眠研究会研究発表会,東京,2010.12
H. 知的財産権の出願・登録状況
特になし
ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。



 大阪市立大学
大阪市立大学
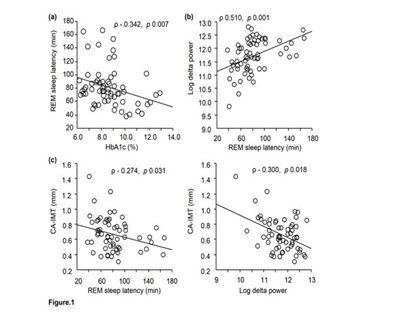
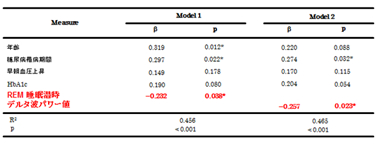 表1.2型糖尿病患者での頸動脈内膜・中膜肥厚度との関連(多変量解析)
表1.2型糖尿病患者での頸動脈内膜・中膜肥厚度との関連(多変量解析)







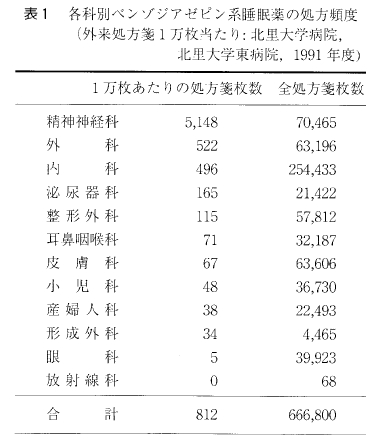

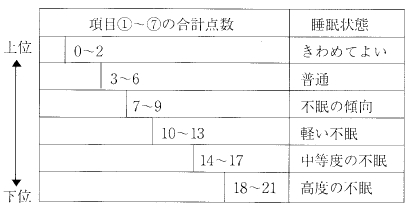
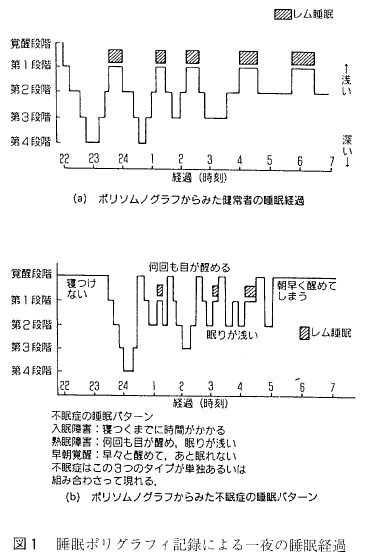

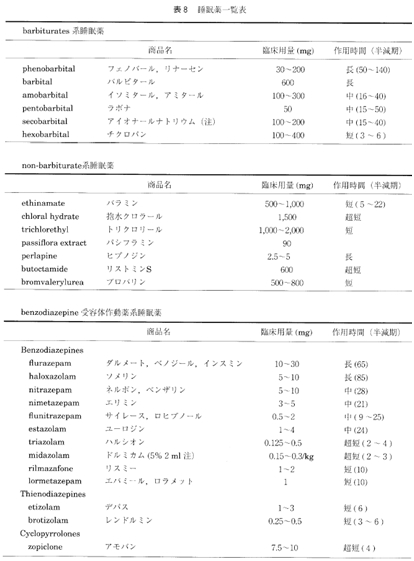
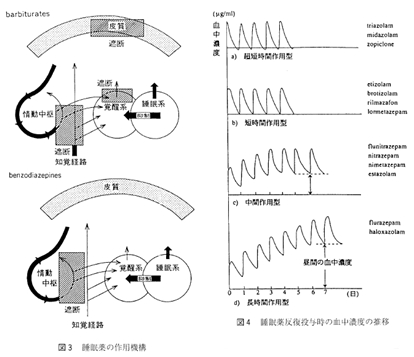
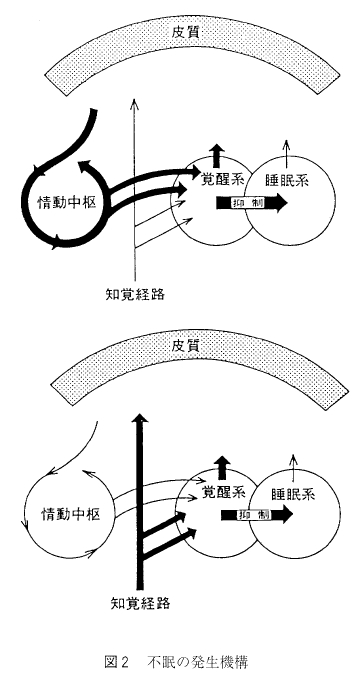 心因性の不眠とは, 大脳辺縁系を中心とする情動中枢に不安、懸念、心配事、恐怖などの情動性ストレスが入って興奮させ、情動中枢からの強いインパルスが覚醒中枢へ送りこまれてそこを興奮させる結果、覚醒中枢が優位となって睡眠中枢の働きを抑え、脳全体を覚醒させる方向に展開して不眠をもたらす。一方、身体因性の不眠は、知覚経路からのインパルスが側鎖を通って脳幹網様体-視床非特殊核からなる覚醒中枢へ送りこまれて興奮させ、同じくこれが睡眠中枢の働きを抑えて不眠をもたらす。なお、内因性のものは、躍うつ病や精神分裂病のように内因性に規定された脳内のある部位の活動性異常が直接-間接に睡眠・覚醒機構に作用して不眠をもたらすと考えられている。
心因性の不眠とは, 大脳辺縁系を中心とする情動中枢に不安、懸念、心配事、恐怖などの情動性ストレスが入って興奮させ、情動中枢からの強いインパルスが覚醒中枢へ送りこまれてそこを興奮させる結果、覚醒中枢が優位となって睡眠中枢の働きを抑え、脳全体を覚醒させる方向に展開して不眠をもたらす。一方、身体因性の不眠は、知覚経路からのインパルスが側鎖を通って脳幹網様体-視床非特殊核からなる覚醒中枢へ送りこまれて興奮させ、同じくこれが睡眠中枢の働きを抑えて不眠をもたらす。なお、内因性のものは、躍うつ病や精神分裂病のように内因性に規定された脳内のある部位の活動性異常が直接-間接に睡眠・覚醒機構に作用して不眠をもたらすと考えられている。 2. 分類
2. 分類


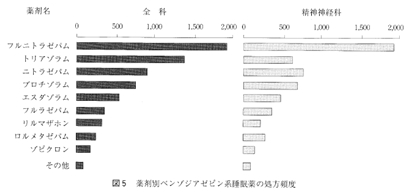
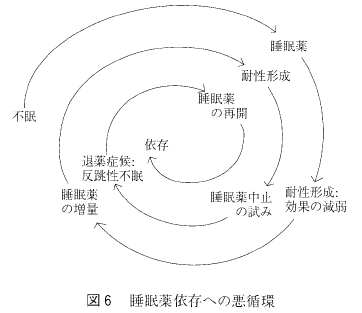
 この中で、とくに問題となるのは、健忘作用, 反跳性不眠、退薬症候および臨床用量依存である。
この中で、とくに問題となるのは、健忘作用, 反跳性不眠、退薬症候および臨床用量依存である。