我が家の楓。紅葉というより枯れている感じ。素晴らしい紅葉を見せてくれる年もあれば、なんだか単に枯れているようなときもあります。何が違うのか、もう少し水分があるほうが良いのかもしれませんね。難しいです。
不安とうつの関係について
山崎 武彦
は じ め に
1970年代は不安の時代, 1980年代はうつの時代といわれてきたが, 1990年代は,さらに複雑化した時代ともいえよう。不安もうつも臨床的にはありふれた否定的な感情を示す症状である。
最近は臨床現場に軽いうつ病の患者が多くなっていることは多くの臨床家が認める現象であるが, この軽いということは,必ずしも予後がよいこと,治療効果をあげやすいことを意味していない。それは軽いと思われるうつ病が慢性化し,長期にわたることが珍しくないことからも分かることである。慢性化したうつ病は,その経過中に不安が少なくなり,かえって治療の手掛かりが得にくくなることからも, うつ症状と不安との関連を考慮する必要性が求められてくるといえよう。
うつ病の多くの例では,不安症状と抑うつ症状とが混在したり,不安から抑うつ症状へ発展したり,不安感が見られなかったりと,不安と抑うつとの関係は,臨床的にもかなり重要である。一般には,不安も抑うつも,片方の症状のケースの方が,混在しているケースよりも治療効果があげやすいといわれている。
この不安と抑うつ症状との関係に関する研究は,これまでもかなりみられ,広瀬がまとめて いる。それによると, ひとつには不安を中心とする症例と抑うつを中心とする症例との比較研究がある。ロス(Roth, M.)らは,感情病で入院した患者を,不安を中心とした症例と,抑うつを中心とした症例の二つのグループに分け, 症状などの分析を行ない, 二つのグループ間に有意な差があることを見いだし、不安と抑うつとの間の独立性, つまり不安と抑うつと の二元論を主張している。一方ウォーカー(Walker, L.) は不安神経症の予後を追跡して, うつ病のグループが相当数混じっていることを見いだし,不安と抑うつは同質のものである,つまり一元論を主張している。またブライアー(Breier, R.) は,恐慌性障害の患者を調ベ, うつ病圏の疾患と強い関わりがあることを指摘し,不安と抑うつ症状は一元のものであるという立場に立っている。
ふたつめに, 縦断的な研究がある。ときに最初は不安症状をもって発症した患者が,やがて抑うつ症状が主症状となる例がみうけられる。つまり時間の経過とともに不安から抑うつに症状が移っていく例である(逆に抑うつ症状から不安に変わっていく例はほとんどないといわれている)。ただこの類の症例は,不安と抑うつが時間的にかなり接近している場合は,混在していることも考えられるし,また長い経過の中で、不安から抑うつへ症状が変化していくかのようにみえながら,実際は別の独立した病気であることも予想され,明確に主症状が時間の流れの中で変わっていく症例は,臨床的には少ないとも考えられる。
三つめは、不安神経症の不安症状と,うつ病の抑うつ症状との関連をみていく研究があげられる。フロイト(Freud, S.)が, 現実神経症と性格神経症に分けて,不安神経症は前者であり, 幼児期からの葛藤が少ない神経症としているのはあまりにも有名である。また不安神経症が,経過の中で慢性化し,不安が少なくなって抑うつ症状が目についてくる症例も少なくないことは,多くの臨床家が経験していることである。一方ウォーカー (Walker, L) 13) は,不安はうつ病の症状であり得ることなどの理由から,誘因なく不安発作を示す一群をうつ病と見なしている。この一群はむしろ性格神経症に近く,病前性格との関連が大きいことを示唆していることはいうまでもないだろう。
いずれにせよ,これまでの幾つかの研究結果は,不安と抑うつは,独立した別種のものであるという結果から,反対に区別は不可能であり, 一元的に考えた方がよいという結果まで多種多様であり,一定していない。しかしこれらの研究はすべて不安や抑うつの内容や要因まで踏み込んでいないし,また対象は臨床的に問題を持った,いわゆる精神科患者に限られている。
そこで不安にせよ抑うつにせよ,健常者, つまり健康な範囲の不安と抑うつの関係の検討が 必要であることは論をまたないことであろう。 また不安や抑うつは,いろいろな性質を持っており,それらの内容を検討せずに二つの症状の関係を考察することは,詳細さにかけたあいまいな結果のままで終わることになると思われる。また前にも述べたが,不安研究の対象として, 臨床現場の症例からのみの結果は,ややもすると病的な不安,あるいは高い不安をもった人の検討に限られていて, 片手落ちとも考えられよう。
そういったことから,健常者を対象とし,また不安を水準別に検討することは意義のあることといえる。それによって,不安と抑うつの関係についての理解が深まり,臨床的に不安や抑うつ症状を持った患者に対する治療に役立つものと考えられる。
そこで今回は,不安と抑うつの関連性について, 青年期の健常者を対象として,
- 不安と抑うつの内容を取り上げ, 不安と抑うつの関連性について内容別に検討する。特に現在の状況からくる不安状態と性格特性からくる不安別に, 抑うつ性との関係をみること。
- 不安の水準別に,抑うつ性の内容との関係について検討を加えること。
にした。
なお対象として青年期の健常者を選んだのは,不安や抑うつを意識化しやすい時期である ことと,うつ親和的といわれている性格は, 青年期を中心に固まってくるという見方が優位なためである。
対象と方法
調査1.
対象は男子大学生 70 名(平均年齢 20.3歳), 女子大学生 70 名(平均年齢 20.2歳)。不安をみるには CAS(不安診断検査),および STAI (状態,特性不安検査)を使用し,また抑うつ性をみるには Y-G(矢田部ギルフォード検査)のD (抑うつ性尺度), および SDS(自己評価式抑うつ性尺度)を使用した。そしてそれぞれの各因子ごとに不安と抑うつ性との相関関係をみた。
CAS は,キャッテルおよび シャイアー (Cattel, R.B. & Scheier, I.H.)によって作成された Anxiety Scale を園原らが日本で標準化した不安検査で,その構成因子は,Q3-(自我統率力の欠如),C―(自我の弱さ), L(パラノイド傾向), O(罪悪感),Q4(衝動による緊迫感) からなっている。一方STAI は, スピールバーカー (Spielberker, C.D.) の「不安の特性,状態モデル」理論にもとづいて作成された Stait-Traits Anxiety Inventry を,水口らが日本で標準化した不安検査である。この検査は、一過性の現在の測定時での不安の程度を示す 「状態不安」と,不安になりやすい, 性格としての不安傾向を示す「特性不安」の2つの尺度からできている。
また Y-Gの抑うつ性尺度は,いうまでもなくギルフォード(Guilford, G.P.)の人格構成因子の一つである抑うつ性, D尺度にもとづいて矢田部らが構成したものである。SDS は, ツァ ン(Zung, W.W.K.) によって考案された抑うつ性をみるテストで, 現在の主感情, 生理的随伴症状, 心理的随伴症状を評価する検査で, 福田が日本で標準化しているものである。
調査 2.
対象は男子大学生 180 名(平均年齢 20.1歳) および女子 180 名(平均年齢 19.6歳)。不安をみるには,調査1で紹介した STAI を使用し各不安別に平均不安得点から2分の1標準偏差を加減して,それぞれ高不安群, 低不安群の二つのグループに分けた。状態不安では, 高不安群は男子 56 名,女子 48名となり,低不安群は男子 55 名,女子 57 名となった。一方特性不安では,高不安群は男子 55 名,女子 62 名となり,低不安群は男子 56 名,女子 64 名となった。
また抑うつ性をみるには,やはり調査1と同じく, Y-GのD尺度と SDS を使用し,STAIの状態不安,特性不安別に,高不安群, 低不安群に分けられた対象に対して,抑うつ性との関連を比較検討した。
結 果
調査 1. 不安とよくうつ性の関係
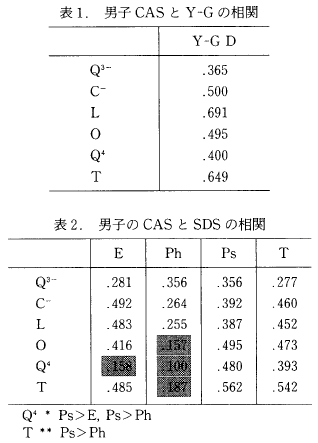
1) 男子の CAS とよくうつ性の関係
表1は CAS と Y-GのD尺度との関係を示している。T は CAS の全体得点を意味し,また編み掛のない数字は,統計的に有意な相関があることを示している(以下同じ)。
CAS の全体得点T と, Y-GのD尺度との間には, 649 とかなり高い相関関係(p<.001) がみられる。また CAS の各々の要因と Y-GのD尺度の関係をみると, CAS 全部の要因と Y-GのD尺度との間でそれぞれ統計的に有意な相関があるのがわかる。表2は,CAS と SDS の関係を表している。SDS のEは主感情, Ph は生理的随伴症状, Ps は心理的随伴症状, Tは合計得点を表している。また* は危険率5%, * * は 1%, *** は, 0.1%水準で有意な差があることを示している(以下同じ)。
CAS 全体とは,相関係数 .542 で, 0.1%水準で統計的に有意な相関を示しているが,各因子ごとにみると, SDS の Ph因子が特徴的である。つまり, CAS の全体, O, Q4とは相関がないのが目につく結果となっている。他では,わずかにEが,Q4との間に相関がないだけで,他は CAS と SDS の各因子ごとに統計的に有意な相関がみられた。
次に CAS の因子と SDS の因子間の相関係数の違いに注目すると, CAS の Q4では E, Ph, Ps 間に危険率5%水準で違いがみられ, Ps は、E, Ph より統計的に危険率5%水準で有意に相関が高い結果となった。また CASのTにおいても同じくSDS の3因子間に5%水準で統計的に有意な差がみられ,特に Ps が Ph より危険率1%水準で有意に相関が高いことが目についた。
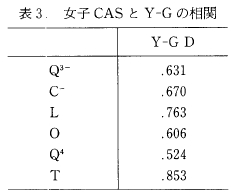
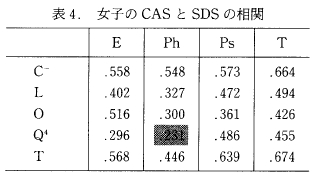
2) 女子の CAS とよくうつ性の関係
表3は女子の CAS と Y-G のD尺度との関係, 表4は CAS と SDS の関係を示している。それらから, CAS の Q4 と SDS の Ph尺度との間以外はすべて有意な相関があることがよみとれる。
次に CAS の因子と SDS の因子間の相関係数の違いをみてみると, CAS の各因子とも SDS の3つの因子間に統計的に有意な違いはみられなかった。つまり CAS の各因子とも, SDS の3因子間,つまりE, Ph, Ps とも同じ程度の相関があることを示している。
3) 男子の STAI とよくうつ性の関係
表5 は,不安尺度 STAI と Y-GのD尺度との関係を示しているが,状態不安Ⅰ, 特性不安 ⅡともD尺度とかなり高い相関(それぞれ p< .01, P<.001)がある結果となっている。一方表6 は, STAI と SDS との相関関係を表している。全体に高い相関がみられているが, Ⅱ と Ph間だけは相関がみられず, 注目される。
また CAS の各因子間の相関係数の違いは, ⅡにおいてもE,Ph,Ps間で統計的に危険率1%水準でみられ, E は Ph よりも,また Ps は Ph よりもそれぞれ危険率1%水準で統計的に有意に相関が高くなっている。

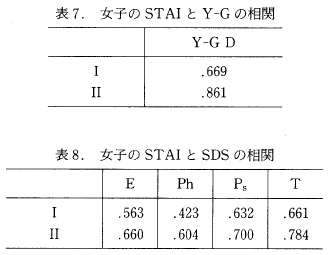
4) 女子の STAI とよくうつ性の関係
表7は,女子の SYAI と Y-GのD尺度との関係, 表8 は, STAI と SDS の関係を表している。そこからすべての要因でかなり高い有意な相関(最低でも統計的に危険率1%水準)があることがわかる。ただ STAI のⅠ,Ⅱ とも, SDSの因子間における有意な差はみられず、ほぼ同じ程度の相関関係であるといえよう。
調査2. 不安の水準とよくうつ性の関係
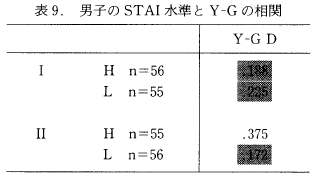
1) 男子の STAI の不安水準とY-GのD尺度の関係
STAI の状態不安(Ⅰ), 特性不安(Ⅱ) それぞれの高い群(H 群), 低い群(L群)別に, Y⁻GのD尺度との相関を示したのが表9である。 Ⅰでは、不安の高い群、低い群ともに統計的に有意な相関がなく,Ⅱでは高い群に危険率5% 水準で統計的に有意な相関がみられ, 低い群では有意な相関がみられなかった。
ⅠとⅡ の相関の程度を比較してみると, H 群, L群ともに有意な差がなかった。
2) 女子の STAI の不安水準とY-GのD尺 度の関係
Ⅰ,Ⅱ の高い群。低い群別に Y-GのD尺度との相関を表 10 に示した。まずIでは両群とも統計的に有意な相関が見られなかったが,逆にⅡでは両群とも統計的に危険率1%水準で有意な相関がみられた。ⅠとⅡ の比較では, H群では差がみられなかったが, L群では Ⅱ の方が 5%水準でIより有意に高い相関がみられた。

3) 男子の STAIの不安水準と SDS の関係
表 11 に示してあるように,Iでは, SDS の Ps においてH群, L群とも統計的に有意な相関 (p<.05)がみられ, Ph では H群に有意な相関(p<.01)がみられたのに対して,Eでは両群とも相関がなかった。一方Ⅱでは, Ⅰと同じく SDS の Ps において両群とも統計的に有意な相関(p<.01)がみられたが, Ph で逆にL群のみ に相関(p<.01)がみられ,Eでは両群ともみられなかった。
次にⅠ, Ⅱ 別に SDS の3因子の相関係数に目をむけてみる。Ⅰ では H 群, L群とも3因子の相関係数間に差がみられなかったのに対して, ⅡではL群の3因子間に統計的に有意な差(p< .05)がみられ, Ph, Ps ともEよりも5%水準で有意により高い相関がみられた。
ⅠとⅡ の相関係数の比較では,すべてにおいて統計的に有意な差はみられなかった。

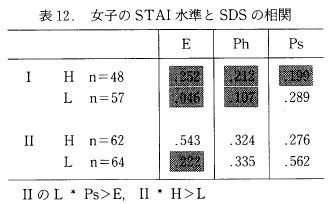
4) 女子の STAI の不安水準と SDS の関係
表 12 から,Ⅰでは,わずかに,低い群の PS において統計的に有意な相関(p<.05)がみられたにすぎなかったのに対して, Ⅱでは逆に低い群のE以外は全て統計的に有意な相関が見られたのが特徴的であった。
これを SDS の3つの因子間で比較してみると, H群ではすべて差はみられなかったが, ⅡのL群において,3因子間に統計的に有意な差(p<.05)がみられ,特に Ps がEより危険率5% 水準で統計的により高い相関がみられた。また同じくⅡの H と L群を比較すると,EにおいてH群が危険率5%水準で統計的に有意により高い相関がみられた。
ⅠとⅡ の比較では, 男子と同じようにすべてにおいて統計的に有意な差はみられなかった。
考 察
調査1.
以上のような結果から,不安と抑うつのかなりの部分に有意な相関があり,不安と抑うつが深く関係している,つまり並存していることが分かる。しかし SDS の Ph, つまり生理的随伴症状にみられる抑うつにおいて幾つかの特徴がみられたので,まずそこを中心に考察してみたい。
男子青年の場合, 生理的随伴症状に伴う抑うつは, CAS の測定している罪悪感や衝動による緊迫感を中心とした不安感と独立した関係にある結果となっている。罪悪感は超自我の圧力によって生ずる不安の程度と解釈され,一方衝動による緊迫はイドの圧力によって生ずる不安の程度と言われている。したがって罪悪感や衝動の緊迫による不安は,現在の生理的, 身体的な不調に伴う抑うつ感とはあまり関係ないともいえよう。しかし逆にこれらの自我をめぐる不安は,現在の心理的な問題に伴う抑うつ感とは高い相関関係がみられるのは興味がもたれることである。
また SDS の生理的随伴症状としての抑うつは, STAI の状態不安との相関がみられ,特性不安とは相関がみられなかったことは, この生理的随伴症状としての抑うつ,つまり今の生理的, 身体的に不快な状態に伴ううつ感情は,今の不安と関係は深いが、性格からくる不安とは関係がないという,ある意味では当然のことを表しているといえよう。
一方女子では, SDS の生理的随伴症状としての抑うつは,わずかに CAS の衝動による緊迫とのみ有意な相関がなかっただけで, 男子と異なり, CAS 全体や罪悪感, さらに STAI の特性不安との間にも有意な相関がみられた。このことは、男子よりも女子の方が生理的, 身体的不調に伴う抑うつ感は不安と結びつきやすい, 特に超自我不安や特性不安との関係がより深いことを示しており,男子より性格的な面の影響を考えなくてはならないことを示唆している。このことは女子青年の一つの大きな特徴ともいえよう。
また女子の場合は,各不安の要因と,抑うつの因子との相関係数に目をやると,各因子間に有意な差がみられないことは、不安が生理的身体的症状ばかりでなく, 感情そのものの抑うつ感とも関係が深いことが分かる。
つまり男子は現在の身体的, 生理的な不調感から生ずる不安感は,今の環境からくる不安感と関係があるが, 性格特性からくる不安感とはあまり関係がないのに対して,女子の場合は,今の身体的, 生理的不安感とばかりでなく, 性格的な不安感とも関係が深いことが示される。それだけ女子の方が,もともと不安になりやすいばかりでなく,同時にうつにも支配されやすいことを示しているといえ,またそれらが身体化しやすいとも考えられる。
不安とうつとは、不可分な感情であるという一元論的な立場は、女子の場合により近く,逆に分離可能な感情であるという二元論的な立場は,むしろ男子に近い考え方ともいえなくもない。不安とうつとが分離して出現した方がそれぞれの治療がしやすいことを考えると,女子よりも男子の方が治療が容易であるともいえよう。
また不安やうつが身体化されると,精神的な面にとどまっているときよりも治療効果があげにくいともいわれているが,その点からも女子の方が治療効果があげにくいことが示唆されよう。
調査 2.
次に不安の高い群と低い群の幾つかの結果をみてみると,幾つかの特徴が浮かび上がってくる。
まず不安と Y-G のD尺度、つまり抑うつ性尺度との関連では,男女とも状態不安では不安の高低にかかわらず,不安とうつとは相関がない,つまりお互いに独立であるのに対して, 特性不安では、男子の不安の低い群は別にして,女子を中心にかなり関係が深いのが目につく。このことは, Y-Gのうつ尺度は,性格としての抑うつ性を表していることを考えると,当然の結果とも考えられる。しかし特に女子に,その傾向が大きいことはどういう意味があるのであろうか。やはり女子の方が,特性不安,つまり性格的に不安になりやすい人は,同時に性格的にうつになりやすい人が多いといえるのかもしれない。
SDS の主感情は、女子の特性不安の高いグループ以外とはすべて相関がみられていない。 このことは, 男子では今の不安も性格としての不安も,感情としての抑うつ性とはあまり関係 ないといえるが,一方女子では,性格としての不安は,やはり性格としての抑うつ性と関係があるといえ, 性格として不安を持ちやすい人ほどうつ感情に支配されやすいことを示している。つまり前にも述べたが, 不安と抑うつとを別のもの, 独立したものとは考えにくいことを示唆しているといえよう。また同じ女子の特性不安と主感情の関係において,不安が低い人は、必ずしも抑うつ性も少ないとはいえず, このところはさらなる検討が求められる。次に生理的随伴症状としての抑うつは、男子では,状態不安の高い群と特性不安の低い群とで有意な相関がみられ,一方女子では,特性不安の高い群と低い群とで有意な相関がみられており,状態不安とでは有意差はみられなかった。つまり男子では現在の不安が高い人ほど生理的, 身体的抑うつ症状とむすびつきやすく,性格的に不安になりにくい人ほど, 生理的, 身体的な抑うつ症状と縁が薄いことを表している。一方女子の場合は,現在の不安は性格的な不安に比べて,生理的、身体的抑うつ症状との関連・性は少ないこと,つまり逆にいえば、性格的に不安になりやすい人ほど生理的、身体的に抑うつ症状を呈しやすく,不安になりにくい性格の人ほど男子と同じく生理的, 身体的な抑うつ症状を呈しにくいといえる。換言すると,男子青年は,現在の不安の高さが、生理的, 身体的抑うつ症状とむすびつきやすく,他方女子青年は、性格として不安になりやすい面と,生理的, 身体的抑うつ症状が結びつきやすいといえる。
これらの諸結果は,調査1. の結果,つまり男子は今の不安と抑うつ症状と関係が深く,一方女子では性格としての不安と抑うつ症状とが関係が深いという結果とほぼ同じ傾向を示している。
男子青年は環境によって不安が生じ,身体的なうつ症状も伴いやすいと考えられるのに対して,女子青年の場合は,もともと不安になりやすく,かつ同時にうつ症状も発展させやすいことになる。そのことは,初老期うつ病に代表されるように, 男子は女子よりも将来, つまり成年, 壮年期にうつ症状に悩まされる人が多いのであるが,そのうつ症状は,環境の要因が強いと考える材料になる。しかしそれは成年, 壮年期のうつ病を内因性のものとする現在の精神医学の考え方と矛盾するものである。
次に心理的随伴症状としての抑うつは,男子では状態不安,特性不安の高低にかぎらず有意な相関がみられるが, 女子では状態不安の高い群において相関がみられない。このことからも女子の抑うつ感は、男子よりも性格としての不安と関係が深いことが示唆されよう。
STAI の状態不安,特性不安と SDS の抑うつ性因子の関係では,男女とも,特性不安の低い グループにおいて主感情が極端に対応関係がなかったこと。また男子に比べて女子では,特性不安の高いグループにおいて相関が大きいことが目についた。SDS の測定している抑うつは、現在の抑うつを測定しているといわれているが,全体的に不安の高いグループの女子においては,状態不安よりも特性不安との間に高い相関がみられ, 興味がつきない。
いずれにせよ,不安と抑うつとの関係は, 青年期後期の場合, 不安と生理的, 身体的症状に表れる抑うつとの関係に大きな特徴があるといえ,現在の青年にみられる身体的な種々の症状の裏に隠された抑うつや不安感の検討が重要になってくることはいうまでもない。臨床的には, 彼等の身体症状の背景となっている不安や抑うつ感への気づき,つまり言語化が治療へのキーワードとなろう。
要 約
- 否定的感情である不安と抑うつの関連について, これまでかなり検討され, ふたつの症状は別種のものであるという結果から,区別が不可能であるというものまであり一定していない。しかしいずれの研究も対象が臨床的に問題を持った人に限られており,また不安や抑うつの内容や深さなどについても何等検討されていない。
- そこで不安と抑うつの関連性について検討する一つの方法として,今回は,健常者を対象とし,
調査1. 不安の内容と抑うつの内容との関連性について
調査2. 不安の水準と抑うつの内容との関連性について
検討することにした。
- 対象は,調査1では,男子大学生 70 名,女子大学生 70名。不安をみるには CAS(不安診断検査), および STAI(状態,特性不安検査)を使用し,抑うつ性をみるには, Y-Gの抑うつ性尺度,および SDS(自己評価式抑うつ性尺度)を使用した。調査2では,不安をみるには STAI を使用し,不安得点によって高不安群と低不安群に分けた。また抑うつ性をみるには,調査1と同じく, Y-GのD尺度と SDS を使用した。
- 調査1からは,不安と抑うつとの間にはかなりの相関がみられ, 不安と抑うつが深く関係している,つまり並存していることと, また SDS の生理的随伴症状にみられる抑うつにおいて, 幾つかの部分が不安と独立した関係にあることが判明した。
- 調査2からは,男子青年は,状態不安の高いひとは、生理的、身体的抑うつを生じやすく,特性不安の低い人は、生理的、身体的な抑うつとは縁がないのに対して,女子では,状態不安 と抑うつ症状とは関係が少なく,特性不安の高い人は,生理的、身体的抑うつを呈しやすく、逆に特性不安の低い人は、男子と同じく生理的, 身体的な抑うつ症状をあまり出さないことがわかった。
- これらの諸結果について,現在の青年に見られる身体的な種々の症状の裏に隠された不安感や抑うつ感の関連とその意味について,特に男女間の違いに焦点を絞って考察を加えた。
なおこの研究の一部は日本心理学会第 57 回大会, および東北心理学会第47回大会において 発表した。
文 献
1) Breier, A., Charney, D.S., Heninger, G.R.Major depression inpatients with agoraphobia and panic disorder. Arch Gen Psychiatry 41 1129~1135 1984
2) Cattel, R.B. & Scheier, I.H. Handbook for the I.P.A.T. Anxiety Scale Questionair. Champaign, III. Inst. for Personality and Ability Testing 1963
3) 藤本ますみ,上島国利 うつ病と不安 臨床精神医学 21(4) 691~695 1992
4) 福田一彦,小林重雄 自己評価式抑うつ性尺度の研究 精神神経誌 75 673~679 1973
5) 広瀬徹也 不安と抑うつ そううつ病の精神病理(3) 飯田真編 公文堂 1981 79~105
6) 水口公信, 他, 日本版 STAI 使用手引き 1991
7) 中里克治, 他, 新しい不安尺度STAI 日本版の作成 心身医学 22 (2) 108~113 1982
8) Roth, M., et al. Studies in the classification of Affective disorders, the relationship between anxiety and depressive illness. Brit.J. psychiat. 121 147~161 1972
9) 園原太郎, 他, CAS 不安診断検査解説書(改訂版)
10) Spielberger, C.D. Anxiety as an emotional State. In ; Spielberger C.D. (ed.), Anxiety Current trend and theory. New York Academic Press, 1972
11) Spielberger, C.D., et al. Manual for the State-Trate Anxiety Inventry. Consulting Psychological Press. Palo Alto Calif., 1970
12) 対馬ゆき子, CAS の日本語版標準化について、日本教育心理学研究, 11 (2) 22~33 1963 13) Walker, L. The prognosis for affective illness with overanxiety. J. Neurol Neurosurg Psychiat. 22 338~341 1959
14) Zung, W.W.K. A Self Depression Scale.Arch. Gen. Psychiat, 12 63~70 1965
ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。