睡眠時無呼吸の患者と生活習慣との関連を調べた論文をご紹介します。飲酒や喫煙といった生活習慣が影響を及ぼすことを調査し、治療に際して生活習慣の改善の指導が行える指標とすることには重要な意味があると思います。
面白いのはベッドパートナーの存在が、睡眠の質の悪化につながっているという結果に対して、今後の課題となっている点ですかね。 https://u-hyogo.repo.nii.ac.jp/?action=pages_view_main&active_action=repository_view_main_item_detail&item_id=1321&item_no=1&page_id=13&block_id=46
https://u-hyogo.repo.nii.ac.jp/?action=pages_view_main&active_action=repository_view_main_item_detail&item_id=1321&item_no=1&page_id=13&block_id=46
睡眠時無呼吸症候群患者の睡眠に関連した生活習慣の調査
堀田佐知子、若村 智子、谷口充孝、近田 敬子、鶴山 治
1) 兵庫県立大学大学院看護学研究科修士課程看護病態学専攻 2) 京都大学医学部保健学科 3)大阪回生病院睡眠医療センター部長4) 園田学園女子大学人間看護学科 5)兵庫県立大学看護学部 実践基礎看護講座看護病態学
要旨
SAS患者は日中の眠気や倦怠感などの疾患に起因する症状を紛らわすために睡眠にとって悪い習慣を取ってしまっている可能性が指摘されている。しかしSAS患者の生活実態は明らかになっていない。そこで本研究はSAS患者の生活習慣の実態を明らかにし、Apnea Hypopnea Index (AHI)、Epworth Sleepiness Scale (ESS)、Pittsburgh Sleep Quality Index (PSQI)、Body Mass Index (BMI) との関連を検討することを目的として行った。方法は質問紙およびAHIのデータをカルテより転載し、分析を行った。対象者は睡眠時無呼吸症候群と診断され治療前の方、56名を対象として行い、回収率は86%であった。
AHI、ESS、PSQI、BMIと喫煙、飲酒、カフェインの摂取、睡眠時間などとの関連をみたところ、飲酒とBMIとの間に有意な関連がみられた。また喫煙とPSQIに有意な関連がみられ、睡眠の質が低いと評価している人ほど喫煙本数が多かった。睡眠時間と ESSおよび希望睡眠時間と睡眠時間の差とESS の間に相関がみられ、SASによる睡眠障害だけでなく、睡眠時間の不足も問題である可能性があると考えられた。
ベッドパートナーの有無が睡眠を阻害する因子になりうる可能性が示唆された。今回の対象者では治療開始前であったが、SASの治療の第一選択である CPAP療法には家族のサポートも重要である。その ため今後ベッドパートナーの有無が CPAP療法にどのような影響を及ぼすのかについても検討していく ことが重要であると考える。
キーワード:睡眠時無呼吸症候群、生活習慣、睡眠
I.はじめに
睡眠時無呼吸症候群(Sleep Apnea Syndrome、以下SASと示す)は、日中の過剰な眠気や注意力の低下により、QOLの低下)、交通事故、産業事故、などを引き起こし、個人の生活だけでなく社会上でも問題となっている疾患である。またSAS は睡眠中の低酸素血症や高炭酸ガス血症などを引き起こし、高血圧、不整脈、心筋梗塞、脳卒中などの脳循環器系疾患の発生リスクを増大させ、米国高血圧合同委員会7次報告書では、SASは高血圧発症の独立因子として、二次性高 血圧の原疾患として位置づけられた。
また、中等症のSAS患者の50%以上に高血圧を合併し、高脂血症は40%前後、糖尿病、高尿酸血症は30%前後、肝機能障害は20~30%合併しており、さらに重症になると94%が何らかの生活習慣病を合併しているとの報告やインスリン抵抗性、レプチン抵抗性への関与も指摘され、糖尿病や脂質代謝を含めたメタボリックシンドロームとの関連も注目されている。このように、SAS は生活習慣病のリスクファクターとなり、二次予防の点からも非常に重要な疾患である。しかしながら、SAS に関する啓発が行われるようになってきたものの一般の認識は十分とはいえず、また看護ケアを行う上で必須となる SAS患者の生活実態についてもほとんど把握されていない。
Ⅱ. 研究目的
SASの治療には経鼻的持続陽圧呼吸療法(continuous positive airway pressure therapy: 以下CPAP療法と示す)が第一選択として用いられている。SASがもたらす睡眠障害は CPAP療法によって改善が見込めることが多いが自宅で行われる治療であるので、より良質な睡眠を確保するためには、日常生活全般におけるアプローチが重要であると考えられる。睡眠に関連する環境要因や生活習慣についての生活指導(睡眠衛生)について、健康づくりのための睡眠指針検討会は7つの指針を示している(表1)。これは全ての人にとってより良い睡眠をとるために重要なポイントであるが、特にSAS患者にとっては睡眠衛生を整えることが、治療をより効果的に行うことにつながると考えられる。SAS患者は日中の過度の眠気を覚ますために、喫煙や糖分の入ったカフェイン類の摂取も多いともいわれている。この習慣は睡眠にとって悪い習慣であるだけでなく、他の様々な健康障害を引き起こす可能性がある。しかしながら、SAS患者の睡眠に関連した生活習慣の実態は明らかになっていない。以上の背景から、治療をより効果的に行うための看護支援を考える手がかりを得るために、本研究では SAS患者の睡眠に関連した生活習慣の実態を明らかにすることを目的とした。
Ⅲ. 研究方法
1.研究対象
A病院において睡眠時無呼吸症候群と診断され、 治療開始前、研究協力に同意が得られた男性60名
2. 期 間
平成16年10月~平成16年12月
3. 方 法
協力者に対し外来受診時に質問紙①~③を配布し、診察終了時に記入された用紙を回収した。また SASの重症度を表す無呼吸低呼吸指数(Apnea Hypopnea Index: 以下AHIと示す)のデータをカルテより転載した。回収率は86%で、有効回答は56名(93.3%)であった。
表1 健康づくりのための睡眠指針
1.快適な睡眠でいきいき健康生活
2.睡眠は人それぞれ、日中元気はつらつが快適な睡眠のバロメーター
3.快適な睡眠は自ら創り出す(就寝前のカフェインや喫煙、睡眠薬代わりの寝酒は睡眠の質を悪くする)
4.眠る前に自分なりのリラックス法、眠ろうとする意気込みが頭をさえさせる
5.目が覚めたら光を取り入れて、体内時計をスイッチオン
6.午後の眠気をやりすごす(短い昼寝でリフレッシュ、昼寝をするなら午後3時前の 20-30 分)
7.睡眠障害は、専門家に相談(寝付けない、熟睡感がない、十分眠っても日中の眠気が強いときは要注意)
① ピッツバーグ質問表
(The Pittsburgh Sleep Quality Index, ET PSQL と示す): PSQIは、睡眠とその質を評価するために開発された自記式質問表である。この質問表は過去1ヶ月間の睡眠についての質問である。リカート尺度で評価される18の質問項目は、睡眠の質、睡眠時間、入眠時間、睡眠効率、睡眠困難、眠剤使用、日中の眠気などによる日常生活への支障といった7つの要素から構成され、各構成要素 の得点(0~3点)を加算しPSQI の総合得点 (0~21点)が算出される。得点が高いほど睡眠が障害されていると判定する。
② 睡眠歴調査票:健康と生活スタイルに注目した48の質問で構成され、睡眠に関する情報を網羅しているものである。さらに仕事の有無、配偶者の有無、身長、体重の基本属性についての項目を入れた。
③ エップワース眠気尺度
(The Epworth Sleepiness Scale、以下ESS と示す):ESS は、日常生活における活動の中で経験する眠気について、読書やテレビを見るといった具体的な状況設定を行い眠気の評価を行う8項 目から構成される自記式尺度である。リカート尺度で評価される8つの質問項目の各得点(0から 33点)を単純加算し、総合得点(0~24点)を算出する。得点が高いほど眠気が強いと判定する。 11点以上で眠気が強いと判定される。
4.倫理的配慮
兵庫県立大学大学院看護学研究科および A病院の研究倫理委員会に申請し、事前に承諾を得た。データは ID化して使用し個人が特定されることはないこと、診察とは一切関係のないことなどを紙面にて説明し、書面にて同意を得た。
5. 解 析
PSQI、ESS、AHIと質問紙2より得られた BMI (Body Mass Index、以下BMIと示す)、および睡眠に関連した生活習慣との関連について検討を行った。統計には Pearsonの相関係数、 Mann-Whitney検定、Kruskal Wallis検定および Bonferroni の検定を行った。統計ソフトは SPSS ver.12.0を用い、P<0.01 およびP<0.05を有意とした。AHIによる重症度の分類には米国睡眠医学会(AASM, 1999)の分類(軽症:5 ~15回/h、中等症:15~30回/h、重症:30回/h より大)を用いた。なお、すべてのデータは平均値土標準偏差(SD) で表した。
Ⅳ. 結果および考察
1.対象者の属性
対象者の平均年齢は50.2土11.8歳
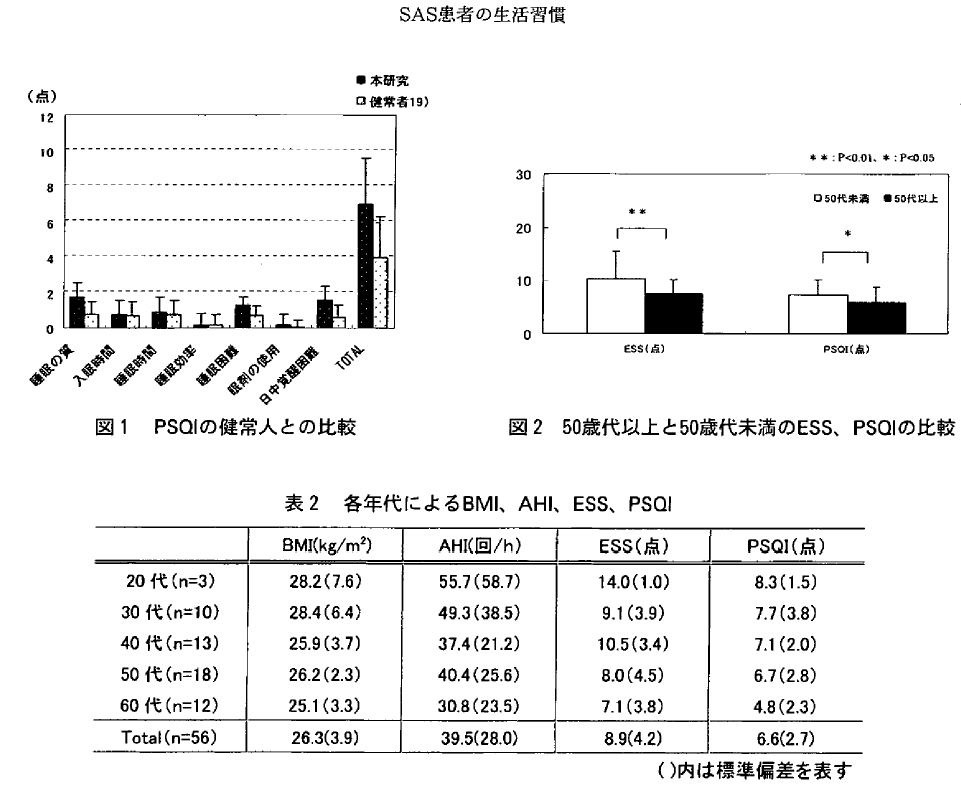
(20歳~68歳)で、BMI(kg/m)は26.3土3.9kg /mであった。仕事を持っている人が88%、既婚者が94.3%であった。AHIは39.9土 28.1回/hであり重症であった。ESS は8.9土4.2点であった。 PSQIは6.7±2.8点であり土井らの報告に比べ各項目および総合得点においても高い値を示しており(図1)、SASによって睡眠状態が阻害されていることを示していると思われた。
AHI、PSQI、ESSのそれぞれの関連については、AHI と PSQI (r=0.31, P<0.05)、AHI と ESS(r=0.32, P<0.05)に相関がみられた。このことから、今回の対象者は重症者ほど睡眠の質が低下し、昼間の眠気が強いというSAS患者の自覚症状をもち、かつBMIが高いという典型的な集団であるといえる。
年代別による BMI、AHI、ESS、PSQIを表2 に示した。50代未満と50代以上においてBMI、AHI、ESS、PSQIの違いをみたところESS (P<0.01)、PSQI(P<0.05)に有意な関連がみられ、50代未満の方が50代以上に比べて眠気を強く感じており、睡眠の質を低く評価していた(図2)。
肥満はSASに対する最も重要なリスクファクターであるが、今回の対象者は60.3%がBMI≧25であった。4年間の経過で観察した報告では、10%の体重増加に伴いAHIは32%悪化し、10%の体重減少で26%改善し、10%の体重増加はAHIが15以上になる確率を6倍に増やすとされている。したがって肥満の改善は、SAS患者にとって重要な治療法のひとつであるがAHIを50%減少させるには20%の減量が必要と予測されており減量のみでの治療は一般的には困難であるといわれている。そのためCPAP治療と平行して、減量を目的とした生活習慣改善への働きかけも必要であると思われる。
2. 就床・起床時刻および睡眠時間
就床時刻は23:38±1:13、起床時刻は6:30±1:10、就床時間は6.8±1.0時間、睡眠時間は 6.2±1.0時間であった。睡眠時間が5時間以下の人は5.7%、5時間以上6時間未満が18.9%、6時間以上7時間未満が34.0%、7時間以上8時間未満が24.5%、8時間以上9時間未満が15.1%、 9時間以上が1.9%であり健康・体力づくり事業財団が行った調査とほぼ同等の結果であった。希望睡眠時間をたずねたところ7.4±1.1時間で、睡眠時間よりも希望睡眠時間が長かった。
睡眠時間とESSの関連をみたところ相関がみられた(r=-0.280, P<0.05)。また「希望睡眠時間 – 睡眠時間の差」を睡眠時間の不足度と捉え、ESS との関連をみたところ相関(r=0.278, P<0.05)がみられた。これらのことからSASの睡眠障害による眠気だけではなく、実際の睡眠量の不足がある可能性が示唆された。また、睡眠時間の充足感は人それぞれではあるが、6- 7時間の睡眠がとれていれば多くの人では睡眠が充足していると感じているとの指摘があることから、 6時間未満(n=16、AHI:39.9:30.0回/h)、6時間以上(n=40、AHI:39.5土27.8回/h) でESSを比較した。2群間に AHI の有意な差はなかった。ESSの平均値は6時間未満の群が10.4土4.1点、6時間以上の群が8.4土4.1点であり、統計的には有意差はみられなかったが、6時間未満の群の方がESSの平均値が高く眠気を感じていた。このことから眠気の度合いが睡眠時間の長短にも関連していることが考えられ、SAS患者には CP AP療法だけではなく充分な睡眠時間の確保の指導も重要であると考えられた。谷口)はSAS患者は睡眠量の不足が根本にある患者も少なくないのではないかと指摘しており、今回の結果はこの指摘を支持するものといえる。
睡眠量の不足は生活習慣病を悪化させ、脳のパフォーマンスの低下を招き、事故とも結びつきやすいため注意が必要である。また本邦におけるAmagaiらのコホートスタディでは、男性では6時間より短い睡眠時間の人は、7-7.9時間睡眠の人に比べて死亡率が2.4倍に上がるとの報告があり、生命予後の面からも睡眠時間の確保の必要性を伝える必要があると考えられた。
3. 睡眠環境
光環境と睡眠の深さは深く関係する28) ことから就寝時の照明と起床時に入る光について質問したところ、就寝時の照明は93.7%が「薄暗い」~「暗い」であった。起床時に入る光については「十分入る」、「やや明るい光が入る」が41.6%、「薄暗い光が入る」が33.3%、「ほとんど入らない」が27%であった。睡眠環境を整えることは良い睡眠をとるために重要であり問題があれば介入が必要であるが、今回の対象者においては特に問題はみられなかった。しかし、患者の中にはテレビをつけたまま、電気をつけたまま寝るという患者も存在することから個別には睡眠環境についても確認する必要はあると思われる。
4. カフェインの摂取
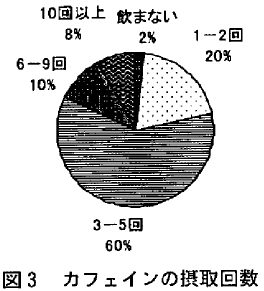
コーヒー、紅茶、日本茶などのカフェインを含んだ飲み物の摂取回数については「0回/日」0 %、「1~2回/日」20.4%、「3~5回/日」65. 3%、「6~9回/日」8.2%、「10回以上/日」6.1%であった(図3)。
カフェインの摂取回数とAHI、ESS、PSQI (下位項目含む)、BMIとの関連をみたところ、AHI、ESS、PSQI(下位項目含む)、BMIとには有意な関連はみられず、重症者や眠気の強い人においてカフェインの摂取回数が頻回ではなかった。SAS患者は日中の眠気を覚ますためにカフェインの摂取が多いとの指摘があるが、今回の調査では眠気、重症度などとカフェインの摂取回数との間に有意な関連はみられなかった。しかし、コーヒー、紅茶、緑茶などのカフェイン飲料は摂取して3時間程度してから覚醒作用をもたらし、6~10時間以上も作用をもたらす可能性がある。そのため夕方以降の摂取は夜間の睡眠にも影響を及ぼすことが考えられるため夕方以降の摂取を控えることを伝える必要がある。また、缶コーヒー(ブラック以外)や炭酸飲料水を摂取している場合は糖分が多く含まれるため、飲み続けることは肥満や糖尿病といった生活習慣病につながる可能性があるため、治療開始後は症状と同時にカフェイン飲料の摂取状況についても観察していかなければならないと思われる。
5.飲酒習慣
アルコールは入眠を促進し、睡眠の前半は深いノンレム睡眠の出現量が増加するが、中途覚醒が増加し一晩を通すと睡眠を悪化させる。またアルコールの摂取は上気道開大筋群の緊張を低下させ、 睡眠中の無呼吸・低呼吸を増加させる。また、SAS患者が就寝前に飲酒すると、低呼吸・無呼吸の数の増加、持続時間の延長など睡眠中の呼吸に対し無視できない影響を与えることが知られている。これらのことから、SAS患者がアルコールを摂取することは治療の妨げになると考えられるため、アルコールの睡眠への影響について伝えることは重要であると思われる。今回の調査では 「飲まない」 24.5%、「機会飲酒」 10.2%、「1~2回/週」22.4%、「3~4 回 / 週」6.1%、「5~6回/週」12.3%、「毎日飲む」24.5%であり (図4)、65.3%に飲酒習慣があった。2003年に行われた飲酒・喫煙に関する調査では「普段お酒を飲む」と回答した人は男性で54.6%、また就労者を対象にした生活習慣の調査では、「飲まない」25.6%、「1~3回/週」29.7%、「4~6回 /週」15.9%、「毎日飲む」28.8%との報告があり、飲酒回数の設定に違いがあるものの、ほぼ同様の結果であり飲酒回数が頻回ではなかった。
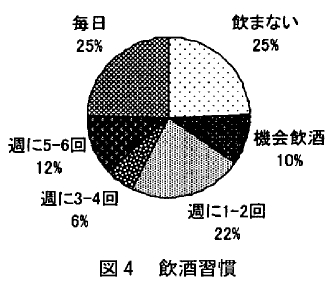
飲酒習慣とAHI ESS、PSQI(下位項目含む)、BMIとの関連をみたところAHI、ESS、PSQI(下位項目含む)との間には有意な関連はみられなかったが、BMIとに有意な関連がみられ(P< 0.01)、飲酒習慣の多い人ほど肥満度が高いことが分かった。SAS患者は壮年期の男性に多く、今回の対象者も壮年期にあたることから、付き合いや残業で帰りが遅く、遅い時間に飲酒や食事をとっている可能性がある。対象者は治療前の段階であったが、CPAP治療開始後はSASに対するアルコールの影響と共に、飲酒習慣が高頻度になると肥満につながる可能性があることを含めて、節酒の必要性を伝えることが重要であると考えられた。
6.喫煙習慣
喫煙はSASの危険因子の一つに挙げられており、さらにSASでは睡眠中に気道が閉塞したときに、あるいは狭くなったときに気道の粘膜が擦れ合って腫れるため、喫煙に伴う上気道粘膜の炎症などが考えられるといわれている。しかしSAS患者は熟睡感の欠如からくるイライラや眠気を喫煙で紛らわしている可能性もあり、喫煙のSASに対する影響を伝えることは重要であると思われる。
今回の結果では「吸わない」 63.3%、「10本以下/日」0%、「10~19本/日」 14.3%、「20~29 本/日」 14.3%、「30~39本/日」2.0%、「40本以上/日」6.1%であり(図5)、「吸わない」人 が6割を占めていた。厚生労働省の国民栄養調査)や山根の調査による喫煙習慣者の割合は5割程度であり、今回の対象者の喫煙率は低かった。しかしながら今回の対象者の中には、20本以上/日の喫煙者が22.4%はいることからSASに対する喫煙の影響は重大であり、禁煙の必要性を伝える必要はあると思われた。
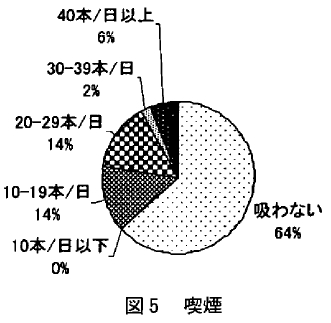
喫煙習慣とAHI、ESS、BMI、PSQI(下位項目 含む)との関連をみたところ、PSQI (P<0.05) および下位項目である「睡眠時間」(P<0.05)に 有意な関連がみられ、睡眠の質の評価が低い人ほど喫煙習慣が多く、睡眠時間が短い人ほど喫煙習慣が多かった。今回の結果では喫煙習慣とAHI、 ESS、BMI との間には有意な関連はみられず、重症者、眠気の強い人において特に喫煙習慣が多くはないことがわかった。これらのことから、喫煙が多いことは特に SAS患者においての特徴ではなく、睡眠時間が短く、睡眠の質が悪い人は精神的なイライラから喫煙する割合が多くなる可能性があるのではないかと考えられた。 20本以上/日の群(n=22)と20本以下/日 (n=31) の群で飲酒頻度に違いがあるかをみたところ、20本以上/日の人では週5日以上の飲酒習慣のある人が34.3%、20本以下/日では16.9% であり、統計的には有意差はないものの、20本以上/日の喫煙者は飲酒頻度も多い傾向がみられた。 このことから睡眠にとって悪い習慣を重ねてとっている場合も予想された。そのため一部分だけではなく生活習慣全般にわたって改善する必要があり、なぜそのような習慣となっているのかといった患者の生活背景についても考慮していく必要があると思われた。
7. 昼寝の習慣
「しない」と答えた人は37.5%、「1-2回/ 週」33.9%、「3回/週」3.6%、「4-5回/週」 10.7%、「ほぼ毎日」5.4%であり6割の人が昼寝の習慣があった。AHI、ESS、PSQI(下位項目 含む)、BMIとの間に有意な関連はみられなかった。また年代別での有意な関連もみられなかった。 今回の対象者では8割の人が仕事を持っていることから、仕事中に昼寝をとっていることが予想された。自由記載にはトイレの中で眠っている、車の中で眠っているなど、周囲に遠慮しながら昼寝をとっている実態が伺えた。しかし、眠気が強い患者の中で昼寝が取れない環境にある場合、仕事中に居眠りをしてしまうこともあると考えられる。 わが国では仕事中の眠気は気のゆるみ、やる気のなさと捉えられる傾向がある。そのためSAS患者は社会の中でひけ目を感じながら生活していることも予想されるため、生活の中でどのような支障をきたしているのか等、精神的なサポートを含めた個別への対応も必要ではないかと思われた。
8. 睡眠薬
過去に睡眠薬の使用の経験の有無についてたずねたところ、14.3%が睡眠薬の使用の経験があると回答していた。
健康・体力づくり財団による調査では、実際に睡眠薬の使用は男性で3.5%、睡眠薬の処方は、一般診療科で全処方の4.6%という報告がある。
今回の調査では14.3%が睡眠薬を使用していた経験があり決して少ないとはいえない。SAS患者 は日中の眠気を主訴として受診することが多いが、いびきや睡眠中の呼吸停止といった症状は気づかれず、熟睡感の欠如が不眠のためではないかと思い受診する場合があるといわれており、この際に SASの存在を見落とし、一般の不眠症とされれば睡眠薬が投与される可能性や睡眠が十分にとれないことから精神的に不安定になり、精神安定剤が処方される可能性もある。睡眠薬や精神安定剤は上気道開大筋群の緊張を低下させ、睡眠中の無呼吸・低呼吸を増加させるため、不眠症状があるからといっても日中の眠気があるのか、その他に症状はないのか等、看護者はその点も配慮し、情報を整理していく必要があると考える。
9. ベッドパートナーの有無による睡眠の質
対象者の中で既婚者(n=50)において、配偶者および家族と同床の群(n=24)と別床の群 (n=26)においてPSQIとの関連をみたところ、同床の群の方が有意にPSQLの点数が高く(Pく 0.05)、ベッドパートナーの有無がSAS患者の主観的な睡眠の質に影響を及ぼしている可能性が示唆された。
SAS患者のいびきによってベッドパートナー の睡眠が障害されることは指摘されているが、SAS患者自身もベッドパートナーがいる方がベッドパートナーがいない群に比べて睡眠の質が悪かった。
駒田らの健常人についての報告では睡眠の質には配偶者の影響が大きいことが指摘されている。
また Horneらも、睡眠中の覚醒を決定するのは 加齢よりもベッドパートナーや同居する人の行動によって大きく影響すると報告している。今回の結果から SAS患者は睡眠が浅いために健常人に比べてさらにベッドパートナーの影響を受けやすいのではないかと予想された。
若村らは、CPAP療法がベッドパートナーの QOLに及ぼす影響について調査しているが、本邦では治療を行うことによりベッドパートナーの QOLが高められていなかったことを報告している。無呼吸の治療が、患者のQOLの向上につながり、ベッドパートナーが患者の治療継続のためのサポートには重要な要因になるので、今後 CPAP治療を行う上でベッドパートナーの存在が治療にどう影響するのかについて、患者からのインタビューなどを含めて更に明らかにしていきたい。
Ⅴ. まとめ
1) 飲酒と肥満度との間に有意な関連がみられた。肥満はSASのリスクファクターの一つである ことから肥満がSASの増悪因子であることを伝え、飲酒頻度などを目安にダイエットにつながるライフスタイルの改善を促す指導も重要である。
2) 喫煙とPSQIに有意な関連がみられ、睡眠の質が低いと評価している人ほど喫煙本数が多かった。そのため治療開始後は症状の改善や睡眠の質などの本人の自覚症状の変化についての情報をもとに、喫煙本数の変化などについても注意して観察していくことが必要である。
3) 睡眠時間とESS、希望睡眠時間と睡眠時間の差とESSとの間に相関がみられ、SASによる睡眠障害だけでなく、睡眠時間の不足も問題である可能性が示唆された。このことから SAS 患者には CPAP療法だけではなく充分な睡眠時間の確保の指導も重要であると考えられた。
4) ベッドパートナーの有無が患者の睡眠を阻害する因子になりうる可能性が示唆された。今回の対象者は治療開始前であったが、SASの治療の第一選択であるCPAP療法には家族のサポートも重要である。そのためベッドパートナーの 有無がCPAP療法にどのような影響を及ぼすのかについては、今後明らかにすべき課題であると考えられた。
Ⅵ,結語
SASの治療の第一選択であるCPAP療法のエビデンスは明らかになっているが、根治的治療ではないことや治療のほとんどを患者自身が担う治療法であることから、治療を継続していくのには困難が予想される。長期にわたって治療を継続していくためには患者自身が効果を実感し、生活の中 に取り入れていけることが重要であり、そのためにはそれぞれの生活背景を考慮した細やかなサポー トが重要であると考える。
またSASはさまざまな生活習慣病との関連が指摘されている疾患であり、生活全般におけるアプローチが重要であることからも看護者の果たす役割は十分にあるものと考える。しかしSAS患者の生活実態についてはまだ明らかになっておらず、またSAS患者の看護のあり方についても十分な検討がなされていない状況であると思われる。
今回治療を効果的に行うための看護支援についての手がかりを得るためにSAS患者の生活実態を明らかにすることを目的として行ったが、対象者数が56例と少なくSAS患者全体の生活習慣の実態を網羅しているとはいえない。しかしながら、生活習慣の実態の傾向が伺えたことから今後は対象者数を増やし、更に生活背景を検討するためにインタビューなどを通して分析を行うことが必要であると考える。また、ベッドパートナーの影響についてはSAS患者の治療を支援していくうえで今後の検討課題であると考える。
Ⅶ.謝辞
本研究を行うにあたり、快く調査に応じていただきました皆様方に心より感謝申し上げます。また研究の場を提供していただき、ご協力・ご指導下さいました研究施設の先生方、また検査技師の皆様方に謹んで感謝の意を表します。
引用文献
1) Flemons WW, Tsai W. Quality of life consequences of sleep-disordered breathing. J Allergy Clin Immunol. 199(2), 1997, S750-6.
2) Lacasse Y, Godbout C, Series F. Health-related quality of life in obstructive sleep aprnea. Eur Respir J.19(3), 2002,499-503.
3) Baldwin CM, Griffith KA, Nieto FJ, O’Cibbir GT, Walseben JA, Redline S. The association of sleep-disordered breathing and sleep symptoms with quality of life in the Sleep Heart HealthStudy. Sleep. 24(1), 2001, 96-105.
4) Shiomi T, Arita AT, Sasanabe R, Banno K, Yamakawa H, Hasegawa R, Ozeki K, Okada M, ItoA. Falling asleep while driving and automobile accidents among patients with obstruvtive sleep-apnea-hypopnea syndrome. Psychiatry Clin Neurosci. 56(3), 2002,333-4.
5) Sabine Horstmann, Christian W. Hess, Claudio Bassetti, Matthias Gugger, Johannnes Mathis.Sleepiness-Related Accidents in Sleep Apnea Patients. Sleep.23(3), 2000, 1-8.
6) Lindberg E, Carter N, Gislason T, Janson C. Role of snoring and daytime Sleepness inoccapational accidents. Am J Respir Crit Care Med. 164(11),2001, 2031-2035.
7) Ulfberg J, Carter N, Edling C. Sleep-disordered breathing and occupational accidents Scand JWork Environ Health.26(3), 2000, 237-42.
8) Shahar E, Whitney CW, Redline S, Lee ET, Nerman AB, Javier Nieto F, O’Connor GT, BolandLL, Schwartz JE, Samet JM. Sleep-disordered breathing and cardiovascular disease:crosssectional results of the Sleep Heart Health Study. Am J Respir Crit Care Med. 163(1),2001, 19-25.
9) Joint national committee on detection, evaluation, and treatment of high blood pressure: Theseventh report of the joint national committee on prevention, detection, evaluation, and treatment of high blood pressure (JNC-7). JAMA.289, 2003, 2560-2572.
10) 中俣正美、睡眠時無呼吸症候群患者における生活習慣病の合併について, 日本呼吸生理学会誌12(2),2002,250-25.
11) Vgontzas AN, Bixler EO, Chrousos GP. Sleep apnea is a manifestation of the metabolicsyndrome. Sleep Med Rev.9(3), 2005, 211-24.
12) 内山真、金圭子, 田々谷浩邦, 生活習慣病 遺伝子から病態まで 病態と疫学 休養 日本人のライフスタイルと睡眠障害、最新医学, 57 (3), 2002, 803-815.
13) 塩見利明、篠邉龍二郎、小林正、閉塞性睡眠時無呼吸と高血圧症、呼と循、46(6),1998, 1163-1173.
14) Buysee D, Reynolds I C, Monk T. The Pittsburgh Sleep Quality Index: a new instrument forpsychiatric practice and research. Psychiatry Res. 28(2), 1989, 193-213.
15) 土井由利子、箕輪眞澄、内山真、大川匡子:ピッツバーグ睡眠質問票日本語版の作成、精神科治療学13(6), 1998, 755-763.
16) Doi Y, Minowa M, Uchiyama M, Okawa M, Kim K, Shibui K, Kamei Y. Psychometric assessment of subjective sleep quality using the Japanese version of the Pittsburgh Sleep Quality Index (PSQI-J) in psychiatric disordered and control subjects. Psychiatry Res. 97(2-3), 2000, 165-72.
17) Kevin Morgan, Jose Closs. Sleep Manegement In Nursing Practice. Churchill Livingstone.PP78-81.
18) Johns MW. A new method for measuring daytime sleepiness : the Epworth Sleepiness Scale. Sleep. 14(6), 1991, 540-545.
19) Yuriko doi, Masumi minowa, Makoto uchiyama, Masako okawa. Subjective sleep quality and sleep problems in the general Japanese adult poplation.Psychiatry and Clinical Neurosciences. 55, 2001, 213-215.
20) Peppard,P.E. Longitudinal study of moderate weight change and sleep-disordered breathing.JAMA. 284(23), 2000, 3015-3021.
21) 陳和夫.睡眠時無呼吸症候群と肥満、 Progress in Medicine. 24(4), 2004, 967-972.
22) 財団法人健康・体力づくり事業財団。健康づくりに関する意識調査報告書、財団法人健康・体力づくり事業財団, 1997.
23) Liu X, Uchiyama M, Kim K, Okawa M, Shibui K, Kubo Y, Doi Y, Minowa M, Ogihara R. Sleeploss and daytime sleepiness in the general adult population of Japan. Psychiatry Res. 93(1), 2000,1-11.
24) 上田和幸、堀田佐知子、谷口充孝、CPAPの導入と継続使用のための看護ポイント、臨床看護 31(2), 2005, 1811-1818.
25) Young T. Paul, E, Peppard, P.E, Gottlieb, D.J. Epidemiology of obstructive sleep apnea: apopulation health perspective. Am J Respir Crit Care Med. 165(9), 2002, 1217-39.
26) Barbe F, Pericus J, Munoz A, Findley L.Automobile accidents in patients with sleep apneasyndrome. An epidemiological and mechanistic study. Am J. Respir. Crit Care Med. 158(1),1998, 18-22.
27) Yoko amagai, Shizukiyo ishikawa, Tadao gotoh, Yuriko doi, Kazunori kayaba, Yosikazu nakamura, Eiji kajii. Sleep duration and mortality in Japan: the Jichi Medical School CohortStudy. J Epidemiol. 14(4), 2004, 124-128.
28)若村智子、病床における明暗環境のエビデンス、臨床看護 28(13), 2002, 1914-1922.
29)谷口充孝、不眠症と睡眠薬、大阪府薬雑誌 56(4), 2005, 1-9.
30)高橋雄司、吉田治幸、金子泰之、医学のあゆみ、睡眠時無呼吸症候群の疫学214 (6), 2005, 531 536.
31) 小池康浩、飲酒・喫煙に関する調査結果 平成13年国民生活基礎調査(健康表)より-, 厚生の指標、50(4), 2003, 1-4.
32) 山根美佐枝、就労者における生活習慣と健康実感。 保健婦雑誌 58(10), 2002, 876-881.
33) 赤柴恒人, 睡眠時無呼吸症候群の病態、看護技術, 51 (3), 2005, 10-15.
34) Wetter DW, Young TB, Bidwell TR, Bardr MS, Palta M. Smoking as a risk factor forsleep-disordered breathing. Arch Intern Med. 154(19), 1994, 2219-24.
35) 立花直子, 睡眠ケアのエビデンス, 臨床看護、29(13), 2003, 1887-1896.
36) 谷口充孝、不眠で困っている患者、臨床看護、31(12), 2005, 1757-1762.
37) 狭間秀文、佐々木孝夫, 睡眠時無呼吸症候群の臨床, 東京, 星和書店, 1990, 113-120.
38)駒田陽子、高橋直美、山本由華史、白川修一郎, 睡眠健康と睡眠習慣に対する配偶者の影響、日本生理人類学会誌, 8(1), 2003, 17-21.
39) J. A Horne, F.L Pankhurst, L.A Reyner. A Field study of sleep disturbance: Effect of aircraft noise and other factors on 5,742 nights of actimetrically monitored sleep in a large subject sample.Sleep. 17(2), 1994, 146-159.
40)若村智子、谷口充孝、原田優人、中井直治、大倉睦美、角谷寛、岡村城志、陳和夫、そうけ島茂、福原俊一、大井元晴、睡眠時無呼吸低呼吸症候群のnCPAP治療がベッドパートナーのQOLに及ぼす 影響、日本睡眠学会定期学術集会抄録集、2003.
SAS患者の生活習慣
Research on Life-styles related to the Sleep of Patients
with Sleep Apnea Syndrome
HORITA Sachiko”), WAKAMURA Tomoko”), TANIGUCHI Mitsutaka”),
CHIKATA Keiko“), UYAMA Osamu 5)
Abstract
It has been pointed out that Sleep Apnea Syndrome (SAS) patients may have adopted life-styles which are poor for their sleep in order to alleviate symptoms that originate in disorders such as sleepiness and fatigue during the day. However, there is no clear evidence of what kind of maladaptive life-styles have been adopted by SAS patients. This research was therefore conducted with the aim of revealing the life-styles of SAS patients, and exploring the relationships between those life-styles and their correlation with the Apnea Hypopnea Index (AHI) data, the Epworth Sleepiness Scale (ESS), Pittsburgh Sleep Quality Index (PSQI) and the Body Mass Index (BMI). It was conducted on 56 pre-treated patients diagnosed with SAS via analysis of questionnaires and AHI data from their medical records. The response-rate was 86%.
An analysis of the relationships between the data derived from AHI, ESS, PSQI, and BMI to smoking, alcohol consumption, caffeine intake and sleeping hours showed a significant relationship between alcohol consumption and BMI data. Furthermore, a significant relationship was evident between smoking and PSQI data, with those who evaluated their sleep quality as poor smoking the most. A correlation could also be seen between sleeping time and the ESS data, and the difference between desired hours of sleep and actual sleeping time and the ESS data, indicating that not only sleep disturbance was caused by SAS, but also the lack of sleep time could be a problem. In addition, it was also suggested that the existence of a bed partner could be one factor disturbing sleep. While the subjects of this research had not yet been treated, family support is important to CPAP treatment. For this reason, it will also be essential to study the effect of a bed partner on CPAP treatment in the future.
Key Words: Sleep Apnea Syndrome ; Life Style; Sleep
1) Graduate School of Nursing Art and Science, University of Hyogo 2) School of Health Sciences Faculty of Medicine, Kyoto university 3) Osaka Kaisei Hospital Sleep Medical Center 4) Department of Human Nursing, Sonoda Women’s University 5) Nursing Pathobiology, College of Nursing Art and Science, University of Hyogo

ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。
お求めのショップへは緑ボタンをクリック(BASE)

代金引換現金でのご購入は黄色ボタンをクリック













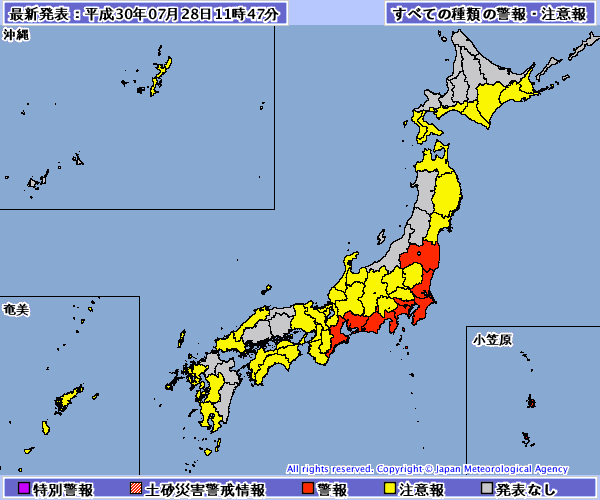
 今のところ「岡山」「広島」には警報・注意報が出ていないようなので、陸地を進む間に勢力が弱まるのでしょうかね。
今のところ「岡山」「広島」には警報・注意報が出ていないようなので、陸地を進む間に勢力が弱まるのでしょうかね。