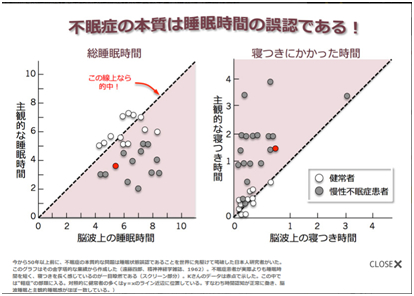
睡眠障害と健康との因果関係については、誰でも承知と思ってはいるものの、実際のエビデンスに基づいた資料などが体系的に示されているものがあまりなかった。
それを様々な実験結果や調査結果と関連付けて総説とした論文です。最終的なまとめも結果的には私の安眠家具につながると思いますが、一つだけ気に入らないのが、睡眠薬を医師の指導で正しく使えば安全というところですね。少なくとも日本の医師で不眠症の症状を患者の申告ではなく、検査を行ったうえで正しく処方しているほうが、圧倒的に少ない現状が正しくないと思っています。

https://www.niph.go.jp/journal/data/61-1/201261010002.pdf
土井由利子
国立保健医療科学院統括研究官(疫学調査研究分野)
Prevalence and health impacts of sleep disorders in Japan
抄録
近年,国内外の数多くの睡眠研究によって,睡眠障害が罹病のリスクを高め生命予後を悪化させるというエビデンスが積み重ねられて来た.世界的に睡眠研究が進む中,睡眠問題は取り組むべき重要課題として認識されるようになり,日本を含む各国で,国家的健康戦略の1 つとして取り上げられつつある。このような流れの中で,過去10 年間を振り返って,日本における睡眠障害の頻度(有症率)と睡眠障害による健康影響について,エビデンスをもとにレビューすることは,公衆衛生上,有意義なことと考える。
文献レビューの結果,睡眠障害の有症率は,慢性不眠で約20%,睡眠時無呼吸症候群で3% ~ 22%,周期性四肢運動障害で2 ~ 12%, レストレスレッグス症候群で0.96 ~ 1.80%,ナルコレプシーで0.16 ~ 0.59%,睡眠相後退障害で0.13 ~ 0.40%であった。
健康影響に関するコホート研究では,死亡に対し短時間睡眠で1.3 ~ 2.4,長時間睡眠で1.4 ~ 1.6,2 型糖尿病の罹病に対し入眠困難で1.6 ~ 3.0,中途覚醒で2.2 と有意なリスク比,入眠困難と抑うつとの間で1.6 と有意なオッズ比を認めた.日本国内外のコホート研究に基づくメタアナリシス研究でも同様の結果であった。
以上より,睡眠障害へ適切に対処することが人々の健康増進やQOL の向上に大きく寄与することが示唆された。そのためには,睡眠衛生に関する健康教育の充実をはかるとともに,それを支援する社会や職場での環境整備が重要である。また,睡眠障害の中には,通常の睡眠薬では無効な難治性の神経筋疾患なども含まれており,睡眠専門医との連携など保健医療福祉における環境整備も進める必要がある。
キーワード:睡眠障害,睡眠時間,不眠,死亡,罹病
Ⅰ.はじめに
近年,国内外の数多くの睡眠研究によって,睡眠障害が罹病のリスクを高め生命予後を悪化させるというエビデンスが積み重ねられて来た.世界的に睡眠研究が進む中,睡眠問題は取り組むべき重要課題として認識されるようになり,日本を含む各国で,国家的健康戦略の1 つとして取り上げられつつある.このような流れの中で,過去10 年間における日本の睡眠障害の実態を明らかにし,その健康影響についてエビデンスをもとに概観することは,公衆衛生上,有意義なことと考える。
そこで,本稿では,ヒトの正常睡眠と睡眠障害について概説した上で,これまでに蓄積された疫学研究の成果をもとに,日本における睡眠障害の頻度(有症率)と健康影響についてレビューする。
Ⅱ.睡眠の量,質,リズム
私たちの眠り(睡眠)と目覚め(覚醒)は,体内にある生物時計による時刻依存性(サーカディアンリズム)と,時刻に依存しないで覚醒時間の長さによって量と質が決定される恒常性維持機能(ホメオスターシス)によって制御されている.以下に,ヒトの正常睡眠について簡単に解説する。
1.睡眠の量と質
夜間ヒトの睡眠中に電極を付けて終夜ポリグラフ(脳波・眼球運動・筋電位)をとると,脳波では,覚醒→ノンレム睡眠(段階1 →段階2 →段階3 →段階4)→レム睡眠を1 サイクル(約90 分)として,1 晩に3 ~ 5 サイクルを繰り返す.覚醒と浅いノンレム睡眠(段階1 と段階2)が混在する移行期を入眠過程という。浅いノンレム睡眠から,徐波睡眠(段階3 と段階4)とよばれる深いノンレム睡眠へ進み,レム睡眠(脳波↑,筋電位↓,急速眼球運動)を経て1 サイクルが終わる[1]。
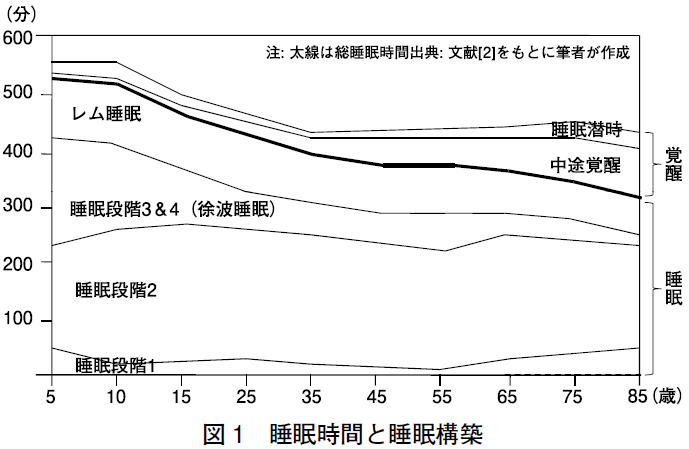
Ohayon ら[2] は,5 ~ 102 歳の健常人3,577 人(5-19 歳:1,186 人,20-102 歳: 2,391 人)を対象に実施された終夜ポリグラフまたはアクチグラフから得られた睡眠変数(総睡眠時間,睡眠潜時,睡眠効率(睡眠/(睡眠+覚醒)),睡眠段階1(%),睡眠段階2( %),徐波睡眠(%),レム睡眠(%),レム睡眠潜時,中途覚醒時間)をプールし,年齢による睡眠変数への影響についてメタアナリシスを行った(図1)。
この研究によれば,年齢が進むにつれて,総睡眠時間,睡眠効率,徐波睡眠,レム睡眠,レム睡眠潜時が減少,睡眠潜時,中途覚醒時間,睡眠段階1,睡眠段階2 が増加することが認められた.年齢以外では,精神疾患,身体疾患,服薬や飲酒,睡眠時無呼吸などの睡眠障害,性別,睡眠習慣などが,睡眠変数の分布に影響を及ぼすことが確認された。
2.睡眠・覚醒リズム
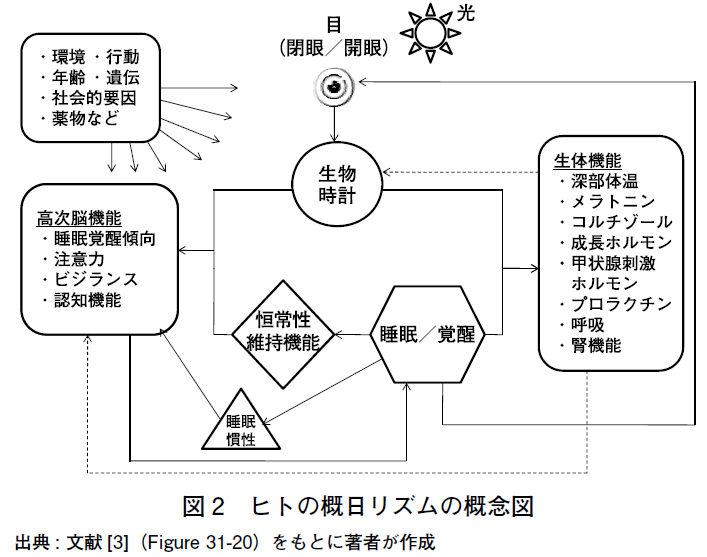
ヒトの睡眠・覚醒リズム(概日リズム)の概念図を示す(図2)[3,4].生物時計の機能は,①自律性の概日リズム,②昼夜変化(明暗サイクル)への同調,③生体機能への概日リズムの伝達と発現の3 要素に分解できる.睡眠・覚醒リズムあるいは睡眠・覚醒傾向は,生物時計,恒常性維持機能,明暗サイクル(光)によって制御され,その他の要因(図2 の左上のボックス内,右のボックス内)によって影響を受ける。
生物時計自体の発する概日リズムを直接測定することはできないが,深部体温,メラトニン,ホルモン(コルチゾール,成長ホルモン,甲状腺刺激ホルモン,プロラクチンなど)の測定値が概日リズムを示すことによって,生物時計の概日リズムを間接的に観測することができる。
Ⅲ.睡眠障害
睡眠障害に関する国際分類には,世界保健機関(WHO)による「疾病及び関連保健問題の国際統計分類(International Statistical Classification of Diseases and Related Health Problems(ICD)),米国精神医学会(APA)による「精神障害の診断と統計の手引き(Diagnostic and Statistical Manual of Mental Disorders( DSM))」などがあるが,ここでは,米国睡眠障害連合(ASDA)が中心となってまとめた「睡眠障害国際分類(International Classifi cation of Sleep Disorders(ICSD))」を紹介する。加えて,主な睡眠障害が日本ではどのくらいの頻度でみられるのか,これまでに行われた疫学研究をもとに紹介する。
1.睡眠障害国際分類
2005 年に改訂された睡眠障害国際分類第2 版(ICSD-2)[5,6] による主要な睡眠障害(8 項目)を表1 に示す。

それぞれの睡眠障害は,さらに次のように,細分類される。
不眠症(適応障害性,精神生理性,逆説性,特発性,精神障害,不適切な睡眠衛生,行動的(小児期),薬剤・物質,内科的疾患,特定不能(非器質的),特定不能(器質的)),睡眠関連呼吸障害(中枢性睡眠時無呼吸症候群,閉塞性睡眠時無呼吸症候群,睡眠関連低換気/ 低酸素血症症候群,その他),中枢性過眠症(ナルコレプシー,反復性,特発性,行動起因性睡眠不足症候群,内科的疾患,薬剤・物質,特定不能(非器質的),特定不能(器質的)),概日リズム睡眠障害(睡眠相後退型,睡眠相前進型,不規則睡眠・覚醒リズム,自由継続型,時差型,交代勤務型,内科的疾患,薬剤・物質,その他),睡眠時随伴症(ノンレム睡眠からの覚醒障害,レム睡眠関連,その他),睡眠関連運動障害(レストレスレッグス症候群(むずむず脚症候群),周期性四肢運動障害,睡眠関連下肢こむらがえり,睡眠関連歯ぎしり,睡眠関連律動性運動障害,特定不能,薬剤・物質,身体疾患),孤発性の諸症状・正常範囲内の異型症状・未解決の諸問題(長時間睡眠者,短時間睡眠者,いびき,寝言,ひきつけ,ミオクローヌス),その他の睡眠障害(環境性,その他)。
いずれの睡眠障害も,疾患特異的な症状のほかに,夜間の不眠や日中の眠気といった症状を呈する。睡眠障害に応じて治療方法が異なるので,ICSD-2 に基づいて,正しく診断・分類することが肝要である。
2.睡眠障害の頻度
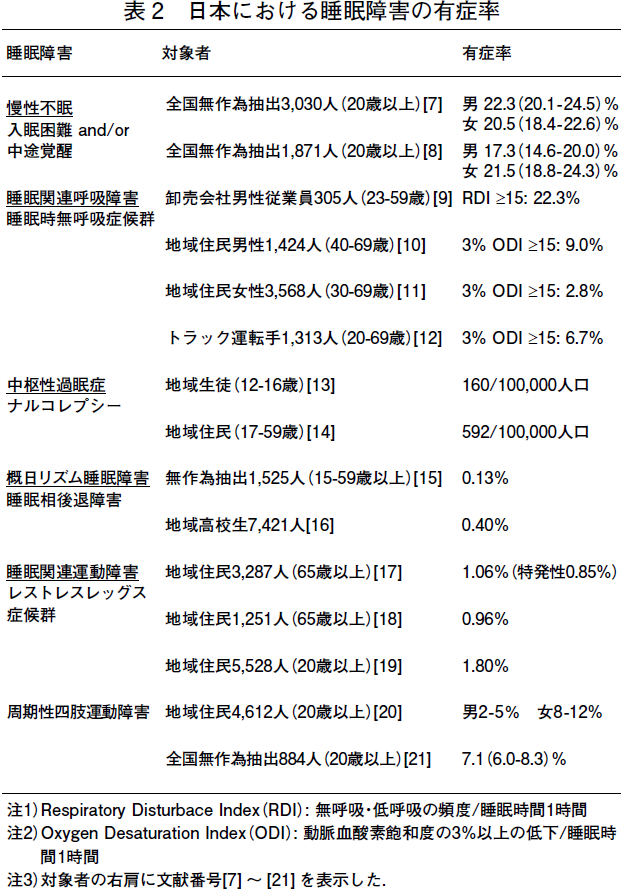
表2 に,それぞれの睡眠障害を有する人々がどれくらいいるのか,日本で実施された主な疫学研究の結果(有症率)を示す。
いずれも地域・職域で行われた比較的大規模なヒト集団を対象としたものであるため,その多くは,目的とする睡眠障害に適した質問紙を用いて,対象者の自己申告に基づき,睡眠障害があるかどうかの判定を行っている。
1997 年に実施された全国調査によれば,入眠困難(寝付きが悪い)や中途覚醒(夜間・早朝に目が覚める)などの不眠の症状が一時的ではなく1 ヶ月以上続く,慢性不眠の有症率は約20% と推定された[7,8].ICSD-2(2005 年)の不眠症の判定基準では[5],夜間の不眠の症状に,日中の機能障害(日中の眠気,注意力・集中力の低下など)が追記されたので,この判定基準に照らし合わせると,不眠症の有症率は,これよりも低くなるであろう。
閉塞性睡眠時無呼吸症候群の判定の場合には,終夜ポリグラフ検査による睡眠中の呼吸イベント(無呼吸・低呼吸/ 睡眠1 時間)の確認が必須であるが[5],疫学研究では,携帯型の簡易装置(パルスオキシメーター,鼻口呼吸センサー,気道音センサー)を用いて睡眠1 時間あたりの動脈血酸素飽和度の3%以上の低下や無呼吸・低呼吸の頻度を測定して代用している.睡眠時無呼吸症候群の有症率は,おそらく対象とした集団や測定方法の違いなどからであろう,低いものでは約3%(地域住民女性),高いものでは
約22%(職域男性)と,大きな開きがみられた[9-12]。
ナルコレプシーの有症率は0.16 ~ 0.59%[13,14],睡眠相後退障害の有症率は0.13 ~ 0.40% [15,16],レストレスレッグス症候群の有症率は0.96 ~ 1.80%[17-19] と,不眠症や睡眠時無呼吸症候群に比べると,その頻度は低い。
周期性四肢運動障害は,ノンレム睡眠期に足関節の周期的な不随意運動によって夜間の睡眠が妨げられる障害であるため,判定には終夜ポリグラフ検査が必須である[5]。
ここで報告されている周期性四肢運動障害の有症率2 ~12%[20,21] は,第3 者(ベッドパートナーやルームメイトなど)による評価(眠っている間に足のビクンとする動きがある)に基づいて判定されたものである。
Ⅳ.睡眠と健康
ここでは,睡眠時間と死亡(総死亡)や罹病(2 型糖尿病),慢性不眠と併存疾患や罹病(2 型糖尿病,うつ病)に関して,これまでに蓄積された疫学研究の成果から,現時点で明らかになっていることについて解説する。
1.睡眠時間
1)分布
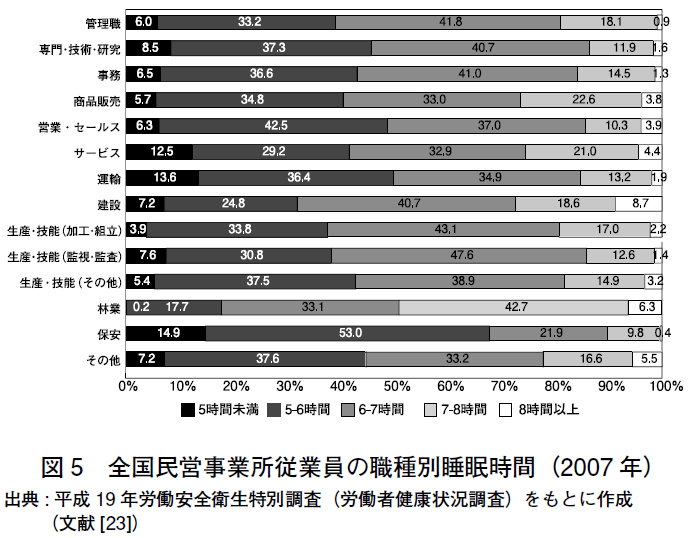
2007 年に厚生労働省によって実施された2 つの実態調査(国民健康・栄養調査[22]) と労働安全衛生特別調査[23])の報告をもとに,睡眠時間の分布を示す(図3)。
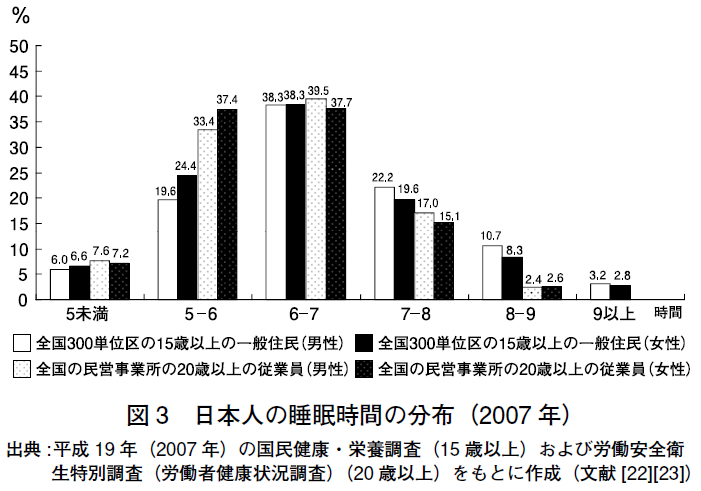
無作為に抽出された全国の15 歳以上の一般住民(8,119 人)および20 歳以上の民営事業所従業員(11,440 人)ともに,6-6.9 時間を中央値・最頻値とした正規分布をしていた。睡眠時間が6 時間未満の者の割合は,15 歳以上の住民では,男性26%,女性31%,20 歳以上の従業員では,男性41%,女性45% であった.年齢階級別(図4)では40-49 歳(37%),
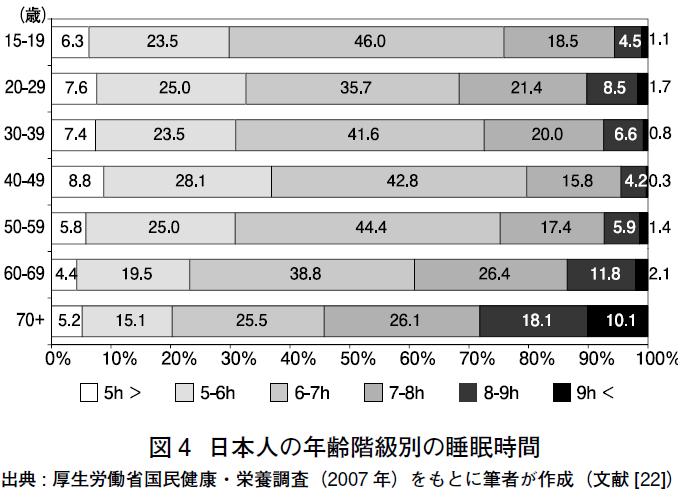
職種別(図5)では保安(68%),運輸(50%),営業・サービス(49%)が高い割合を示した.一般住民[24],ホワイトカラー[25],シフトワーカー[26] を対象とした先行研究では,睡眠時間が6 時間を下回ると,日中に過度の眠気を来すことが報告されている。
睡眠時間が9 時間以上の者に関しては,従業員ではみられなかったが,15 歳以上の一般住民では全体で3% であった(図3)。これを年齢階級別に見ると,70 歳以上では10% に上っていたが,70 歳未満は2% 以下であった(図4).終夜ポリグラフから客観的に得られた健常人の睡眠時間は,年齢とともに減少することが確認されている(図1)。
高齢者の場合,本人の自己申告(アンケート調査や生活時間調査など)による睡眠時間には,実際の睡眠時間(図1の総睡眠時間に相当)の他に,床の中で寝付くまでに要する時間(図1 の睡眠潜時に相当)や途中で目が覚めた時間(図1 の中途覚醒に相当)や午睡の時間が含まれている可能性がある。
2)死亡
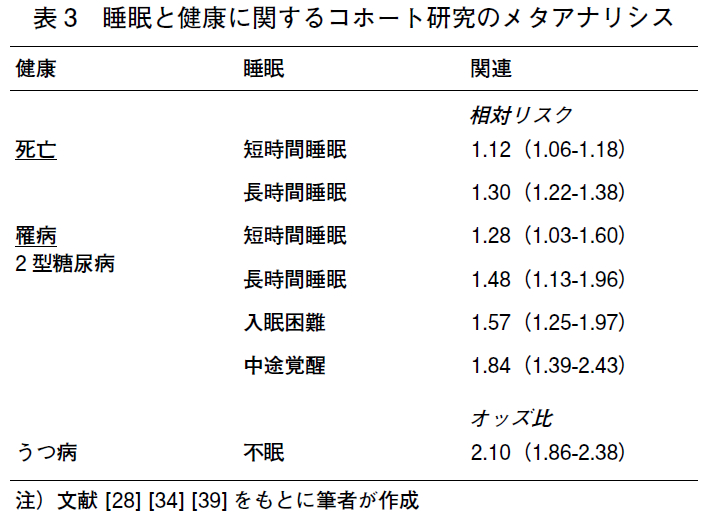
近年,多くの疫学研究(コホート研究)により,睡眠時間が総死亡と有意な関連(U字型)を示したとする報告が相次いだ.これらのコホート研究をもとに,Gallicchio Lら[27] とCappuccio FP ら[28] は,それぞれ独自に睡眠時間と死亡に関するメタアナリシスを行った.メタアナリシスには,異質性や公表バイアスなど研究方法上の限界はあるものの,ここでは,2009 年3 月までに発表された論文をもとにCappuccio FP ら[28] が行ったメタアナリシスによる最新の知見を紹介する.この中には,日本からのコホート研究[29-33] が含まれているが,同一のコホート研究からの発表論文[32,33] は基準に合致した方が採用されている.その結果,死亡に対する相対リスク(95% 信頼区間)は,短時間睡眠(7 時間未満,6 時間未満,5 時間未満,4時間未満と定義は異なる)で1.12(1.06-1.18),長時間睡眠(8時間以上,9-9.9 時間,9 時間以上,10 時間以上,12 時間以上と定義は異なる)で1.30(1.22-1.38)と有意に高くなっていた(表3)。
短時間睡眠と死亡との因果関係の機序については,充分に解明されているわけではないが,短時間睡眠による糖代謝および交感神経系や免疫系への影響が示唆されている。長時間睡眠と死亡との因果関係については,その機序を示唆する研究は今のところ無い。むしろ,調整しきれなかった交絡要因(潜在要因を含む)や併存疾患によるものではないかと考えられている.例えば,長時間睡眠と関連があるとされる,芳しくない健康状態,診断のついていない病気,身体活動状態の低下,抑うつ状態,良好ではない社会経済状態などである。
3)2 型糖尿病
Cappuccio FP ら[34] は,2009 年4 月までに発表されたコホート研究の論文をもとに,睡眠の量(睡眠時間)や質(不眠)と2 型糖尿病の罹病に関するメタアナリシスを行った(表3).その結果,2 型糖尿病の罹病に対する相対リスクは,短時間睡眠(7 時間未満,6 時間未満,5 時間未満,と定義は異なる)で1.28(1.03-1.60),長時間睡眠(8 時間以上9 時間以上と定義は異なる)で1.48(1.13-1.96)と有意に高くなっていた.これらの因果関係の機序については,Ⅳ -1-2)と同様に,考えられている。
なお,この中には,日本から職域でのコホート研究(6,509人)[35] が含まれているが,2 型糖尿病の罹病に対する相対リスクは,短時間睡眠,長時間睡眠,いずれにおいても有意ではなかった。
2.不眠
1)併存する症状や疾患
不眠の症状は,さまざまな心身の症状と関連しており,身体疾患や精神疾患などと併存している[5].前述のⅢ- 2で紹介した全国調査によれば,慢性不眠の症状(入眠困難や中途覚醒)と関連する心身の症状として,腰痛,心窩部痛,体重減少,頭痛,疲労,心配,いらいら,興味の喪失[36],併存疾患として,高血圧症,心疾患,糖尿病,筋骨格系疾患,胃・十二指腸潰瘍[37] が認められた。
2)2 型糖尿病
前述したCappuccio FP ら[34] による,睡眠の量(睡眠時間)や質(不眠)と2 型糖尿病の罹病に関するメタアナリシスでは,2 型糖尿病の罹病に対する不眠の症状の相対リスクは,入眠困難で1.57(1.25-1.97),中途覚醒で1.84(1.39-2.43)と有意に高くなっていた.これらの因果関係の機序については,Ⅳ -1-2)と同様に,考えられている。
なお,この中には,日本から,前述の職域でのコホート研究[35] と地域でのコホート研究(2,265人)[38] が含まれている. 地域のコホート研究では, 入眠困難で2.98(1.36-6.53),中途覚醒で2.23(1.08-4.61),職域のコホート研究では入眠困難で1.62(1.01-2.59)と有意であったものの,中途覚醒では1.36(0.87-2.14)と有意差を認めることができなかった.職域のコホート研究では,睡眠時間でも有意差を認めなかったことなどを考え合わせると,理由の1 つとして,健康労働者効果などが考えられる。
3)うつ病
Baglioni C ら[39] は,2010 年2 月までに発表されたコホート研究の論文をもとに,主としてDSM- ⅣまたはTR に基づく不眠症とうつ病の罹病に関するメタアナリシスを行った(表3).その結果,うつ病の罹病に対する不眠症のオッズ比(95% 信頼区間)は,2.10(1.86-2.38)であった.なお,この中には,日本からの研究は含まれていなかった。
近年,日本において,不眠の症状と抑うつの関連をみたコホート研究では,65 歳以上の地域住民3,065 人を3 年間追跡した結果,入眠困難を有する者はそうでない者に比べ抑うつを呈したオッズ比が1.59(1.01-2.50)であったと報告されている[40]。
Ⅴ.おわりに
以上,日本における睡眠障害の頻度と睡眠障害による健康影響について,解説した.夜間の睡眠障害と日中のQOL(主観的健康感の低下や仕事上・人間関係上のトラブルや事故など)の低下には有意な関連がある[41].しかしながら,睡眠が障害されても適切な対処行動が取られず,寝酒を常用する(男性37.4%,女性10.0%)などして,かえって早朝覚醒を来し充分な睡眠を維持できず悪循環に陥る[42]。
睡眠障害に適切に対処することによって,人々の健康増進やQOL の向上に,大いに貢献できるものと考えられる。
表4 に睡眠障害に対処するための指針を示した。
一人一人が睡眠衛生の面から自分に合った睡眠を確保できるよう,健康教育の充実をはかるとともに,それを支援する社会や職場での環境整備が求められている.睡眠障害の多くが,夜間の不眠の症状に日中の眠気など不眠症に共通の症状を呈するが[5],通常の睡眠薬では効果が期待できない疾患,あるいは憎悪してしまう疾患もある.この中には,難治性の神経筋疾患や神経変性疾患なども含まれている[43].症状が改善しない場合には,睡眠障害を専門とする医師による診断と治療が必要となる.保健医療福祉の諸機関と睡眠専門医療機関との連携といった環境面での整備も望まれるところである。

文献
[1] Carskadon M, Dement WC. Normal human sleep:an overview. In: Kryger MH, Roth T, Dement WC,editors. Principles and practice of sleep medicine.4th ed. Philadelphia: Elsevier Saunders; 2005. p.13-23.
[2] Ohayon MM, Carskadon MA, Guilleminault C,Vitiello MV. Meta-analysis of quantitative sleep parameters from childhood to old age in healthy individuals: developing normative sleep values across the human lifespan. Sleep. 2004;27(7):1255-73.
[3] Turek FW. Chronobiology. In: Kryger MH, Roth T, Dement WC, editors. Principles and practice of sleep medicine. 4th ed. Philadelphia: Elsevier Saunders;2005. p.375-443.
[4] 本間研一,堀忠雄,清水徹男,内山真,木村真由美,千葉茂,他.生物リズムと睡眠.日本睡眠学会,編.睡眠学.東京:朝倉書店;2009.p.150-240.
[5] American Academy of Sleep Medicine. International classification of sleep disorders. 2nd ed.: diagnostic and coding manual. Westchester (IL): American Academy of Sleep Medicine; 2005.
[6] 大川匡子.睡眠障害の分類と診断基準の動向をみる.
清水徹男,編.睡眠障害治療の新たなストラテジー -生活習慣病からみた不眠症治療の最前線-.東京:先端医学社;2006.p.24-33.
[7] Kim K, Uchiyama M, Okawa M, Liu X, Ogihara R.An epidemiological study of insomnia among the Japanese general population. Sleep. 2000;23:1-7.
[8] Doi Y, Minowa M, Okawa M, Uchiyama M.Prevalence of sleep disturbance and hypnotic medication use in relation to sociodemographic factors in the general Japanese adult population. J Epidemiol. 2000;10:79-86.
[9] Nakayama-Ashida Y, Takegami M, Chin K, Sumi K,Nakamura T, Takahashi K, et al. Sleep-disordered breathing in the usual lifestyle setting as detected with home monitoring in a population of working men in Japan. Sleep. 2008;31:419-25.
[10] Tanigawa T, Tachibana N, Yamagishi K, Muraki I,Kudo M, Ohira T, et al. Relationship between sleepdisordered breathing and blood pressure levels in community-based samples of Japanese men. Hypertens Res. 2004;27:479-84.
[11] Cui R, Tanigawa T, Sakurai S, Yamagishi K, Imano H, Ohira T, et al. Associations of sleep-disordered breathing with excessive daytime sleepiness and blood pressure in Japanese women. Hypertens Res. 2008;31:501-6.
[12] Cui R, Tanigawa T, Sakurai S, Yamagishi K, Iso H. Relationships between sleep-disordered breathing and blood pressure and excessive daytime sleepiness among truck drivers. Hypertens Res. 2006;29:605-10.
[13] Honda Y. Census of narcolepsy, cataplexy, and sleep life among teen-agers in Fujisawa City (abstract).Sleep Res. 1979;8:191.
[14] Tashiro T, Kanbayashi T, Iijima S, Hishikawa Y.An epidemiological study of narcolepsy in Japanese (abstract). J Sleep Res. 1992;1(suppl 1):228.
[15] Yazaki M, Shirakawa S, Okawa M, Takahashi K.Demography of sleep disturbances associated with circadian rhythm disorders in Japan. Psychiatry Clin Neurosci. 1999;53:267-8.
[16] Ohta T. Circadian rhythm sleep disorders: a brief review with special reference to long term follow-up.Nagoya J Med Sci. 1995;58:83-93.
[17] Mizuno S, Miyaoka T, Inagaki T, Horiguchi J.Prevalence of restless legs syndrome in noninstitutionalized Japanese elderly. Psychiatry Clin Neurosci. 2005;59:461-5.
[18] Tsuboi Y, Imamura A, Sugimura M, Nakano S,Shirakawa S, Yamada T. Prevalence of restless legs syndrome in a Japanese elderly population.Parkinsonism Relat Disord. 2009;15:598-601.
[19] Nomura T, Inoue Y, Kusumi M, Uemura Y,Nakashima K. Prevalence of restless legs syndrome in a rural community in Japan. Mov Disord.2008;23:2363-9.
[20] Kageyama T, Kabuto M, Nitta H, Kurokawa Y,Taira K, Suzuki S, et al. Prevaleces of periodic limb movement-like and restless legs-like symptoms among Japanese adults. Psychiatry Clin Neurosci. 2000;54:296-8.
[21] Doi Y, Inoue Y, Minowa M, Uchiyama M, Okawa M Periodic leg movements during sleep in Japanese community-dwelling adults based on the assessments of their bed partners. J Epidemiol. 2003;13:259-65.
[22] 厚生労働省.平成19 年国民健康・栄養調査報告.第4 部生活習慣調査.1 日平均睡眠時間.P. 243.http://www.mhlw.go.jp/bunya/kenkou/eiyou09/dl/01-04.pdf (accessed 2012-2-27)
[23] 厚生労働省.平成19 年労働安全衛生特別調査(労働者健康状況調査).睡眠時間階級別労働者割.http://www.e-stat.go.jp/SG1/estat/List.do?bid=000001020613&cycode=0 (accessed 2012-2-27)
[24] Liu X, Uchiyama M, Kim K, Okawa M, Shibui K,Kudo Y, et al. Sleep loss and daytime sleepiness in the general adult population of Japan. Psychiatry Research. 2000;93:1-11.
[25] Doi Y, Minowa M. Gender diff erences in excessive daytime sleepiness among Japanese workers. Social Science & Medicine. 2003;56:883-94.
[26] Ohayon MM, Smolensky MH, Roth T. Consequences of shiftworking on sleep duration, sleepiness, and sleep attacks. Chronobiol Int. 2010;27:575-89.
[27] Gallicchio L, Kalesan B. Sleep duration and mortality:a systematic review and meta-analysis. J Sleep Res.2009;18:148-58.
[28] Cappuccio FP, D’Elia L, Strazzullo P, Miller MA.Sleep duration and all-cause mortality: a systematic review and meta-analysis of prospective studies.Sleep. 2010;33:585-92.
[29] Tsubono Y, Fukao A, Hisamichi S. Health practices and mortality in a rural Japanese population.Tohoku J Exp Med. 1993;171:339-48.
[30] Kojima M, Wakai K, Kawamura T, Tamakoshi A, Aoki R, Lin Y, et al. Sleep patterns and total mortality: a 12-year follow-up study in Japan. J Epidemiol. 2000;10:87-93.
[31] Amagai Y, Ishikawa S, Gotoh T, Doi Y, Kayaba K, Nakamura Y, et al. Sleep duration and mortality in Japan: the Jichi Medical School Cohort Study. J Epidemiol. 2004;14:124-8.
[32] Tamakoshi A, Ohno Y; JACC Study Group. Selfreported
sleep duration as a predictor of all-cause mortality: results from the JACC study, Japan. Sleep. 2004;27:51-4.
[33] Ikehara S, Iso H, Date C, Kikuchi S, Watanabe Y, Wada Y, et al.; JACC Study Group. Association of sleep duration with mortality from cardiovascular disease and other causes for Japanese men and women: the JACC study. Sleep. 2009;32:295-301.
[34] Cappuccio FP, D’Elia L, Strazzullo P, Miller MA.Quantity and quality of sleep and incidence of type 2 diabetes: a systematic review and meta-analysis.Diabetes Care. 2010;33:414-20.
[35] Hayashino Y, Fukuhara S, Suzukamo Y, OkamuraT, Tanaka T, Ueshima H, and the HIPOP-OHP Research group. Relation between sleep quality and quantity, quality of life, and risk of developing diabetes in healthy workers in Japan: the High-risk and Population Strategy for Occupational Health
Promotion (HIPOP-OHP) Study. BMC Public Health. 2007;7:129.
[36] Kim K, Uchiyama M, Liu X, Shibui K, Ohida T, Ogihara R,et al. Somatic and psychological complaints and their correlates with insomnia in the Japanese general population. Psychosom Med.2001;63:441-6.
[37] Doi Y, Minowa M, Okawa M, Uchiyama M. Sleepmedication for symptomatic insomnia in the general
population of Japan. Sleep and Biological Rhythms.2005;3:149-57.
[38] Kawakami N, Takatsuka N, Shimizu H. Sleep disturbance and onset of type 2 diabetes. Diabetes Care. 2004;27:282-3.
[39] Baglioni C, Battagliese G, Feige B, Spiegelhalder K, Nissen C, Voderholzer U, et al.. Insomnia as a predictor of depression: a meta-analytic evaluation of longitudinal epidemiological studies. J Aff ect Disord.2011;135(1-3):10-9.
[40] Yokoyama E, Kaneita Y, Saito Y, Uchiyama M, Matsuzaki Y, Tamaki T, et al. Association between depression and insomnia subtypes: a longitudinal study on the elderly in Japan. Sleep. 2010;33:1693-702.
[41] Doi Y, Minowa M, Tango T. Impact and correlates of poor sleep quality in Japanese white-collar employees. Sleep. 2003;26:467-71.
[42] Kaneita Y, Uchiyama M, Takemura S, Yokoyama E, Miyake T, Harano S,et al. Use of alcohol and hypnotic medication as aids to sleep among the Japanese general population. Sleep Med. 2007;8(7-8):723-32.
[43] Culebras A, ed. Sleep disorders and neurologic diseases, 2nd ed. New York: Informa Healthcare USA ; 2007.
ストレス減で活力ある未来に貢献する、株式会社RUDDER。
特許出願済み。まぶしい!うるさい!寒い!を解消。安眠家具「Sleep Labo」国産家具の安心安全をお届けします。
うるさいいびき、止まらない、止められない。でも大丈夫。 いびきを解決する唯一の方法。
お求めのショップへは緑ボタンをクリック

代金引換現金でのご購入は黄色ボタンをクリック